Fag & Forskning
Iltbehandling - kan vi give for meget?
Iltbehandling er tilsyneladende mere bestemt af vaner og forsigtighed end af en konkret vurdering af behov.
Fag & Forskning 2018 nr. 2, s. 56-61
Af:
Tina Winther Nielsen, specialeansvarlig sygeplejerske,
Jens Aage Kølsen Petersen, overlæge, ph.d.,
Anne-Mette Søndergaard Nielsen, specialeansvarlig sygeplejerske, SD,
Pia Dreyer, klinisk sygeplejespecialist, cand.cur., ph.d.


Det primære mål med iltbehandling er at minimere risikoen for hypoksi. Nyere forskning viser imidlertid, at overdosering af ilttilskud kan føre til hyperoksi og heraf skadelige følgevirkninger på bl.a. lungevæv. Desuden medfører hyperoksi vasokonstriktion og nedsat perfusion til vævet.
Nye guidelines på området anbefaler derfor et mål for saturationen på 94-98 % hos lungeraske patienter.
I et deskriptivt studie fra 2015 undersøges iltbehandlingen til voksne lungeraske patienter ved ankomst til Observationsafsnittet på Aarhus Universitetshospital. Resultaterne viste, at 70 patienter ud af 93 lungeraske patienter havde en saturation på 99-100 %, og 66 af patienterne fik 3 liter O/min. eller mere. Fundene indikerer, at størstedelen af patienterne potentielt kunne have profiteret af et reduceret eller ophævet ilttilskud.
Artiklens formål er at sætte fokus på iltbehandling samt debattere, hvorvidt ilttilskud overdoseres og primært administreres på et traditionsbundet eller sikkerhedsmæssigt grundlag frem for på individuel vurdering af reel indikation.
Der har i de seneste år været debat omkring brugen af ilt. Flere undersøgelser indikerer, at vi ikke blot skal være opmærksomme på risikoen for hypoksi, men også på risikoen for vævsskadende mekanismer i forbindelse med hyperoksi (1). Den daglige administration af iltbehandling er udfordret, og der sættes spørgsmålstegn ved, hvorvidt overdosering af ilt rent faktisk er skadeligt for kroppen (2).
Ilt til kroppens celler er nødvendigt
Ilt eller oxygen (O2) er nødvendigt, for at kroppens celler kan opretholde normal funktion, og får kroppen for lidt, opstår der hypoksi, der defineres som utilstrækkelig ilttilførsel i forhold til iltforbrug. De mest følsomme væv er hjerne, hjerte, nyrer og lever, hvor der kan opstå hypoksisk dysfunktion allerede efter få minutter (3). Der er således ingen tvivl om vigtigheden af ilt, men spørgsmålet om, hvorvidt den daglige administration af ilt altid tjener patientens bedste, danner baggrund for denne artikel. Hvornår får patienterne nok ilt – og kan der gives for meget?
Ilttilskud er mere reglen end undtagelsen
Den gængse holdning har hidtil været, at ilt er godt, og ilttilskud er nødvendigt til den postoperative patient. Det stemmer meget godt overens med vores erfaring fra Observationsafsnittet på Aarhus Universitetshospital (AUH). Her får stort set alle patienter ilttilskud via et nasalt iltkateter, når de ankommer umiddelbart efter endt operation og anæstesi. Det synes rationelt, eftersom mange patienter har sløret bevidsthed og insufficient respiration pga. anæstesimidler.
Når sundhedspersonalet i dagligdagen vurderer, om patientens respiration er sufficient, bygges observationerne bl.a. på patientens farver, thorax’ bevægelighed, respirationsfrekvensen samt saturationen. Patienterne er således under konstant overvågning, og sundhedspersonalet skal anvende alle observationerne i vurderingen af, om patienten har behov for ilttilskud. Praksis tyder dog på, at supplerende ilttilskud er mere reglen end undtagelsen til den postoperative patient.
I en rundspørge i forbindelse med en undersøgelse angående iltadministration på AUH svarede 22 ud af de i alt 23 adspurgte anæstesisygeplejersker, at de konsekvent giver ilttilskud, når de afleverer patienten postoperativt på Observationsafsnittet. 11 svarede, at de giver det af vane og tradition, fem efter instruks og syv efter klinisk vurdering (4). Noget kunne altså tyde på, at ilttilskud ofte gives på et standardiseret og traditionsbundet grundlag.
Kroppens behov for ilt
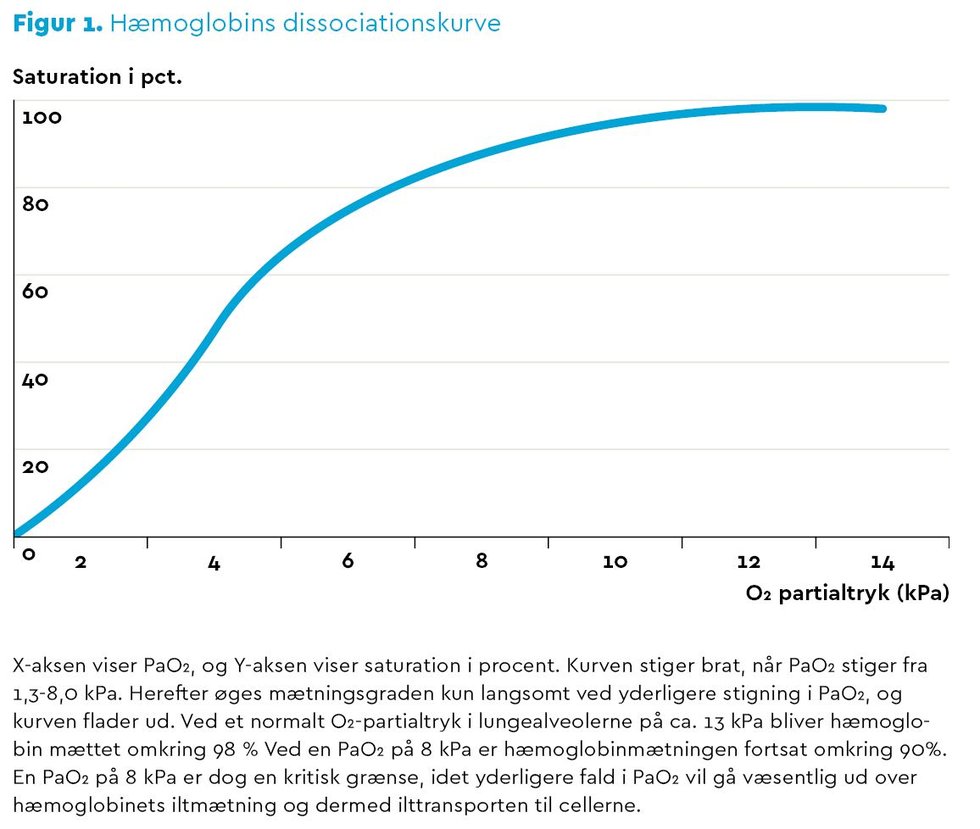
Når O2 diffunderer fra alveolerne over i blodbanen, stiger ilttensionen i det arterielle blod – også kaldet PaO2. Dernæst bindes størstedelen af O2 til hæmoglobin og transporteres til cellerne. Ilttilbuddet til cellerne afhænger således af, hvor meget O2 der bindes til hæmoglobin, hæmoglobinkoncentrationen i blodet samt af blodgennemstrømningen i vævet.
Hæmoglobins dissociationskurve, se Figur 1 (i bunden af denne artikel), viser, hvor meget hæmoglobin der er mættet med O2 ud fra et givet PaO2 i blodet. Såfremt PaO2 øges ved en tilnærmelsesvis fuldkommen hæmoglobinmætning, svarende til en normal saturation på 94 %, medfører det ikke nogen væsentlig ændring i saturationen (3). En saturation på 94 % vurderes derfor sufficient i forhold til at sikre vævsoxygeneringen hos lungeraske patienter, hvilket understøttes af Dansk Selskab for Anæstesi og Intensiv Medicin (DASAIM) (5).
Faktorer med indvirkning på saturation og hæmoglobinmætning
Optimal gasudveksling fra lungealveolerne over i blodet forudsætter et balanceret forhold mellem ventilation og perfusion i lungerne, også benævnt V/Q-forholdet. V/Q-mismatch ses f.eks. i forbindelse med sekretstagnation eller atelektaser og fører til reduceret alveolær ventilation, reduceret V/Q-forhold og shunt (3). Disponerende faktorer til udvikling af atelektaser er bl.a. hypoventilation samt fladt rygleje (6). Iltbehandling i sig selv øger ydermere risikoen for såkaldte absorptions-atelektaser og kan derved paradoksalt medføre yderligere V/Q mismatch.
Ved reduceret alveolær ventilation kan ubalancen mellem ventilation og perfusion være så stor, at O2-diffusionen i alveolen reduceres markant, og saturationen kan derved påvirkes (3).
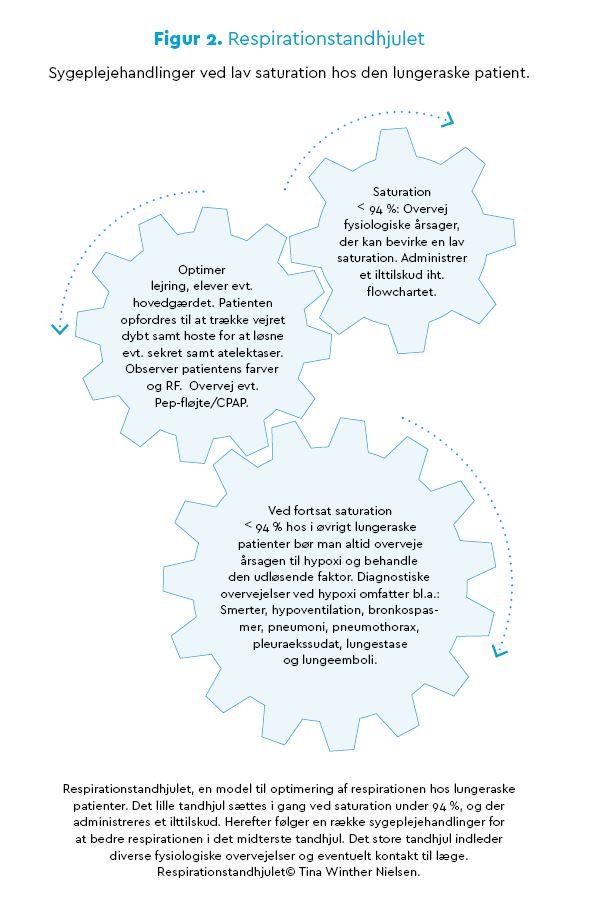
Når saturationen er påvirket, kan det som bekendt være gavnligt at mobilisere patienten, hæve hovedgærdet på sengen samt opfordre patienten til at tage dybe vejrtrækninger og hoste. I udvalgte tilfælde anvendes Pep-fløjte og/eller CPAP. Herved nedsættes tendensen til atelektaser, og ventilationen bedres (7). Ved saturation under 94 % hos i øvrigt lungeraske patienter bør sundhedspersonalet derfor altid overveje, hvilke fysiologiske årsager, der kan bevirke en lav saturation, og behandle den udløsende faktor frem for blot at administrere et ilttilskud. Yderligere diagnostiske overvejelser ved hypoksi omfatter bl.a. smerter, hypoventilation, bronkospasmer, pneumoni, pneumothorax, pleuraekssudat, lungestase og lungeemboli, se Figur 2 (i bunden af denne artikel).
Opioider påvirker respirationen
Opioder har en inhiberende effekt på respirationscenteret foruden den tilsigtede analgetiske effekt. Hostereflekserne hæmmes, tidalvolumen og respirationsfrekvensen, som normalt ligger omkring 12-16/min., reduceres (7). Hypoventilerer patienten, stiger CO2-indholdet i blodet, hvilket kan medføre respiratorisk acidose. Får patienten ilttilskud, kan dette give en normal eller høj saturation på trods af hypoventilation, som dermed maskeres (2). Saturationen kan derfor være en usikker parameter i vurderingen af, om patienten får udluftet sin CO2 (7).
Ifølge DASAIM vurderes respirationen hos en voksen lungerask patient sufficient ved en respirationsfrekvens mellem 10-24 samt en saturation ≥ 94% (5). I praksis betyder det, at kvaliteten af patientens vejrtrækning ikke alene kan vurderes ud fra en observation af saturationen eller respirationsfrekvensen. Alle kliniske og parakliniske observationer må sammenholdes for at kunne vurdere respirationen og et eventuelt iltbehov hos den enkelte lungeraske patient, se Figur 2.
Ilten kan have skadelig virkning
Når patientens PaO2 stiger over det normale, ca. 14 kPa, opstår der hyperoksi. Ved hyperoksi er iltindholdet i blodet højere end det, der er nødvendigt for at opretholde energiomsætningen i cellerne. Hæmoglobin er således tilstrækkelig mættet, og de resterende iltmolekyler er fysisk opløst i blodbanen. Hyperoksi bevirker i sig selv vasokonstriktion, som resulterer i nedsat cardiac output samt reduceret perfusion af bl.a. nyrerne, koronarkarrene, cerebralt og generelt perifert til vævene (1,2). Hyperoksi nedsætter derfor potentielt ilttilbuddet til cellerne, idet perfusionen af det iltede blod i karrene reduceres.
Ydermere medfører hyperoksi en øgning af Reactive Oxygen Species (ROS), som bruges til at beskrive en række frie iltradikaler dannet på baggrund af O2, og størstedelen er skadelige for organismen. De frie iltradikaler er særdeles ivrige efter at reagere med andre molekyler og bevirker, at molekylet går til grunde, eller alternativt at der skabes endnu en fri iltradikal. Nedbrydning af disse er altafgørende for overlevelsen af alle aerobe celler.
Kroppen vil normalt være beskyttet af et system af enzymer samt antioxidanter, der nedbryder de frie iltradikaler, men såfremt genereringen stiger voldsomt, kan systemet ikke følge med, og der opstår oxidativt stress (1,8). Som følge heraf beskrives beskadigelse af kroppens dna, proteiner, svækkelse af mitokondriernes funktion, skader på lungevæv, hjernevæv og kar i form af apoptose (celledød) samt svækkelse af immunsystemet (1). Det er styrken og varigheden af eksponeringen af de frie iltradikaler, der afgør skadens omfang (8).
Ilttilskud anvendes som sikkerhed
Vel vidende at ilt ikke udelukkende er gunstigt for kroppen, er det vores erfaring, at ilttilskud primært anvendes som en sikkerhed mod udvikling af hyp-oksi, frem for på baggrund af en konkret vurdering af patientens respiration. På den baggrund valgte vi at undersøge, hvordan iltbehandling administreres i praksis på Observationsafsnittet, AUH.
Vi gennemførte et deskriptivt studie omhandlende iltbehandling til den voksne lungeraske patient. Studiet fandt sted i efteråret 2015, og data er indhentet over fire dage i forbindelse med overlevering mellem Anæstesi- og Observationsafsnittet. Dataindsamlingen inkluderede alder, ASA-klasse, liter O2/min. samt saturation ved ankomst. Inklusionskriterierne var ASA-klasse I-II, idet vi ønskede at undersøge iltbehandling til den lungeraske patient samt respirationsfrekvens > 10. Patienter i ASA-klasse I karakteriseres som raske. Patienter med en mild systemisk sygdom uden funktionel indskrænkning klassificeres som ASA-klasse II (9).
Alle postoperative patienter får ilttilskud
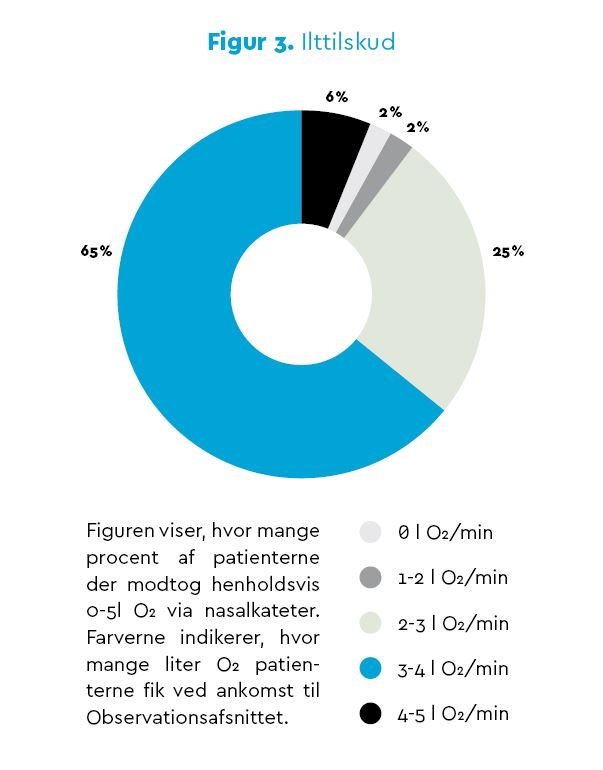
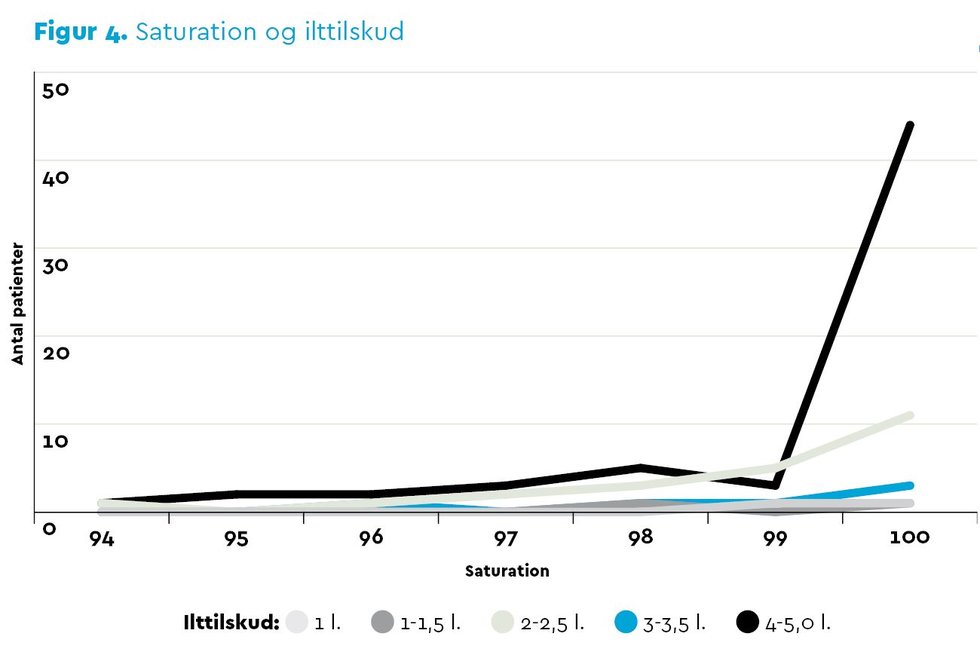
93 patienter i alderen 18-88 år indgik i studiet. Som det fremgår af Figur 3 (i bunden af denne artikel), fik 66 af patienterne tilført 3 liter O2/min. eller derover. Derudover viste det sig, at kun to patienter ankom til Observationsafsnittet uden ilttilskud. Det viser et meget tydeligt billede af, at ilttilskud anvendes til stort set alle postoperative patienter, og langt størstedelen får tilført 3 liter O2/min. Figur 4 (i bunden af denne artikel) viser sammenhængen mellem antal patienter, liter O2/min. og saturation. Ud fra resultaterne saturerede 70 af patienterne til 99-100 %, og ingen havde en saturation under 94 % Det vil altså sige, at alle patienter saturerede til ≥ 94 %, som er det ønskede mål for at sikre vævsoxygeneringen hos lungeraske patienter, se Figur 3 og 4 (i bunden af denne artikel).
Ingen individuel vurdering af behov
Når teorien sammenholdes med resultaterne fra studiet, rejser det spørgsmålet om, hvorvidt iltbehandling til den postoperative patient overdoseres. Eftersom 70 af patienterne saturerede til 99-100 %, og 66 af patienterne fik et ilttilskud på minimum 3 liter O2/min., synes det ikke urimeligt at betvivle, hvorvidt patienterne reelt havde behov for dette ilttilskud. Ud fra teorien virker det ikke usandsynligt, at blot 1 liter O2/min. kunne have sikret en sufficient saturation. Resultaterne peger således i retning af, at ilttilskud primært administreres ud fra et standardiseret og/eller sikkerhedsmæssigt grundlag frem for en individuel vurdering af den reelle indikation.
I en dynamisk hverdag med mange patientforløb ser det ud til, at ilttilskud er blevet en vane, hvor der formentlig ikke tages aktivt stilling til, at ilt er et medikament, der skal doseres lige såvel som anden medicin.
Såfremt det sundhedsfaglige personale vurderer, at der er risiko for hyp-oksi ved at undlade at give et ilttilskud til patienten, er der ingen tvivl om, at patienten skal have supplerende ilt. Foruden overvejelser om at sikre patienten mod hypoksi vil vi dog argumentere for, at vi også skal have fokus på at reducere risikoen for hyperoksi og potentielle konsekvenser heraf.
Fundene indikerer, at flere patienter potentielt kunne have profiteret af et reduceret eller ophørt ilttilskud. Det understøttes bl.a. i en britisk, og internationalt anerkendt guideline for supplementær iltbehandling til voksne, som anbefaler et mål for saturationen på 94-98 % hos lungeraske patienter mhp. at undgå risikoen for hyperoksi og vævsskaderne herfra (2). Derudover vurderes det i den pågældende guideline, at en saturation ≥ 98 % hos en patient, der modtager ilttilskud, bør føre til et reduceret eller ophørt ilttilskud (2).
Ny instruks om iltbehandling udarbejdet
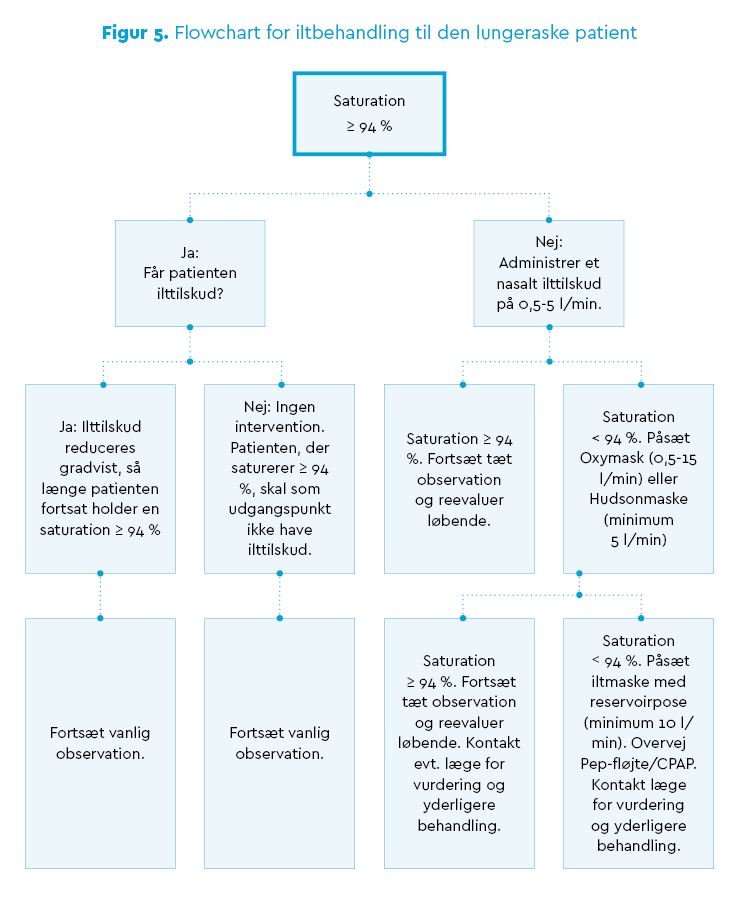
Sundhedsfagligt personale har en klar mening om, hvornår saturationen er lav hos en lungerask patient. Nu vil vi ydermere argumentere for, at vi også skal forholde os til, hvad en for høj saturation er hos patienten, der får ilttilskud. På den baggrund har vi udarbejdet en ny instruks om iltbehandling til både præ- og postoperativt lungeraske patienter på AUH (6). Fremgangsmåden er, at en patient med perifer oxygensaturation på ≥ 94 % som udgangspunkt ikke skal have ilttilskud. Såfremt patienten falder til en saturation < 94 %, administreres et ilttilskud ud fra instruksens guideline (flowchart) (6) samt respirationstandhjulet, se Figur 2 og 5 (i bunden af denne artikel).
Ilttilskud er ikke nødvendigvis gunstigt
Sundhedsfagligt personale bestræber sig altid på at sikre patienten optimal oxygenering. Vi vil derfor advokere for, at en saturation ≥ 94 % er sufficient til at sikre vævsoxygeneringen hos den lungeraske patient. Der skal dog ikke herske nogen tvivl om, at en saturation < 94 % er en indikation for, at patienten skal have ilttilskud, men administration af ilt kan ikke stå alene. Det er vigtigt, at det sundhedsfaglige personale også vurderer, hvilke andre handlinger der kan optimere respirationen frem for udelukkende at administrere et ilttilskud.
Nye artikler og guidelines har gjort det klart for os, at opmærksomheden på området er øget, og måske vil vi i fremtiden se en ændring i den måde, ilt administreres på i praksis. Der er i hvert fald ingen tvivl om, at vi fremover i vores vurdering af patientens respiration må medtage, at ilttilskud ikke nødvendigvis er gunstigt for kroppen. Less is more – måske? For vi har endnu ikke overblik over, hvor store skader overdosering af ilt eventuelt kan påføre patienten.
Referencer
1. Pryor KO, Berger MM. The elusive promise of perioperative hyperoksia. Br J Anaesth 2015; 115(3):344-46. DOI: https://doi-org.ez.statsbiblioteket.dk:12048/10.1093/bja/aev232 2. O’Driscoll BR, Howard LS, Davison AG. BTS guideline for emergency oxygen use in adult patients. Thorax. 2008 Oct;63 Suppl 6:vi1-68. doi: 10.1136/thx.2008.102947. 3. Sand O, Sjaastad ØV, Haug E. Fysiologi – en grundbog. København: Munksgaard Danmark; 2007. 4. Nielsen EB, Nielsen-Kudsk PSH. Er rutinemæssig postoperativ iltbehandling nødvendig? Opgave i forbindelse med efteruddannelse for anæstesisygeplejersker. Upubliceret materiale. Juni 2015. 5. Dansk Selskab for Anæstesiologi og Intensiv Medicin (DASAIM). Rekommandation for anæstesi 2017. "Rekommandation for udskrivningskriterier« 2012+16. www.dasaim.dk Set dec. 2017 6. Iltbehandling, postoperativ. E-dok dokument, Aarhus Universitetshospital. e-dok.rm.dk > Aarhus Universitetshospital > Operation og Intensiv Syd > 7. Observationsafsnit OBS > 7.20 Respiration > Iltbehandling, Postoperativ, OPI Nord – Syd. Besøgt april 2017 7. Hovind LI. Anestesisykepleie. Oslo: Akribe A/S; 2011. 8. Held P. An Introduction to Reactive Oxygenspecies – Measurement of ROS in Cells. White Paper, BioTek. www.biotek.com Besøgt februar 2017. 9. Rasmussen LS, Mogensen JV, Vest-Andersen T. Anæstesi. København: FADL´s FORLAG; 2014.
Nielsen TW, Petersen JAK, Nielsen A-M S, Dreyer P.
Oxygen therapy – to excess?
Fag&Forskning 2018;(2):56-61
The primary aim of oxygen therapy is to minimise the risk of hypoxia. Recent research, however, indicates that excessive oxygen supplementation may result in hyperoxia and the ensuing harm to lung tissue for example. Moreover, hyperoxia results in vasoconstriction and reduced tissue perfusion. New guidelines in this area therefore recommend a target saturation of 94-98% in patients with healthy lung function.
A descriptive study from 2015 investigated oxygen therapy administered to adult patients with healthy lung function on admission to the Observation Unit of Aarhus University Hospital. The data collected were: age, ASA class, litre O2/min and saturation. 93 patients with healthy lung function aged 18-88 were included in the study. The results showed that 76 per cent of the patients had a saturation of 99-100 per cent and 71 per cent received 3 litres O2/min or more. The findings indicate that the majority of patients could potentially have benefited from a reduction or withdrawal of oxygen supplementation.
The aim of the article is to direct focus at oxygen therapy and to raise the issue of whether oxygen supplementation is administered in excess by convention or due to standard safety policy, as opposed to an individual assessment of the actual indication.
Keywords: guidelines, oxygen therapy, healthy lung function, saturation, hyperoxia




