Sygeplejersken
Strukturering af kliniske oplysninger
Begrebsmodellen i Sundhedsstyrelsens Grundstruktur for Elektronisk Patientjournal er bevidst lavet ud fra klinikeres ønsker og behov. Det har været en rød tråd igennem arbejdet, at den bedste dokumentation opstår, hvor metode, arbejdsgang og dokumentation følges ad.
Sygeplejersken 2002 nr. 15, s. 40-46
Af:
Gert Galster, læge

Kliniske oplysninger skal struktureres sådan, som de skabes i det sundhedsfaglige arbejde. Det er princippet i ''Grundstruktur for Elektronisk Patientjournal'' (G-EPJ), som Sundhedsstyrelsen udsendte i december sidste år. Koblingen mellem EPJ-systemet og arbejdet med patienterne ligger i G-EPJ's begrebsmodel, som i denne artikel beskrives på det overordnede plan og derefter lidt mere i dybden.
G-EPJ er en model for tværfaglig dokumentation, der giver effektiv genbrug af data i det kliniske arbejde, og som er forberedt for tilkobling af systemer til booking, beslutningsstøtte og planlægning.
Sundhedsstyrelsen har ønsket at udvikle en model for klinisk dokumentation, som er tværfaglig og struktureret, og som tillader fremstilling og bearbejdelse af information, både forløbs- og problemorienteret. I denne sammenhæng har det været helt naturligt at betragte dokumentationen som noget, der må og skal tage sit udgangspunkt i behov og arbejdsmetode hos de fagpersoner, som faktisk tilvejebringer dokumentationen.
Man har derfor - med hjælp fra en tværfaglig, klinisk arbejdsgruppe - analyseret klinisk dokumentationsbehov i forhold til klinisk proces. Resultatet heraf er den begrebsmodel, som er en del af G-EPJ version 1.0, og som gennemgås nedenfor.
Først er det dog nødvendigt at beskrive nogle af de problemer og forudsætninger, som elektronisk patientjournal indebærer.
Struktureret klinisk dokumentation
Som klinisk dokumentation ser ud i dag, er den vidtgående ustruktureret. Langt hovedparten af den kliniske dokumentation foreligger som notater. Selvfølgelig er det muligt at overføre denne information i elektroniske patientjournaler - dvs. ''sætte strøm til papiret'' - men det vil have en meget høj pris: Det vil være svært at genfinde og umuligt at genbruge data. Hver gang man skal indberette, registrere, bestille undersøgelser og prøver, så skal man møjsommeligt udfylde formularer og rekvisitioner med præcis de informationer, som allerede findes i systemet.
Sådan et koncept - som er meget velkendt fra dagens kliniske dokumentation - findes helt uacceptabelt i forbindelse med elektronisk dokumentation. Det skal være muligt - let, faktisk - at genbruge den information, som allerede findes.
Dette gælder i særlig grad indberetninger og registreringer, som i dag er helt uden sammenhæng med den kliniske dokumentation: Alle læger kan nikke genkendende til problemerne med at kode og anføre diagnoser og procedurer til slutregistrering og til diverse registre og databaser. Alle, som har beskæftiget sig med forskning og kvalitetsudvikling baseret på klinisk dokumentation, kan nikke genkendende til problemet med at finde og registrere information.
Målet må være, at indberetning og registrering er et ubesværet biprodukt af klinisk dokumentation.
Tværfaglig klinisk dokumentation
Klinisk dokumentation i dag er typisk delt i flere separate systemer: Læger og sygeplejersker har hver
Side 41
deres formaliserede journalsystem; ergo- og fysioterapeuter har ofte et internt og flygtigt dokumentationssystem; socialrådgivere, psykologer, diætister og flere andre aktører fører dokumentation af forskellig art. Systemerne er altså adskilt, og information kan kun overføres ved at blive gentaget.
Allerede herigennem er det udelukket, at information effektivt kan genbruges; resultatet er, at der i alle systemer findes gentagelser af den samme information.
Dokumentationens struktur er desuden vidt forskellig. Dette illustreres bedst ved at sammenligne læger og sygeplejersker: Lægers dokumentation er kronologisk, sygeplejerskers dokumentation er tilstræbt problemorienteret, og ingen af dem er orienteret i forhold til forløb. Så hvis dokumentation i den nuværende form skal samles i ét system, bliver det med laveste fællesnævner - kronologisk og uden mulighed for at fremstille informationen forløbsorienteret.
Sundhedsstyrelsen vil meget gerne frem til en struktur i dokumentation, som er reelt tværfaglig. Man er opmærksom på, at sundhedsvæsnets aktører har forskellige behov og ønsker forskellig tilgang til dokumentationen; men uden en fælles struktur kan effektivt datagenbrug ikke lade sig gøre.
Udfordringen ligger altså i at lave en struktur i dokumentation, som er baseret på en fælles opfattelse af den kliniske virkelighed. Den skal tillade de forskellige aktører at arbejde meningsfuldt med information. Og den skal tillade, at information deles på tværs af faggrupper.
Problemorienteret klinisk dokumentation
Den nuværende dokumentationspraksis er som nævnt forskellig mellem de forskellige faggrupper, hvor kun nogle faggrupper tilstræber problemorienteret dokumentation. Hvis denne dokumentationsform skal kunne sameksistere med andre faggruppers kronologiske dokumentation, så udgør det tilsyneladende et problem - igen illustreret med læger og sygeplejersker: Enten skal lægerne dokumentere problemorienteret, eller sygeplejerskerne skal nøjes med kronologisk dokumentation.
Dette skisma kan synes uløseligt, indtil man betragter faggruppernes arbejdsmetode:
Klinisk proces - en tværfaglig metode
Generelt benytter alle sundhedsvæsnets aktører den samme arbejdsmetode. De fokuserer på forskellige aspekter af den, og de kalder den ved forskellige navne, men i bund og grund er det én og samme metode. Man har i beskrivelsen af begrebsmodellen valgt at kalde den for ''klinisk proces,'' og de aktører, som bruger den, har man valgt at kalde ''klinikere.''
Klinisk proces er klinikerens indre arbejde - mentale processer, som ikke er synlige for andre. Så en afbildning af selve processen er naturligvis forbundet med en vis usikkerhed, og den kan altid gøres til genstand for diskussion og kritik. På den anden side er der dele af processen, som er så grundlæggende, at deres eksistens er åbenlys.
Man ser den kliniske proces som en specialisering af en fuldstændigt generel metode for problemløsning - kendt af alle, brugt igen og igen. Denne generelle metode kan afbildes bestående af flg. trin (se figur 1).
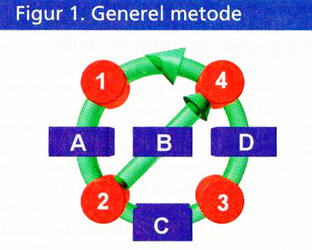 1. En proces, hvorunder man indsamler og analyserer oplysninger med henblik på at forstå den foreliggende problematik.
1. En proces, hvorunder man indsamler og analyserer oplysninger med henblik på at forstå den foreliggende problematik.
A. En eventuel dokumentation af, hvorledes man oplever den foreliggende situation.
2. En proces, hvorunder man planlægger de aktiviteter, som skal iværksættes, og de resultater, man forventer at opnå.
B. En eventuel dokumentation af, hvilke resultater man forventer at opnå.
C. En eventuel dokumentation af, hvilke aktiviteter man vil iværksætte.
3. En proces, hvorunder man faktisk udfører de planlagte aktiviteter.
D. En eventuel dokumentation af det faktiske resultat af de udførte aktiviteter.
4. En proces, hvorunder man sammenligner de forventede
Side 42
og de opnåede resultater med henblik på at vurdere, om det opnåede resultat er acceptabelt.
 Opstillet i denne form er det åbenlyst, at der er tale om en generelt applicerbar metode, som er vidt udbredt og alment kendt. Den anvendes af alle i selv de mest dagligdags situationer, og den største variation ligger i, hvor intensivt man dokumenterer de forskellige dele af den samlede proces.
Opstillet i denne form er det åbenlyst, at der er tale om en generelt applicerbar metode, som er vidt udbredt og alment kendt. Den anvendes af alle i selv de mest dagligdags situationer, og den største variation ligger i, hvor intensivt man dokumenterer de forskellige dele af den samlede proces.
Set på dette generaliserede niveau er det også åbenlyst, at klinisk proces - som specialisering af den generelle metode - nødvendigvis er problemorienteret. Så selvom nogle klinikere har tradition for at dokumentere kronologisk, så er også deres arbejdsmetode i bund og grund problemorienteret. Derfor opfattes det både realistisk og hensigtsmæssigt i G-EPJ at skabe mulighed for problemorienteret dokumentation.
Som sagt opfattes klinisk proces som en specialisering af den generelle metode for problemløsning, som er skitseret ovenfor. Specialiseringen består i at indskærpe, at emnet (domænet) er sundhedsfag, og i at præcisere indholdet i de enkelte komponenter (ovenstående 1 - 4 og A-D). Og det er det, man har gjort i udviklingen af begrebsmodellen i G-EPJ.
Oversigt over begrebsmodellen
Begrebsmodellen afbilder det fundamentale i klinisk arbejde, den kliniske proces, med særligt henblik på dokumentation.
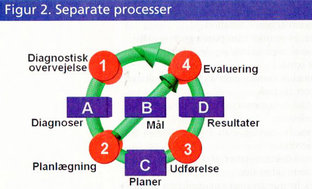
Begrebsmodellen tager sit udgangspunkt i den generelle metode for problemløsning, hvor indholdet af de enkelte komponenter bliver præciseret. Den kliniske proces anskues som bestående af fire separate processer, som kan afvikles uafhængigt af hinanden, men som deler et fælles informationsgrundlag (se figur 2).
1. Diagnostisk overvejelse
er en proces, hvorunder man indsamler og analyserer oplysninger med henblik på at forstå den foreliggende problematik. Denne proces indebærer, at klinikeren på det foreliggende grundlag formulerer de problemstillinger, som er aktuelle for patienten. Denne formulering af problemer udmøntes som diagnoser.
A. Diagnoser
er dokumentationen af, hvorledes man oplever den foreliggende situation. ''Diagnose'' i begrebsmodellen er således defineret langt bredere end i traditionel lægefaglig forstand. Dette er en nødvendig konsekvens af at lave reelt tværfaglig dokumentation - man kunne kalde det ''problem'' eller ''diagnose,'' men på bundlinjen skal det kunne udtrykke en faglig beskrivelse af patientens tilstand. Uanset hvilken faggruppe klinikeren tilhører.
Diagnoser står for den enkelte patient i et årsags-virkningsforhold til hinanden. F.eks. hos en patient med dyspnø, som er bange for at blive kvalt, vil man sige, at angst er en følge af dyspnø. I begrebsmodellen afbildes disse årsags-virkningsforhold ved at opstille diagnoser i et hierarki.
De højest rangerende diagnoser angiver altså de mest tilgrundliggende sundhedstilstande. Disse er pr. automatik forløbs-diagnoserne.
2. Planlægning
er en proces, hvorunder man planlægger de aktiviteter, som skal iværksættes, og de resultater, man forventer at opnå. Denne proces indebærer, at klinikeren - på baggrund af sin viden om patientens problemstillinger - opstiller konkrete planer for pleje, behandling, diagnostik, m.m.
Side 43
Ved opstillingen af planer, kan klinikeren samtidigt opstille operationelle mål og dermed formulere, hvad planerne forventes at resultere i.
B. Mål
er dokumentationen af, hvilke resultater man forventer at opnå. De mål, som dokumenteres på dette sted i den kliniske proces, er ikke formål eller hensigter, men meget konkrete operationelle mål. Der ligger i denne opfattelse ikke et påbud om, at mål skal være kvantitative, kun en præcisering af, at de skal være operationelle.
C. Planer
er dokumentationen af, hvilke handlinger man vil iværksætte. Set i et tværfagligt perspektiv kunne man have kaldt det ''plan,'' ''ordination'' eller ''handlingsplan'' - det drejer sig om at planlægge handlinger helt bredt.
Planer kan omfatte andre planer og kan altså stå i et del-helhedsforhold til hinanden. F.eks. hvor man planlægger behandling af akut astma, kan behandlingen bestå af både symptomatisk behandling med nasal ilt og medicinsk behandling med Ventoline. I begrebsmodellen afbildes disse del-helhedsforhold ved at opstille planer i et hierarki.
Side 43
3. Udførelse
er en proces, hvorunder man faktisk udfører de planlagte aktiviteter. Denne proces indebærer, at foreliggende planer bliver omsat til praktisk handling.
D. Resultater
er dokumentationen af det faktiske resultat af de udførte aktiviteter. Resultat af handling skal i denne sammenhæng opfattes meget bredt som information om patientens tilstand i forbindelse med den udførte handling.
4. Evaluering
er en proces, hvorunder man sammenligner de forventede og de opnåede resultater med henblik på at vurdere, om det opnåede resultat er acceptabelt. Denne proces indebærer, at klinikeren sammenholder resultatet af de konkrete handlinger med de operationelle mål.
 Begrebet ''klinisk evaluering'' omfatter både en sammenligning og en fortolkning. Evaluering i denne begrebsmodel omfatter udelukkende sammenligningen af mål med resultater - en efterfølgende fortolkning kan ske i processen ''Diagnostisk overvejelse'' som omtalt ovenfor.
Begrebet ''klinisk evaluering'' omfatter både en sammenligning og en fortolkning. Evaluering i denne begrebsmodel omfatter udelukkende sammenligningen af mål med resultater - en efterfølgende fortolkning kan ske i processen ''Diagnostisk overvejelse'' som omtalt ovenfor.
Når man anskuer evaluering som kun en sammenligning, åbner man mulighed for, at evaluering automatiseres. Derved bliver klinikeren kun inddraget, når mål ikke opnås.
Det skal påpeges, at struktureringen skal ses som et tilbud. Selv om der er anført mange informations-elementer, er det kun få af dem, som er obligatoriske. Konsekvensen af bedre strukturering skal være en mindre - og ikke en større - dokumentationsbyrde!
De enkelte delprocesser
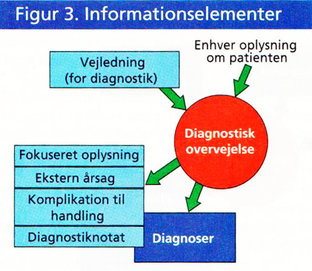
At anskue klinisk proces som bestående af fire basale processer åbner mulighed for at strukturere information langt bedre end som multiple notater i ren prosa. Herunder gennemgås flere af de informationselementer, som med fordel kan uddrages som selvstændig dokumentation (se fig. 3).
1. Diagnostisk overvejelse
Diagnostisk overvejelse indebærer, at klinikeren på det foreliggende grundlag formulerer de problemstillinger, som er aktuelle for patienten - det er altså ikke det samme som ''diagnostik,'' der drejer sig om at tilvejebringe et bedre grundlag for netop denne proces.
I dokumentation af den diagnostiske overvejelse kan man ønske sig på struktureret vis at kunne få svar på spørgsmål som:
- Hvilke problemstillinger har klinikeren set? Er problemer afledt af hinanden? Hvor vigtigt er det at gøre noget ved dem? Svaret på sådanne spørgsmål fremgår af de hierarkisk ordnede ''Diagnoser.''
- Hvilke vejledninger eller beslutningsstøtte er indgået i afklaringen af patientens problemer? Svaret findes i elementet ''Vejledning.''
- Hvilke oplysninger ligger til grund for klinikerens overvejelser? Svaret findes i elementet ''Fokuseret oplysning.''
Er problemer forårsaget af udefra kommende omstændigheder? Eller er problemet opstået som en komplikation til udførte handlinger? Svaret findes i elementerne ''Ekstern årsag'' og ''Komplikation til handling.''Det er selvfølgelig fortsat muligt for klinikeren at dokumentere sine overvejelser som prosatekst i elementet ''Diagnostiknotat.'' Det forudses, at behovet for prosatekst vil mindskes i takt med, at dokumentation sker mere struktureret.
Af alle de viste informationselementer er det kun to, som er obligatoriske: ''Diagnoser'' (selvfølgelig) og ''Fokuseret oplysning.''
Elementet ''Fokuseret oplysning'' udpeger de oplysninger, som klinikeren har lagt til grund for sin diagnostik. Dette informationselement skal blot betragtes som en strukturering af information, som ellers ville indgå ustruktureret i prosa-notatet. I stedet for møjsommeligt at skrive sig ud af, hvilke symptomer, fund og kendetegn, som ligger til grund for en diagnose, kan man med et tryk på en knap referere til de allerede eksisterende oplysninger. Effektivt datagenbrug.
Anvendelsen af elementet ''Fokuseret oplysning'' er således et udmærket eksempel på, hvordan dokumentationsbyrden kan nedbringes gennem strukturering.
2. Planlægning
Planlægning indebærer, at klinikeren - på baggrund af sin viden om patientens problemstillinger - opstiller konkrete mål og planer for pleje, behandling, diagnostik, m.m. (se figur 4 ).
Side 44
I dokumentation af planlægningsprocessen kan man ønske sig på struktureret vis at kunne få svar på spørgsmål som:
- Hvilke konkrete planer har klinikeren lagt? Svaret findes i de hierarkisk ordnede ''Planer.''
- Hvilke mål har klinikeren opstillet? Svaret findes i elementet ''Mål.''
- Hvad er formålet med og begrundelsen for klinikerens planer? Svaret findes i elementerne ''Formål'' og ''Indikation.''
- Hvilke vejledninger eller beslutningsstøtte har klinikeren lagt til grund for sin opstilling af mål og planer? Svaret findes i elementet ''Vejledning.'' Det er selvfølgelig fortsat muligt for klinikeren at dokumentere sine overvejelser som prosatekst i elementet ''Planlægningsnotat.'' Det forudses, at behovet for prosatekst vil mindskes i takt med at dokumentation sker mere struktureret.
Af de viste informationselementer er der fire, som er obligatoriske: ''Diagnoser'' og ''Planer'' (selvfølgelig) og ''Formål'' og ''Indikation.''
Klinisk arbejde er anskuet således, at der må være en hensigt - et ''Formål'' - med enhver plan. Endvidere, at enhver plan må have en begrundelse - en ''Indikation.'' Begge dele skal naturligvis være dokumenteret.
Igen drejer det sig om information, som flyttes fra prosa-notater til struktureret form, og det er gjort med den klare hensigt, at dokumentationsbyrden skal nedbringes:
- Felterne er små! Elementet ''Formål'' lægger ikke op til stor beskrivelse, men blot en anførsel af om sigtet er diagnostisk, helbredende, lindrende, etc. Elementet ''Indikation'' er blot en pegepind til de diagnoser, som begrunder de aktuelle planer.
- Informationen nedarves i Plan-hierarkiet! Det er ikke meningen, at man for hver enkelt del-del-del-plan skal lave omfattende dokumentation af hensigt og begrundelse. Når en plan har et ''Formål'' og en ''Indikation,'' så udgør de automatisk ''Formål'' og ''Indikation'' for alle tilhørende del-planer. Medmindre - naturligvis - klinikeren ønsker at specificere særlige formål og indikationer.
3. Udførelse af plan
Udførelse af plan indebærer, at foreliggende planer bliver omsat til praktisk handling (se figur 5).
I dokumentation af udførelsesprocessen kan man ønske sig, på struktureret vis, at kunne få svar på spørgsmålene:
- Hvad er der gjort? Hvornår? Hvor længe? Af hvem? Svaret findes i elementet ''Udført handling.''
- Hvad var de umiddelbare resultater af handlingen? Svaret findes i ''Resultater.''
Det er selvfølgelig fortsat muligt for klinikeren at dokumentere sine overvejelser og de nærmere omstændigheder ved udførelsen som prosatekst i elementet ''Udførelsesnotat.''
Af de viste informationselementer er der to, som er obligatoriske: ''Planer'' (selvfølgelig) og ''Udført handling.''
Elementet Udført handling er - som det fremgår lige ovenfor - blot et andet navn for, hvad der også dokumenteres i dag: Selvfølgelig skal man dokumentere, hvad man gør - det er der ikke noget nyt i.
4. Evaluering
Evaluering indebærer at klinikeren sammenholder effekten af de konkrete handlinger med de forventede resultater (se figur 6).
I dokumentation af evalueringsprocessen kan man ønske sig på struktureret vis at kunne få svar på spørgsmålet:
-
Blev forventningerne indfriede? Lykkedes det? Svaret findes i elementet ''Evalueringsresultat.'' Processen ''Evaluering'' er i denne begrebsmodel forstået alene som en sammenligning af mål med resultater. Processen afbilder således ikke klinisk evaluering, som omfatter både en
Side 45
sammenligning og en fortolkning. Ved at anlægge denne meget snævre opfattelse af evaluering har man opnået, at processen vidtgående kan udføres automatisk: Det kræver ikke en kliniker for at vurdere, om et blodtryk er over en given grænseværdi. Klinikerens tid og kræfter bruges langt bedre på det næste trin - nemlig at vurdere betydningen af, at blodtrykket oversteg den anførte grænse. Og denne vurdering er netop, hvad processen ''Diagnostisk overvejelse'' handler om.
Det har også været vigtigt at lave modellen således, at det ikke kun er kvantitative data, som kan evalueres. Som det også fremgår af eksempelmaterialet til G-EPJ, har man lagt vægt på, at også rent kvalitative informationer kan behandles i denne model.
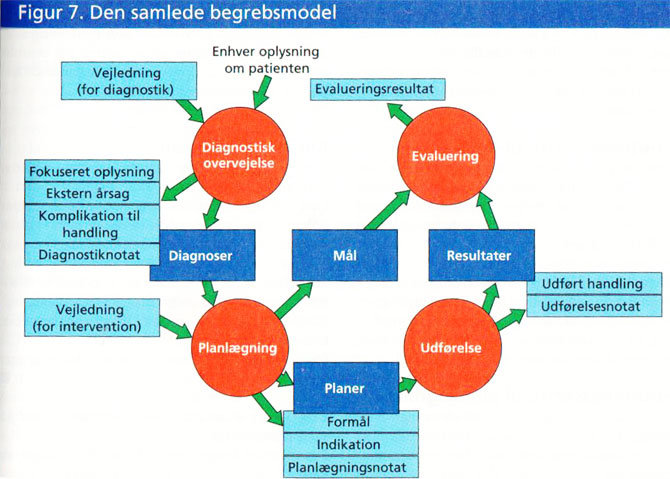
 Den samlede proces
Den samlede proces
De fire del-processer og deres tilhørende informationselementer kan samles i ét diagram, som afbilder den samlede begrebsmodel (se fig. 7).
Anskuet således - med alle informationselementer optegnet - er det en omfattende model, og det kan forekomme vanskeligt at forestille sig, hvordan det vil se ud i klinisk praksis.
I hele udviklingsarbejdet blev der lagt stor vægt på at tænke brugerflade i modellen. Man har set - og beskrevet - de fire fundamentale processer som arbejdsgange. Det har været vigtigt, at begreber og informationselementer havde en solid klinisk forankring, som - vel at mærke - var tværfaglig.
Og der har været fokus på, at strukturering skal være en hjælp og ikke en byrde. Hvorvidt det er lykkedes, kan nok bedst illustreres ved at anføre de obligatoriske informationselementer:
Fra "Diagnostisk overvejelse:"
-
''Diagnoser'' udtrykker, hvilke problemstillinger man har fundet hos patienten.
Side 46
- ''Fokuseret oplysning'' er henvisninger til de kliniske og parakliniske oplysninger, som ligger til grund for diagnoserne.
Fra "Planlægning:"
- "Planer" udtrykker, hvad der skal gøres med patienten.
- ''Formål'' udtrykker kortfattet hensigten med planerne. Behøver kun at angives for overordnede planer.
- ''Indikation'' er henvisning til de diagnoser, som begrunder planerne. Behøver kun at angives for overordnede planer.
Fra "Udførelse:"
- "Udført handling" udtrykker, hvad der konkret er gjort.
Seks obligatoriske informationselementer - resten er et tilbud. Og ingen af disse seks elementer er dokumentation, som en god kliniker ville være foruden.
Understøttelse af klinisk arbejde
Begrebsmodellen er bevidst lavet ud fra klinikeres ønsker og behov. Det har været en rød tråd igennem arbejdet, at den bedste dokumentation opstår, hvor metode, arbejdsgang og dokumentation følges ad. Det kræver naturligvis, at modellen hviler på begreber, som er meningsfulde for klinikere.
Fordelen ved dette koncept bliver åbenlyst, hvis man kigger på, hvad informationselementerne kan bruges til i andre sammenhænge end den strengt kliniske. Modellen er forberedt for omfattende genbrug af data.
Forløbsregistrering som biprodukt
Som anført i afsnittet om Diagnoser, er forløbsdiagnoser en integreret del af den hierarkiske orden af diagnoser. Diagnoser skal altså ikke registreres og indberettes separat, men ligger i den kliniske dokumentation på en måde, så de direkte kan genbruges. Det samme gælder elementerne ''Ekstern årsag,'' ''Planer'' og ''Udført handling.''
Sigtet er klart og åbenlyst: Indberetning og registrering skal være et ubesværet biprodukt af klinisk dokumentation.
Beslutningsstøtte til diagnostik
I processen ''Diagnostisk overvejelse'' indgår elementet ''Vejledning.'' Dette element kan betragtes som en port til at injicere beslutningsstøtte: Her kan der være adgang til diagnostiske kriterier og forslag til differentialdiagnoser.
Det kan gøres enkelt eller sofistikeret - modellen er forberedt på beslutningsstøtte som plug-and-play.
Betingelsen for, at det bliver godt og anvendeligt, er, at beslutningsstøttesystemet kan hente meningsfulde og klinisk relevante data. Og det er netop, hvad begrebsmodellen kan servere.
Beslutningsstøtte til planlægning
I processen ''Planlægning'' indgår elementet ''Vejledning,'' som ligeledes er tænkt som en injektionsport for beslutningsstøtte: Her kan være nomogrammer og medicinlister. Her kan der foreslås standardiserede pleje- og behandlingstilbud eller udredningsprogrammer, som efter konfirmation direkte kan overføres i ''Planhierarkiet.''
Det er lige her, at dokumentation af omfattende programmer kan reduceres til en simpel checkliste, og nødvendig dokumentation kan reduceres til simpel afkrydsning.
Modellen rummer mulighed for omfattende og detaljeret dokumentation af det usædvanlige og samtidig mulighed for ekstremt enkel dokumentation af alt det vanlige.
Automatisk og tidstro booking
Hvor meget tid benyttes i klinikken på at skrive og styre rekvisition af alt muligt? Ved at anvende elementet ''Planer'' som plug-and-play-kanal findes information, som er struktureret på en sådan måde, at den direkte kan anvendes til booking: Slut med røntgenrekvisition - ordinationen af et røntgenbillede er rekvisitionen, som automatisk og momentant kan tidsfastsættes i samråd med røntgenafdelingens tidsplan.
Sammenhængende planlægning
Hvor meget tid benyttes i klinikken på simpel logistik - på at sikre sig, at hårde og bløde ressourcer er på plads, og at programmet ruller? Ved at anvende elementet ''Planer'' som informationskanal og samle flere patienters oplysninger, kan man let og simpelt f.eks. på afdelingsniveau skaffe sig overblik over de kommende opgaver og det kommende behov for ressourcer af enhver art.
Fordelene er store og åbenlyse.
Kig i krystalkuglen
Der er meget større muligheder - dette var blot et kort kig i krystalkuglen.
Den helt basale forudsætning er, at klinisk arbejde dokumenteres på en måde, så det er meningsfuldt for klinikere og forståeligt for elektroniske systemer. Alternativet er at fortsætte med dobbeltregistrering, formularer, koder og skemaer for at indberette til administrative systemer, registre og kliniske databaser.
Faktisk er der kun én vej frem: Brug fælles begreber, tal samme sprog!
Og det er netop det, som begrebsmodellen lægger op til.
Gert Galster er ansat i Sundhedsstyrelsens enhed for sundhedsinformatik.
Denne artikel bringes også i Ugeskrift for Læger nr. 16/2002.
