Fag & Forskning
Telefonkonsultation kan erstatte fremmøde
Patienttilfredshed. Patienter med prostatacancer og deres pårørende kan opretholde en normal hverdag, når fremmødekontrol i ambulatorium før kemoterapi kan erstattes af telefonisk konsultation.
Fag & Forskning 2016 nr. 4, s. 40-49
Af:
Susanne Ella Mullit Møiniche, sygeplejerske,
Inge Holm Jensen, afdelingssygeplejerske,
Anne Kjærgaard Danielsen, sygeplejerske, ph.d., cand.pæd.pæd., MKS.,
Lisa Sengeløv, dr.med., ledende overlæge, speciallæge i onkologi



- Baggrund. Prostatakræft er aktuelt den tredjehyppigst forekommende cancerform i Europa, og i 2013 fik flere end 4.000 danske mænd diagnosticeret prostatakræft. Forekommer hyppigst hos mænd over 65 år. Metastaserende prostatakræft behandles oftest med kemoterapi, som kræver, at patienten før hver behandling møder i ambulatoriet til blodprøvekontrol og konsultation dag 1 og kemoterapi dag 2.
- Formål. At undersøge sikkerhed, patienttilfredshed og gennemførbarhed ved telefonisk konsultation før kemoterapi hos patienter med metastatisk prostatakræft.
- Metode. Prospektive undersøgelser omfattende patienter med metastatisk prostatacancer i behandling med docetaxel hver 3. uge. 33 patienter blev inkluderet i perioden maj 2011 til marts 2012, gennemsnitsalderen var 72 år. Interventionen bestod af telefonisk konsultation i stedet for ambulant fremmøde.
- Resultater. I alt 24 patienter gennemførte interventionen, og 23 blev interviewet. Gradering af patienternes toksicitet ved telefonkonsultation var identisk med den kontrolgradering, som blev udført før kemoterapi. Ingen patienter krævede yderligere lægekonsultation, og 21 patienter svarede ”meget tilfredsstillende” og to ”tilfredsstillende” til telefonkonsultation som metode.
- Konklusion. Fremgangsmåden kan betragtes som sikker og gennemførbar. Patienterne udtrykte stor tilfredshed med telefonisk konsultation især pga. den sparede transporttid og kortere ophold på hospitalet. Dette kan give både patient og pårørende mulighed for i øget omfang at opretholde en normal hverdag.
 Prostatakræft er den tredjehyppigst forekommende kræftform i Europa med en incidens på 96 pr. 100.000 personer (1). I 2013 fik 4.252 danske mænd diagnosticeret prostatakræft (2). Antal henviste på onkologisk afdeling, Herlev og Gentofte Hospital var i 2015 489, hvoraf 122 var henvist til behandling med docetaxel.
Prostatakræft er den tredjehyppigst forekommende kræftform i Europa med en incidens på 96 pr. 100.000 personer (1). I 2013 fik 4.252 danske mænd diagnosticeret prostatakræft (2). Antal henviste på onkologisk afdeling, Herlev og Gentofte Hospital var i 2015 489, hvoraf 122 var henvist til behandling med docetaxel.
Sygdommen forekommer oftest i aldersgruppen over 65 år og sjældent under 50 år (3,4). Patienterne er således mænd, der kan være erhvervsaktive eller have en aktiv tilværelse som pensionist.
Metastatisk prostatakræft, dvs. kræft, som har spredt sig fra prostata, er en uhelbredelig sygdom. Hormonbehandling er ofte effektiv i starten, men efter en vis tid udvikler sygdommen sig til at være kastrationsresistent, hvilket betyder, at den endokrine behandling ikke længere er virksom (5,6). Den videre behandling kan derfor i nogle tilfælde være kemoterapi med det mål at lindre eventuelle symptomer og forlænge overlevelsen (7). Som førstevalg af kemoterapi er docetaxel internationalt anvendt. Bivirkninger til denne kemoterapi vil typisk være neuropati, træthed, forskellige symptomer fra mave-tarm-kanalen som kvalme og diarré, lavt antal hvide blodlegemer samt hårudtynding og neglegener (4). De fleste patienter tåler som regel behandlingen uden de store gener, og selv ældre mænd over 80 år med kræft i prostata både tåler og kan have gavn af kemoterapi (7).
Når sygdommen disseminerer, dvs. spreder sig, oftest med metastaser til knogler og/eller lymfeknuder, er medianoverlevelsen mindre end to år (8). Sygdommen vil på det tidspunkt i mange tilfælde medføre gener i form af træthed og metastaserelaterede smerter. Hos andre patienter vil symptomerne være mere beskedne og tillade patienten at opretholde en habituel og aktiv hverdag.
Næsten alle cancerpatienter vil opleve fatigue (kræftrelateret træthed) i en eller anden udstrækning (9), og dette problem kan påvirke hverdagen, som kan blive uoverkommelig. Fatigue er den hyppigste bivirkning i behandling af cancer, men er ofte et overset og underbehandlet problem (10).
Sygdommen medfører hyppig kontakt til sundhedsvæsenet, og her foregår behandlingen ofte i et samarbejde mellem flere afdelinger og også på tværs af hospitaler. Samtidig har specialisering inden for kræftområdet og hermed centralisering af behandlingstilbuddene hyppigt medført længere afstande til den specialiserede pleje og behandling af patienterne.
Det øgede tidsforbrug på transport til behandling og undersøgelser kan være en belastning for kræftpatienten. Ud over tid til transport vil ethvert fremmøde på hospital ofte være forbundet med ventetid, som også har betydning for pårørende, som ønsker at støtte patienten gennem behandlingsforløbet (11).
En specialistsygeplejerske skal:
• Have et grundigt kendskab til behandling og pleje af patienter med kræft i prostata.
• Være i stand til at handle i meget komplekse problemstillinger og træffe selvstændige beslutninger vedrørende pleje og behandling.
• Være kritisk konstruktiv og inspirerende for kolleger.
• Kunne reflektere over, udvikle og evaluere retningslinjer for sygeplejen i afdelingen.
• Have et samlet overblik over de forskellige patientforløb i afdelingen.
Kompetenceudviklingsprogram for sygeplejersker i Onkologisk Afdeling, Herlev og Gentofte Hospital, 2015.
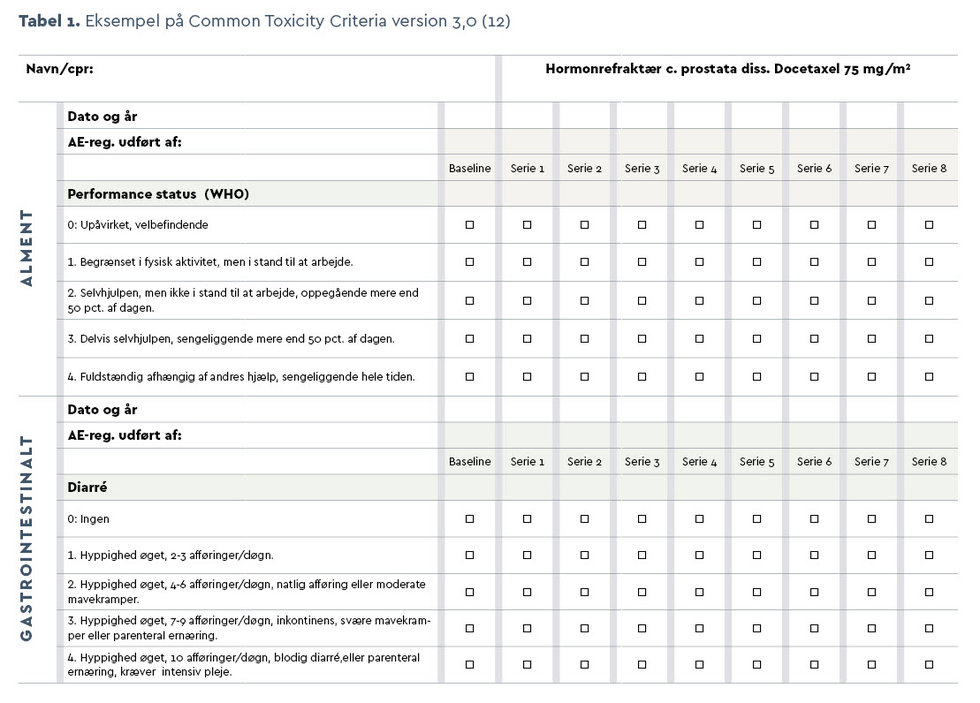
Behandling af kræft i Danmark med kemoterapi gives i dag næsten udelukkende ambulant af flere årsager: Det er sikkerhedsmæssigt forsvarligt, patienterne har større mulighed for at have et hverdagsliv med familien, og forløbet har færre omkostninger. Almindeligvis kræver behandling med kemoterapi, at patienten først møder til blodprøvetagning med efterfølgende konsultation enten hos læge eller til konsultation hos specialistsygeplejerske i sygeplejeambulatoriet, se boks 1. Patienter, som følges i sygeplejekonsultation, må ikke have væsentlig komorbiditet, idet dette ville medføre behov for supplerende lægelige vurderinger, hvorved kontinuiteten vil blive kompromitteret. Ved konsultationen vurderes det, i forhold til patientens almentilstand og især bivirkninger, hvorvidt patienten kan modtage fornyet behandling med kemoterapi, eller om dosis skal justeres (12). Almen tilstand og bivirkninger registreres i et særligt skema, se tabel 1, hvorefter kemoterapi, som har begrænset holdbarhed, forordineres og bestilles af læge ud fra patientens højde og vægt. Præparation af kemoterapi tager nogle timer, hvilket i praksis betyder, at patienten er nødt til at have fremmøde over to dage.
Vi oplevede, at patienter og pårørende fandt det unødigt belastende både at møde frem til konsultation med henblik på justering af behandling og fremmøde igen til kemoterapi dagen efter. Da behandling med docetaxel som regel ikke er forbundet med svære bivirkninger eller udsving i patienternes tilstand (13), var det oplagt at undersøge, om en konsultation dagen før behandling kunne gennemføres telefonisk.
Ved gennemgang af litteraturen om telefonkonsultation fandt vi internationale undersøgelser, som primært fokuserede på kontrolforløbet efter afsluttet behandling. I forhold til tilfredsheden pegede disse undersøgelser imidlertid på en generel tilfredshed med at blive konsulteret telefonisk som alternativ til at skulle møde på hospitalet til kontrol i followup-perioden (14-16). Derimod var det ikke muligt for os at finde litteratur, der beskrev undersøgelser, hvor telefonisk toksicitetsvurdering, dvs. vurdering af bivirkninger hos patienter i aktiv behandling med kemoterapi, indgik.
Spørgsmålet var derfor, hvordan patientforløbet kunne tilrettelægges, så patienter med kræft oplevede kvalitet og blev skånet mest muligt i forløbet, ikke mindst i den ofte lange periode, hvor patienten modtager kemoterapi. En af mulighederne kunne være telefonisk konsultation i stedet for fremmøde på hospitalet.
Er metoden sikker og gennemførbar?
Det primære formål med studiet var at undersøge, om telefonisk konsultation foretaget af specialistsygeplejerske til patienter med metastatisk kræft i prostata forud for kemoterapi var en sikker og gennemførbar metode. Mere specifikt ønskede vi at undersøge, om vi var i stand til sikkert at identificere patientens almentilstand, vurdere patientens grad af bivirkninger og behov telefonisk, altså uden den sædvanlige ansigt til ansigt-kontakt. Desuden ønskede vi at undersøge patientens tilfredshed og tidsforbrug i forbindelse med telefonisk konsultation.
 Studiet var designet som et prospektivt deskriptivt studie med fokus på sikkerhed og patienttilfredshed (17), tidsforbrug og gennemførbarhed.
Studiet var designet som et prospektivt deskriptivt studie med fokus på sikkerhed og patienttilfredshed (17), tidsforbrug og gennemførbarhed.
Undersøgelsen omfattede patienter med metastatisk prostatacancer i behandling med docetaxel hver 3. uge. 33 patienter blev inkluderet i perioden maj 2011 til marts 2012. Den gennemsnitlige alder var 72 år. Interventionen bestod af telefonisk konsultation med specialistsygeplejerske frem for ambulant fremmøde. Bivirkninger til behandling graderedes ved hjælp af CTC-registreringsskema, se tabel 1. Bivirkningsgraderingen blev valideret af behandlersygeplejerske før kemoterapi som udtryk for, om metoden kunne anses for sikker. Patienttilfredshed blev dels undersøgt kvalitativt med højt struktureret interview, dels ved registrering af patienternes tidsforbrug ved fremmøde i ambulatoriet kontra telefonkonsultation. Gennemførbarhed blev undersøgt ved brug af logbøger og opgørelser af kasseret medicin.
Kriterier for inklusion
Følgende patienter blev inkluderet i undersøgelsen:
• Nyhenviste patienter med prostatakræft, som var visiteret til behandling med kemoterapi med docetaxel hver 3. uge sammen med daglig lavdosis tbl. prednisolon peroralt.
• Patienter, som gav samtykke til at indgå i undersøgelsen.
• Patienter, der i forvejen var egnet til sygeplejekonsultation, dvs. uden betydelig
• komorbiditet.
Kriterier for eksklusion
Følgende patienter kunne ikke deltage:
• Patienter, som tidligere havde modtaget kemoterapi.
• Patienter, som ikke var i stand til at kommunikere telefonisk
• Patienter, som i forløbet udviklede symptomer, der medførte behov for lægelig vurdering.
• Patienter, som ønskede at udgå af undersøgelsen
Screening med henblik på inklusion
Alle patienter med metastatisk prostatakræft, som var henvist til docetaxel-behandling, blev screenet med henblik på inklusion i studiet. Ved den indledende lægesamtale blev patienten informeret om muligheden for at deltage i projektet, og alle patienter, der samtykkede, blev screenet af første og anden forfatter med henblik på inklusion.
Patienterne blev registreret med fortløbende identifikationsnumre med henblik på anonymisering.
Patientforløb på 15 uger
Interventionsperioden strakte sig over de første fem serier kemoterapi med docetaxel, der blev givet hver 3. uge, dvs. et patientforløb henover en periode på 15 uger. Behandlingsmæssigt var det almentilstand (performance status), niveauet for blodets indhold af prostataspecifikt antigen, den kliniske behandlingseffekt samt bivirkningsgrad, som var afgørende for antallet af behandlinger, dog maksimalt 10 behandlinger.
 Standardforløb i ambulatoriet
Standardforløb i ambulatoriet
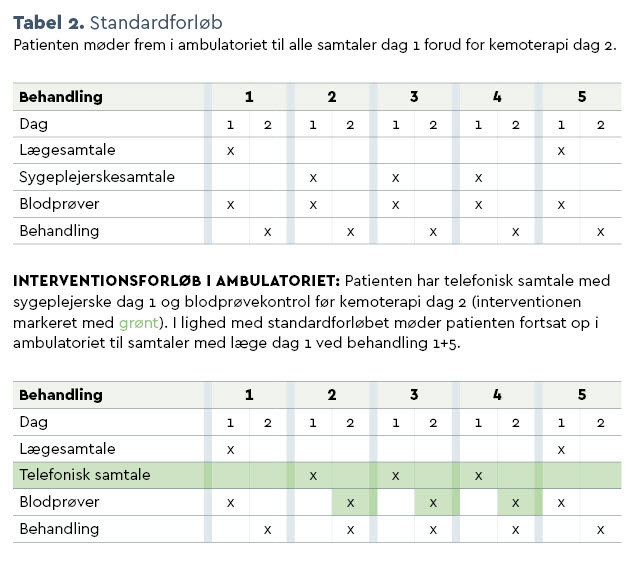
Før ambulant behandling i standardregime får patienten taget blodprøver i klinisk biokemisk afdeling på hospitalet. Derefter møder patienten til samtale og klinisk vurdering i onkologisk ambulatorium med en læge før første og femte behandlingsserie med kemoterapi og til samtale med sygeplejerske før anden, tredje og fjerde behandlingsserie med efterfølgende ordination og præparation af cytostatika, se tabel 2. Således møder patienten til samtale på hospitalet dagen før hver af de fem behandlingsserier.
Dag 2 møder patienten i ambulatoriet til infusion af kemoterapi, som altid forudgås af en kort klinisk vurdering af behandlersygeplejersken. Hvis denne vurdering ikke giver anledning til bemærkninger, vil der under normale forhold ikke blive foretaget yderligere registrering.
Indholdet af konsultationerne er for så vidt det samme, uanset om konsultationerne foregår hos læge eller sygeplejerske, og hovedfokus er toksicitetsregistrering med henblik på den følgende dags behandling samt råd og vejledning i relation til behandling og forløb.
Interventionsforløb ved undersøgelse
Før 1. og 5. behandling gennemgik patienten det samme forløb som i standardforløbet, dvs. patienten fik taget blodprøver og gik efterfølgende til samtale med læge dagen før kemoterapi.
Ved interventionen, som erstattede de ambulante samtaler med sygeplejersken forud for anden, tredje og fjerde behandling, blev patienten telefonisk konsulteret af specialistsygeplejerske i stedet for en fremmødekonsultation. Den telefoniske konsultation var baseret på en telefonguide, som indeholdt de samme emner og spørgsmål, som patienterne i standardkonsultationen også blev mødt med. I forlængelse af den telefoniske konsultation blev kemoterapi ordineret og præpareret som vanligt.
Dag 2 mødte patienten op til blodprøvetagning, og umiddelbart efter blev kemoterapi infunderet i ambulatoriet, såfremt dagens blodprøveresultater tillod det.
Telefonkonsultation afklarer problemer
Telefonkonsultationerne blev foretaget af første og anden forfatter, som i tvivlstilfælde havde mulighed for at rådføre sig med en læge. Desuden kunne patienten indkaldes til konsultation hos sygeplejerske eller læge, hvis specialistsygeplejersken skønnede, at det var nødvendigt. Formålet med konsultationen var at afklare problemstillingen, og om der kunne gives kemoterapi. Tidspunktet for telefonkonsultation fremgik altid af ambulatoriets bookingliste og af patientens mødekort, og det konkrete tidsforbrug blev registreret efter hver samtale. Telefonkonsultationen foregik efter telefon-guide, se boks 2 samt CTC registreringsskema version 3.0, se tabel 1.
Alle helbredsoplysninger blev registreret i den elektroniske patientjournal, og eventuelt behov for dosisreduktion eller udsættelse af behandling fulgte standardforløbene.
Behandlingskriterier skal være opfyldt
Sikkerhed defineres i dette studie som, at behandlingskriterier for den pågældende cytostatikabehandling er opfyldt. Det vil sige, at behandlingen kun må gives til patienten, hvis de dosislimiterende bivirkninger (performancestatus, træthed, diarré, neurotoksicitet og hæmatologisk toksicitet) er mindre end grad 2 anført i CTC registreringsskemaet.
Ved fremmøde til kemoterapi dag 2 efter telefonisk konsultation blev patienten revurderet med samme screeningsmetode (CTC) som ved telefonkonsultationen, dvs. både i forhold til almen tilstand og bivirkninger. Screeningen på behandlingsdagen blev dog udført af en anden specialistsygeplejerske, som således validerede toksicitetsvurderingen fra telefonkonsultationen på første dag. Efterfølgende blev de to screeningsresultater sammenlignet for at afdække eventuelle forskelle i vurderingen af patienten.
 Brug af logbog
Brug af logbog
Der blev ført logbog for hver patient af de sygeplejersker, som patienten var i kontakt med, og den blev opbevaret i patientens journal. I logbogen skulle alle afvigelser fra de planlagte aktiviteter og alle uforudsete hændelser noteres. Det kunne dreje sig om hændelser vedrørende telefonkonsultationen og/eller behandlingsdagen.
Kasseret kemoterapi blev noteret
Hvis patientens tilstand ved fremmøde alligevel ikke tillod behandling grundet ringere almentilstand eller toksicitet mere end grad 2 skønnet telefonisk, måtte præpareret kemoterapi kasseres, idet kemoterapi doseres individuelt efter højde, vægt og almentilstand og har begrænset holdbarhed. Antallet af kasserede behandlinger blev opgjort og blev taget som udtryk for ringe gennemførbarhed.
Patienter vurderer kvaliteten
Tilfredshed blev defineret som patientens vurdering af kvaliteten af sundhedsvæsenets ydelser (15a).
Interview blev gennemført med alle inkluderede patienter i tilslutning til 5. kemoterapi. Interviewene blev udført efter en højt struktureret interviewguide, hvor spørgsmålene primært indeholdt lukkede svarmuligheder, men også spørgsmål med mulighed for uddybende svar. Interviewet afdækkede emnerne: demografi, transport, telefonkonsultation og tilfredshed med konceptet som helhed. Tilfredshed blev af patienten graderet på en 5-punkts Likert-skala fra ”meget utilfredsstillende” til ”meget tilfredsstillende”.
Guide til telefonkonsultation med patienter med dissemineret c. prostatae i Docetaxel-behandling serie 2,3 og 4. Guiden udleveres ikke til patienten.
Indled med at spørge, om patienten kan tale frit. (Måske er han ude at handle eller på arbejde).
1. Bivirkninger registreres og graderes ud fra CTC-registreringsskema, udvidet version 3.0.
2. Sygeplejersken reflekterer over og reagerer på besvarelserne. Dvs. råder og vejleder patienten og konsulterer læge ved tvivlsspørgsmål.
3. Spørg, om der eventuelt er spørgsmål fra pårørende.
4. Dokumentér sygeplejeproblemer i sygeplejejournal.
5. Alle logistiske problemstillinger skrives ned i patientens logbog, der befinder sig i patientens journal.
6. Det sikres, at patienten har tid til kemoterapi – og hvornår, samt at patienten har tbl. prednisolon til forbehandling.
7. Det sikres, at behandling er ordineret, og at der foreligger dokumentation for dette.
Interviewet foregik i uforstyrret separat lokale og blev optaget på bånd. Skriftlig information om emner for interviewet blev udleveret til patienten ved lægekonsultation i 5. serie. Interviewet med patienten blev foretaget af den ene projektleder, den anden havde ansvar for tid, båndoptager og kemobehandling.
Tidsforbrug blev målt
I undersøgelsen målte patienterne, hvor mange minutter de havde brugt, fra de tog hjemmefra til konsultation på hospitalet, og til de var hjemme igen. I praksis betød dette, at den halve time, som blodprøvetagningen var berammet til, blev trukket fra for at tage højde for dette tidsforbrug ved senere sammenligning mellem intervention og standardbehandling.
Dataanalyse
Statistiske deskriptive analyser blev udført med IBM SPSS statistics version 20. Resultaterne blev rapporteret deskriptivt med totaler eller gennemsnit og standardafvigelse. Vi afstod fra at lave analytisk statistik grundet studiets størrelse.
De indsamlede data fra interviewene blev analyseret deduktivt, hvor udsagnene blev tematiseret ud fra de allerede dannede kategorier fra interviewguiden (demografi, transport, telefonkonsultation og tilfredshed med konceptet som helhed).
Etiske principper fulgt
Undersøgelsen blev godkendt af datatilsynet og var undtaget godkendelse af Videnskabsetisk komité. Vi gennemførte imidlertid undersøgelsen i fuld overensstemmelse med etiske principper for sundhedsvidenskabelig forskning (18) jævnfør Helsinki-deklarationen. Alle deltagende patienter blev informeret skriftligt og mundtligt, og vi indhentede såvel mundtligt som skriftligt samtykke fra dem alle. Ligeledes blev alle deltagere informeret om muligheden af at gå ud af projektet, uden at dette ville få indflydelse på nuværende eller senere behandling og sygepleje.
 Undersøgelsen blev foretaget i perioden marts 2011 til april 2013 på Herlev Universitetshospital, onkologisk ambulatorium, team UG.
Undersøgelsen blev foretaget i perioden marts 2011 til april 2013 på Herlev Universitetshospital, onkologisk ambulatorium, team UG.
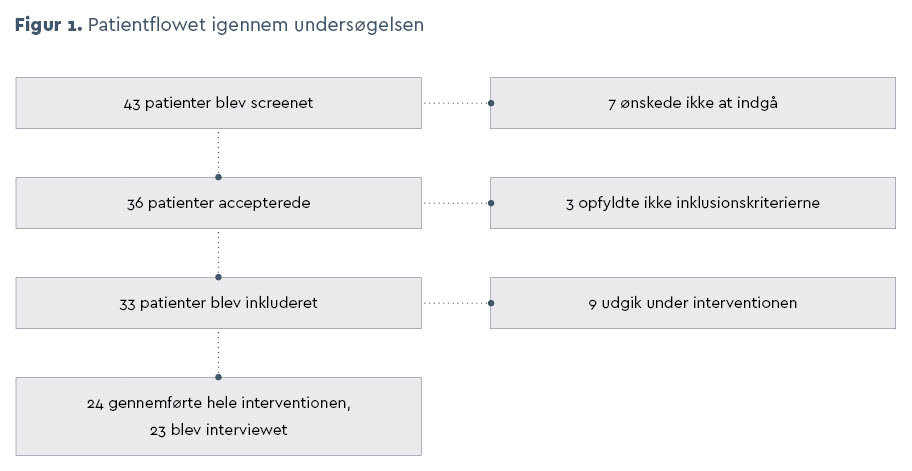
Vi screenede 43 patienter, hvoraf syv ikke ønskede at deltage i projektet, se figur 1 side 46. Der var forskellige begrundelser for at afslå deltagelse: En patient ønskede at have fremmødekontakt ved konsultationer, to ønskede alligevel ikke behandling med kemoterapi, to ønskede at have hustruen med ved samtalerne, og to afslog af ukendte årsager.
Tre patienter opfyldte ikke inklusionskriterier af følgende årsager: En patient var blevet fejlscreenet, en havde leverpåvirkning, og en havde en dårligt fungerende knoglemarv. Vi inkluderede således i første omgang 33 patienter i undersøgelsen med en gennemsnitlig alder på 72 år.
I løbet af undersøgelsen udgik ni patienter, heraf nåede tre ikke at få behandling, de døde kort tid efter inklusion. Tre patienter udgik, da de under behandling fik påvirket knoglemarvsfunktion, en patient fik alvorlig leverpåvirkning, en patient blev ramt af apoplexia cerebri, og en patient overgik til behandling under indlæggelse på sengeafdeling pga. allergisk reaktion overfor docetaxel.
Derfor indgik data fra 24 deltagende patienter i den endelige analyse. De havde en gennemsnitlig alder på 72,52 år (SD9).
 Sikkerhed for patienten
Sikkerhed for patienten
Vi undersøgte, om det var muligt at foretage en sikker identifikation af patientens bivirkninger samt patientens almene tilstand inden behandlingen (CTC-registrering tabel 1) ved telefonisk konsultation.
Der blev gennemført 63 revurderinger af toksiciteten umiddelbart før infusion af kemoterapi. Fem ud af de 63 revurderinger afveg fra den telefoniske bivirkningsscreening med en enkelt grad fra grad 0 til 1, hvilket ikke havde indflydelse på dosis eller gennemførelse af den ordinerede behandling. De fem afvigelser fandt vi hos i alt tre patienter, se tabel 3.
Telefonkonsultation kan gennemføres i praksis
Telefonkonsultation viste sig at være en gennemførbar metode, også i praksis, idet både optegnelser i logbøger og antallet af kasserede kemoterapidoser blev monitoreret.
I logbøgerne blev alle afvigelser og uforudsete hændelser fra det planlagte behandlingsforløb noteret, og der var ikke noteret afvigelser, der havde behandlingsmæssige konsekvenser. Derimod var der situationer, hvor tidspunktet for opkald til patienten var forsinket grundet travlhed i afdelingen. Der var ikke beskrevet problemer med hverken at få kontakt til patienterne eller problemer med at kommunikere telefonisk.
Hvis der var foretaget en ukorrekt toksicitetsvurdering gennem telefonen, kunne den forud blandede kemoterapi ikke anvendes og skulle derfor kasseres. En opgørelse over kasseret medicin viste, at der ikke var blevet kasseret kemoterapi pga. fejlvurdering af patienternes tilstand.
Patienterne tilfredse med telefonkonsultation
Her var fokus på patienternes tilfredshed med konsultationen ud fra flere forskellige parametre, som vi fandt væsentlige. 24 patienter gennemgik forløbet, men én patient blev ikke interviewet pga. udsættelse af behandlingen. Vi fandt generelt en høj tilfredshed, idet 21 ud af 23 patienter tilkendegav at være ”meget tilfredse” med telefonkonsultation og to ud af 23 at være ”tilfredse” på en 5-punkts Likert-skala gående fra ”meget utilfredsstillende” til ”meget tilfredsstillende”. En enkelt patient angav at savne den direkte kontakt i samtalen med sygeplejersken.
De åbne svarmuligheder gav flere tilbagemeldinger vedrørende fordele og ulemper ved telefonisk konsultation.
Der var mange positive tilbagemeldinger vedrørende tidsaspektet, idet transporttiden blev væsentligt reduceret, når patienten ikke behøvede at møde ind på hospitalet.
”De der minus 70 km plus tiden. Altså tiden, det er ikke så meget for mig som pensionist, men hvad skal jeg sidde ude i trafikken for, hvad skal jeg også bruge olie på det for og forurene, det er da unødvendigt.” (Deltager nr. 20).
Flere af patienterne var i gang med forskellige hverdagsaktiviteter såsom indkøb, en spadseretur, en tur på golfbanen eller på vej til arbejde, og vi havde indtryk af, at telefonkonsultationen kunne passes ind i hverdagen.
En patient nævnte bl.a.:
”Tidsmæssigt var det spild af både brændstof og tid at køre herind dagen før og så komme igen næste dag.” (Deltager nr. 40).
”Det har været meget tilfredsstillende, især at vi kan spare en hel dag for vups 1-2-3-4, så er hele dagen jo gået.” (Deltager nr. 9).
Patienterne havde ikke en opfattelse af, at de pårørende var utilfredse med telefonkonsultationen, når de ikke kunne deltage direkte i samtalen.
”Når jeg har været færdig med at tale med jer i telefonen, så har jeg sagt ”lige et øjeblik”, og så har Hanne fået telefonen og er kommet med nogle andre spørgsmål end jeg, og det har været godt nok for hende.” (Deltager nr. 7).
Ved screeningen for bivirkninger hørte vi flere gange, at patient og pårørende diskuterede indbyrdes, før vi fik deres endelige beskrivelse og kunne afgøre, hvorvidt der var tale om væsentlige bivirkninger.
Ved interviewet angav alle patienter, at de gerne ville fortsætte med at blive konsulteret telefonisk i de efterfølgende behandlingsserier. Desuden var der spontane tilbagemeldinger fra flere af patienterne, som sagde, at de oplevede det positivt med en systematisk dialog baseret på en guide.
Patienterne sparer tid
Opgørelse af tidsmålingerne viste, at patienterne primært sparede tid på transport og ventetid ved at benytte telefonkonsultation. Opgørelse af transporttid ved første behandlingsserie og konsultation hos læge eller sygeplejerske viste, at patienterne enten kørte i egen bil (n= 19), brugte offentlig transport (n= 2) eller brugte kørselsordning (n= 6). I gennemsnit brugte de patienter, som enten kørte i egen bil eller brugte offentlig transport, i gennemsnit 47 (SD 23) minutter på transport. De patienter, som brugte kørselsordning, havde en yderligere ventetid på op til 150 minutter.
Konsultationen ved læge eller sygeplejerske og transporttid havde en varighed på gennemsnitlig 199 (SD 87) minutter, hvor den telefoniske konsultation havde en varighed af gennemsnitlig 23 (SD 9) minutter. Således fandt vi en væsentlig forskel på den gennemsnitlige tid på 176 min imellem de to typer konsultation, primært begrundet i at transporten var skåret væk.
 Vi fandt, at telefonisk konsultation forud for kemoterapi til patienter med metastatisk kræft i prostata var sikker for patienterne og gennemførbar i den kliniske hverdag. Undersøgelsen viste, at telefonkonsultation var en sikker metode til at gradere bivirkninger til kemoterapi uden fremmødekontakt.
Vi fandt, at telefonisk konsultation forud for kemoterapi til patienter med metastatisk kræft i prostata var sikker for patienterne og gennemførbar i den kliniske hverdag. Undersøgelsen viste, at telefonkonsultation var en sikker metode til at gradere bivirkninger til kemoterapi uden fremmødekontakt.
Patienterne var generelt meget tilfredse med den telefoniske konsultation, og de syntes at integrere den i hverdagen. Desuden sparede patienterne megen tid på transport og evt. ventetid på transport.
I forbindelse med planlægning af studiet fandt vi, at telefonkonsultation som erstatning for fremmøde i forbindelse med ordination af kemoterapi er sparsomt beskrevet, og vi fandt ikke studier, som regelret havde undersøgt dette. Derimod fandt vi flere studier, som beskrev, at patienter generelt er tilfredse med telefonkonsultation som led i et kontrolforløb efter behandling (14,19,20).
Patientgruppen er kendetegnet ved sjældent at have hæmatologisk påvirkning under behandlingen, samtidig med at patienterne ofte oplever lindring af sygdomssymptomer under behandlingen (4). Docetaxel er en behandling med relativt få bivirkninger, og det er en patientkategori, som specialistsygeplejerskerne på afdelingen har erfaring med at konsultere selvstændigt.
Spørgsmålet var, om man kunne vurdere patienternes bivirkninger tilfredsstillende gennem telefonen, fordi nogle emner kan være vanskelige at beskrive, f.eks. negletoksicitet. Desuden kunne man let forestille sig, at almentilstand kunne være svær at vurdere uden samtidig at kunne se mimik, ansigtskulør, holdning osv. Det var ikke vanskeligt at vurdere performancestatus og de non-hæmatologiske dosislimiterende bivirkninger til behandlingen som diarré, træthed og neurotoksicitet. Denne oplevelse blev bekræftet ved den fornyede toksicitetsvurdering, som øvrige kolleger udførte før indgift af kemoterapi dagen efter.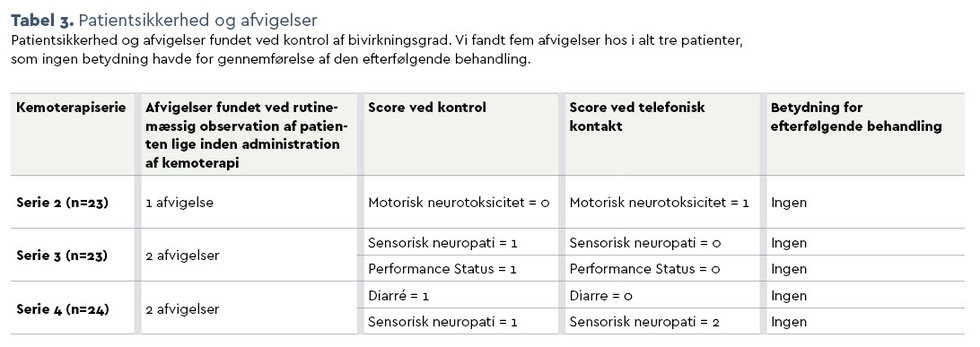 Tilfredsheden hos patienterne i denne undersøgelse har formentlig primært sammenhæng med det nedsatte tidsforbrug. Patienterne har i de senere år fået længere afstande til specialiseret pleje og behandling som konsekvens af centralisering af behandlingstilbud.
Tilfredsheden hos patienterne i denne undersøgelse har formentlig primært sammenhæng med det nedsatte tidsforbrug. Patienterne har i de senere år fået længere afstande til specialiseret pleje og behandling som konsekvens af centralisering af behandlingstilbud.
I spørgeskemaundersøgelsen ”Kræftpatientens verden” (21), som inkluderer 1.518 patienter med kræft, konkluderes det, at deltagerne ofte havde oplevet generende ventetid på sygehus. Her fremgik det endvidere, at 25 pct. af deltagerne oplevede ventetiden som et problem, og 35 pct. af deltagerne syntes, at dette ikke var optimalt.
Oplevelsen af at vente kan påvirke kræftpatienten både fysisk og psykisk og være særdeles belastende med træthed, udmattelse, uro, forstærkelse af hjælpeløshed og oplevelse af svigt som en følge (22,23). Dette synes i tråd med, at flere af patienterne fremhævede, at det mest positive ved at blive konsulteret telefonisk var tidsaspektet. Der blev lagt meget vægt på den tid, der blev sparet ved ikke at skulle transportere sig til hospitalet to dage i træk samt den eventuelt sparede ventetid i ambulatoriet eller på kørselstilbuddet.
Sidstnævnte gjaldt især for de patienter, der var afhængige af arrangeret transport, da de skulle være klar til afhentning i hjemmet flere timer før forventet mødetid og yderligere skulle vente på hjemtransport.
Som i andre sammenhænge vil patienterne helst råde over og planlægge egen tid og foretage sig andre ting end at tilbringe tid på hospitalet. Det var slående, at patienterne netop ofte var i gang med forskellige aktiviteter, som for dem var væsentlige for at have en meningsfuld hverdag i et behandlingsforløb. Når vi ringede, traf vi dem på arbejde, på golfbanen eller i gang med andre fritidsaktiviteter. Patienterne gav ikke udtryk for, at den telefoniske konsultation forstyrrede aktiviteterne, og det lod sig også gøre, at pårørende kunne deltage.
Den mere svækkede del af patientgruppen fik på denne måde mulighed for at bruge deres til tider sparsomme energi på at opretholde en så habituel hverdag som muligt.
En klar ulempe, som vi var meget opmærksomme på fra starten, var den manglende øjenkontakt og den manglende nonverbale kontakt. Dette blev kun nævnt af en enkelt deltager i studiet, og hovedparten af deltagerne ønskede da også at fortsætte med telefonkonsultationer efter interventionens ophør.
Indledningsvis havde vi overvejet, om inddragelse af pårørende kunne vise sig vanskelig ved overgang til telefonisk konsultation, hvilket vi dog ikke fandt bekræftet i undersøgelsen. Dette aspekt var ikke en specifik del af vores undersøgelse, og fremtidige undersøgelser af telefoniske konsultationer kunne f.eks. omfatte systematisk vurdering af pårørendes behov. Ved interviewet angav alle patienter, at de gerne ville fortsætte med at blive konsulteret telefonisk i de efterfølgende behandlingsserier, hvis det var muligt. Hvis ikke der var indikation for, at lægen skulle foretage konsultationen, blev ønsket imødekommet. I afdelingen viste det sig at være enkelt at gennemføre konsultationerne til trods for, at vi enkelte gange ikke havde mulighed for at ringe til patienterne på det forud aftalte tidspunkt. Vi forsøgte så vidt muligt at kontakte patienten for at gøre opmærksom på ventetid, og at han ikke var glemt, hvilket i det store og hele virkede uproblematisk. Dernæst var der spørgsmålet, om vi kunne styre forbruget af kemoterapi, såfremt det viste sig nødvendigt at kassere mange doser.
Pga. logistiske udfordringer kunne det være vanskeligt at styre lagerbeholdning og de doser, som blev præpareret til indgift dagen efter. Der blev dog ikke kasseret doser pga. forkert telefonisk screening, hvorfor dette i praksis ikke var et problem. Logbogen viste sig at være et udmærket instrument til overvågning af ændringer i forløbet, og fokus på projektet blev fastholdt.
Telefonkonsultation med patienterne samt interview med patienter blev afslutningsvis foretaget af projektlederne, hvorfor det må overvejes, om det ville være vanskeligt for patienterne at komme med negativ kritik af forløbet. Desuden kunne vi med fordel have anvendt et valideret spørgeskema til undersøgelse af f.eks. livskvalitet eller tilfredshed og ikke mindst have anvendt et kontrolleret design med en kontrolgruppe.
På den anden side så finder vi, at bivirkningsscreeningen og vurderingen af almentilstanden er blevet vurderet af en fagfælle, som bekræftede, at metoden var sikker og gennemførbar også i den kliniske hverdag.
Telefonisk screening af patienterne inden indgift af kemoterapi har vist sig at være en sikker og tilfredsstillende løsning, som vi nu har indført i afdelingen som standardforløb for patienter med metastatisk kræft i prostata. Resultaterne er ikke nødvendigvis generaliserbare til andre patientgrupper med andre behandlingsregimer. Yderligere undersøgelser vil være nødvendige for at belyse dette.
Tak til alle vores kolleger, sygeplejersker og læger i afdelingen for at støtte op om afprøvning og implementering af telefonkonsultation til patienter med prostatakræft under kemoterapi. Ligeledes en stor tak til patienterne for deltagelse i projektet. Sanofi-Aventis Denmark A/S har støttet projektet økonomisk, men har ikke været involveret i gennemførelse af projektet, dataindsamling, analyse af data eller udformning af manuskriptet.
Møiniche SEM, Jensen IH, Danielsen AK, Sengeløv L.: Telephone consultations replace attendance at the out-patient clinic for patients with prostate cancer. Fag&Forskning 2016;(4):40-49.
- Background: Prostate cancer is currently the third most common type of cancer in Europe and more than 4000 Danish men were diagnosed with prostate cancer in 2013. The highest prevalence of prostate cancer is found in men aged 65 or older. The work flow of patients receiving chemotherapy is a pre-chemo outpatient consultation with a blood test on day 1 and treatment on day 2 in every cycle.
- Objective: The purpose of this study was to test the safety, patient satisfaction and feasibility of telephone consultation instead of attendance at the clinic in patients receiving chemotherapy.
- Methods: This prospective study included patients with metastatic prostate cancer who were found eligible for chemotherapy with docetaxel every 3 weeks. 33 patients were included in the period May 2011 to March 2012. The mean age was 72. The intervention covered telephone consultation with a specialist nurse instead of outpatient attendance the day before chemotherapy. The grade of toxicity was confirmed immediately before chemotherapy was administered. Patient satisfaction was recorded by highly structured interview and furthermore by using a 5-step Likert scale. The study recorded the number of minutes the patient spent in attendance for consultation at the clinic instead of telephone consultation. Feasibility was recorded by use of logbooks and the number of discharged chemotherapy patients.
- Results: A total of 24 patients completed the intervention. 23 were interviewed. 21 patients responded “very satisfactory” and 2 “satisfactory” to phone consultation as a method.
- Conclusion: The method can be considered feasible and safe. Patents expressed high satisfaction with telephone consultation. Especially due to the time saved on transport and at the hospital.
- Relevance to clinical practice: Fewer patients in attendance at the clinic. High patient satisfaction and benefit for both the weakened patient and the active patient. It can enable both patients and relatives to maintain a more normal life.
Keywords: Telephone consultation, remote consultation, waiting time, outpatient, fatigue, adverse events, toxicity, Specialist nursing, oncology, prostate cancer
Referencer
- Ferlay J, Steliarova-Foucher E, Lortet-Tieulent J et al. Cancer incidence and mortality patterns in Europe: Estimates for 40 countries in 2012. Eur J Cancer. 2013;49(6):1374-403.
- DaProCaData (Dansk Prostata Cancer Database) Dansk Urologisk Cancer Gruppe; Årsrapport 2013. April 2014.
- Arnold M, Karim-Kos HE, Coebergh JW et al. Recent trends in incidence of five common cancers in 26 European countries since 1988: Analysis of the European Cancer Registry database. Eur J Cancer. Elsevier Ltd; 2013;33.
- European Network of Cancer Registries. Prostate (PRC) Cancer Factsheet [Internet]. 2014. Besøgt 12.10.16
- Sengeløv L, Klarskov OP, Karlsson S. Behandling af hormonrefraktær metastatisk prostatacancer. Ugeskr Laeger. 2007;169(20):1905-7.
- Berthold DR, Pond GR, Roessner M, et al. Treatment of hormone-refractory prostate cancer with docetaxel or mitoxantrone: relationships between prostate-specific antigen, pain, and quality of life response and survival in the TAX-327 study. Clin Cancer Res. 2008;14(9):2763-7.
- Caffo O, De Giorgi U, Fratino L et al. Clinical Outcomes of Castration-resistant Prostate Cancer Treatments Administered as Third or Fourth Line Following Failure of Docetaxel and Other Second-line Treatment: Results of an Italian Multicentre Study. Eur Urol. European Association of Urology;2014;1-7.
- Sundhedsstyrelsen. Pakkeforløb for prostatakræft. Copenhagen, Denmark; 2012.
- Breitbart W, Alici-Evcimen Y. Update on psychotropic medications for cancer-related fatigue. JNCCN J Natl Compr Cancer Netw. 2007;5(10):1081-91.
- Pantarca-Montero R. Handbook of cancer related fatigue. Birmingham, NY: The Haworth Medical Press; 2004.
- McMullen CK, Schneider J, Altschuler A et al. Caregivers as healthcare managers: health management activities, needs, and caregiving relationships for colorectal cancer survivors with ostomies. Support Care Cancer. 2014 Apr 3;
- National Cancer Institute. Common Terminology Criteria for Adverse Events v3.0. 2006.
- Hjemmeside Min Medicin. http://min.medicin.dk/Medicin/Praeparater/4914 Besøgt 09.10.2016.
- Cox K, Wilson E. Follow-up for people with cancer: Nurse-led services and telephone interventions. J Adv Nurs. 2003;43(1):51-61.
- Booker J, Eardley A, Cowan R et al. Telephone first post-intervention follow-up for men who have had radical radiotherapy to the prostate: evaluation of a novel service delivery approach. Eur J Oncol Nurs. 2004 Dec;8(4):325-33.
- Lewis R, Neal RD, Williams NH et al. Nurse-led vs. conventional physician-led follow-up for patients with cancer. J Adv Nurs. 2009;65:706-23.
- Dansk Selskab for Kvalitet i Sundhedssektoren, D. (2003). Sundhedsvæsenets kvalitetsbegreber og -definitioner. Copenhagen, Denmark. http://www.dsks.dk Besøgt d. 12.10.16
- Sygeplejeetisk Råd. Sygeplejeetiske retningslinjer. 2014.
- Faithfull S, Corner J, Meyer L et al. Evaluation of nurse-led follow-up for patients undergoing pelvic radiotherapy. Br J Cancer. 2001;85(12):1853-64.
- Sitzia J, Wood N. Study of patient satisfaction with chemotherapy nursing care. Eur J Oncol Nurs. 1998 Sep;2(3):142-53.
- Johnsen AT, Jensen C, Pedersen C et al. Kræftpatientens verden – En undersøgelse af hvad danske kræftpatienter har brug for – resultater, vurderinger og forslag. Copenhagen, Denmark; 2006.
- Thomas S, Glynne-Jones R, Chait I. Is it worth the wait? A survey of patients’ satisfaction with an oncology outpatient clinic. Eur J Cancer Care (Engl). 1997;6:50-8.
- Gourdji I, McVey L, Loiselle C. Patients’ satisfaction and importance ratings of quality in an outpatient oncology center. J Nurs Care Qual. 2003;18(1):43-55.




