Fag & Forskning
Dokumentationen, der forsvandt i Sundhedsplatformen
Sygeplejedokumentation. Målet må være at få sygeplejeplanerne (gen-)etableret i den kliniske hverdag med dokumentation i SP – men hvordan skal det ske?
Fag & Forskning 2022 nr. 2, s. 38-44
Af:
Mira Søgaard Jørgensen, sygeplejerske, master i klinisk sygepleje,
Dorthe Hjort Jakobsen, sygeplejerske, master i klinisk sygepleje



Evidensbaserede kirurgiske sygeplejeplaner er udviklet og optimeret over de sidste to årtier og er et vigtigt redskab til både at optimere og fastholde kvaliteten i sygeplejen.
En tværsnitsanalyse på Rigshospitalet af 108 procedurespecifikke sygeplejeplaner viste varierende udformning, der spændte fra en meget overordnet og generisk information til handlingsvejledende og evidensbaserede handlingsplaner. Desuden er kriterierne for forventet indlæggelsestid og udskrivelse ofte mangelfulde.
Analysen viste også, at sygeplejedokumentationen ved overgangen til Sundhedsplatformen i flere afdelinger er ændret fra tidligere daglig afkrydsning i de detaljerede planer til mere generiske vurderingsskemaer uden mulighed for at inkludere fortrykte evidensbaserede kliniske sygeplejeplaner og faste udskrivelseskriterier. Konsekvensen er suboptimal dokumentation og dermed vanskeliggjort fortolkning og mulighed for optimering.
Konklusionen er, at der er behov for løbende optimering og implementering af evidensbaserede kirurgiske sygeplejeplaner til sikring af et optimeret operationsforløb.
Evidensbaserede kliniske sygeplejeplaner til kirurgiske patientforløb er udviklet over de sidste to årtier. De er et vigtigt redskab til både at optimere og fastholde kvaliteten i sygeplejen præ-, per- og postoperativt, fordi de indeholder daglige mål for sygeplejen med vejledning i observationer og sygeplejehandlinger, som er med til at sikre ensrettet evidensbaseret sygepleje, øget patientsikkerhed og hjælp til oplæring af nyt personale (1). Kliniske sygeplejeplaner kan anvendes til at tilrettelægge og strukturere den daglige sygepleje, når de indeholder en plan for mobilisering, behandling af smerter og kvalme, opstart af sufficient ernæring, (tidlig) seponering af invasivt udstyr og forberedelse til udskrivelse med faste og tydelige udskrivelseskriterier. Samtidig kan de gøre det postoperative forløb og dagens program forståeligt og overskueligt for patienten. Kliniske sygeplejeplaner kan desuden indeholde procedurespecifikke emner som måling af blodsukker, daglig vægt og faste undersøgelser som blodprøver og røntgen mv. (2).
De kliniske sygeplejeplaner tager afsæt i principperne for optimerede operationsforløb, bedre kendt som 'fast-track-forløb' eller 'Enhanced Recovery After Surgery' (ERAS) (3).
Optimerede fast-track operationsforløb og kliniske sygeplejeplaner
Pleje og behandling til kirurgiske patienter er væsentligt ændret, siden de første studier om konceptet accelererede/optimerede forløb blev publiceret for godt tyve år siden.
Optimerede operationsforløb er en flerstrenget intervention i et multidisciplinært behandlingsteam af læger, sygeplejersker, fysioterapeuter og andre relevante faggrupper, der indgår i patientens indlæggelse på hospitalet.
Konceptet om optimerede forløb er udviklet af et tværfagligt team ved professor Henrik Kehlet med udgangspunkt i kirurgisk patofysiologi og i analyser af, hvilke postoperative problemstillinger der medfører behov for indlæggelse. Det er et evidensbaseret koncept, der har ført til tidligere restitution af operationspatienter, færre medicinske komplikationer og derved et væsentlig nedsat hospitaliseringsbehov uden øgede genindlæggelser (3,4). De sidste årtiers implementering af evidensbaserede fast-track-forløb har betydet en løbende optimering af procedurespecifikke mål for sygeplejen med udgangspunkt i nyeste evidens, hvor det har været muligt (5). Det medførte evidensbaserede specifikke daglige mål for sygeplejen, se illustration i Tabel 1, og standardplejeplaner, som gav et samlet overblik over sygeplejen til specifikke patientgrupper, f.eks. som en standardplejeplan efter kolonresektion (6), se eksempel på plejeplan i den elektroniske udgave af denne artikel. 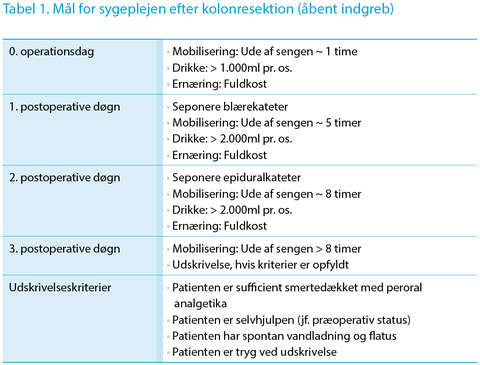
Dokumentationsredskab med daglig tjekliste
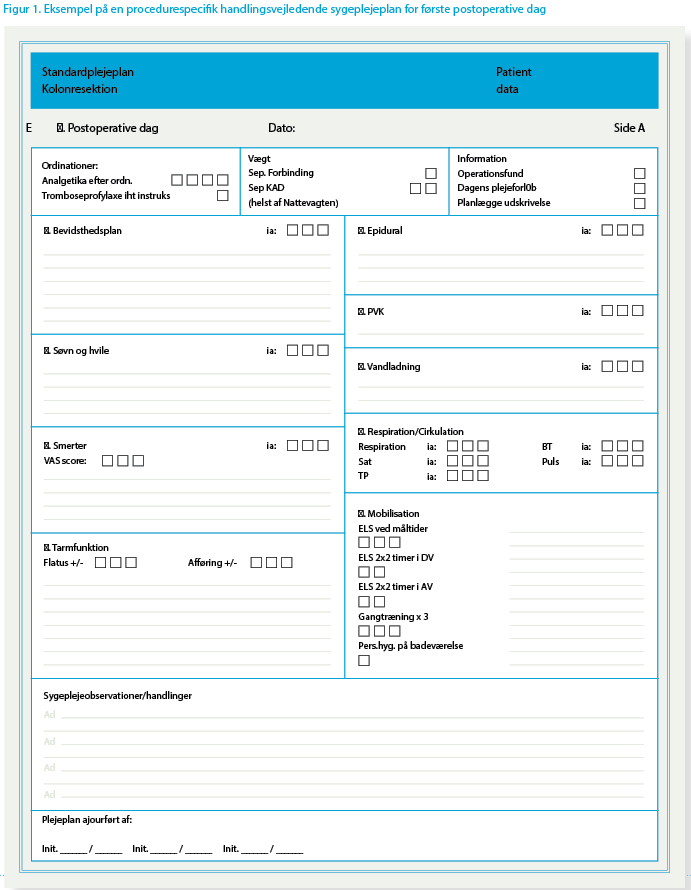
Med henblik på at sikre bedst mulig overholdelse af de procedurespecifikke mål for sygeplejen blev kliniske sygeplejeplaner udarbejdet som et dokumentationsredskab med daglig tjekliste og afkrydsningsfelter samt plads til fri tekst ved behov for yderligere dokumentation. Dette dokumentationsredskab har vist sig at være helt essentielt i forhold til implementering og fastholdelse af en vedvarende evidensbaseret og høj kvalitet i sygeplejen, da det indeholder de daglige mål for sygeplejen og samtidig anviser de relevante procedurespecifikke observationsområder.
Figur 1 er et eksempel på en procedurespecifik handlingsvejledende sygeplejeplan for første postoperative dag (POD1) med dokumentation af sygeplejen i sygeplejeplanen.
Kirurgiprojektet initieret
For at styrke og fastholde evidensbaseret pleje og behandling efter principperne i fast-track inden for alle kirurgiske specialer på Rigshospitalet (RH) initierede Direktionen i 2012 en enhed kaldet 'Kirurgiprojektet'. Enheden er et tværfagligt team bestående af to kliniske sygeplejespecialister, to lægefaglige professorer inden for kirurgi og anæstesi og en civilingeniør, der trækker og bearbejder data.
For at inkludere nationale data kom de oprindelige dataudtræk fra Landspatientregisteret, men pga. forsinkelser er data siden 2017 trukket via Sundhedsplatformen (SP), som er klinikernes primære digitale dokumentationsværktøj i Region H og Region Sjælland.
Kirurgiprojektet servicerer alle kirurgiske afdelinger med halvårlige dataudtræk for procedurespecifikke kirurgiske indgreb på indlæggelsestider, genindlæggelser og mortalitet inden for 30 dage og evt. auditering af problemområder (7). Aktuelt leverer Kirurgiprojektet data på >110 procedurer.
Sygeplejespecialisternes ekspertise
De kliniske sygeplejespecialister i Kirurgiprojektet tilbyder hjælp til indsamling af data, udvikling af kliniske sygeplejeplaner, audit af patienters samlede indlæggelsesforløb præ-, per- og postoperativt samt audit af genindlæggelsesforløb med henblik på forslag til evidensbaseret optimering af pleje og behandling til kirurgiske patienter. I arbejdet med audit har det været tiltagende svært at finde dokumentation for sygeplejen, som er sparsomt beskrevet. Talværdier i vurderingsskemaer fylder mest, og der er i mindre grad mål for patientens restitution og planlagte handlinger på problemstillinger rettet mod optimeret smertebehandling, tidlig mobilisering og hurtigere restitution og dermed kortere indlæggelsestider.
På baggrund af denne observation, blev der iværksat en tværsnitsundersøgelse af eksisterende sygeplejeplaner på Rigshospitalet til kirurgiske patienter.
Fokus på optimeret sygepleje
Formålet med tværsnitsanalysen var at danne et overblik over, hvordan sygeplejeplaner er udformet med fokus på optimeret evidensbaseret sygepleje. Ved gennemgang af plejeplanerne har der været fokus på, om de indeholder en tentativ udskrivelsesdag, og om udskrivelseskriterierne er beskrevet. Data til tværsnitsanalysen blev indsamlet efter ledelsens godkendelse, og afdelingerne indgik i projektet ved at tilsende relevante kliniske sygeplejeplaner, forløbsprogrammer og VIP (Vejledninger, Instrukser, Politikker). Sygeplejeplanerne blev indsamlet sommer/efterår 2021.
Procedurespecifikke sygeplejeplaner
Alle adspurgte kirurgiske afdelinger ønskede at deltage. Ud af 117 mulige procedurer blev der inkluderet 108 kliniske sygeplejeplaner med procedurespecifikke patientforløb, heraf var fire forløb i sammedagskirurgi, og 104 forløb var med indlæggelse i sengeafdeling.
Ni procedurer blev ekskluderet, fordi der enten ikke fandtes en klinisk sygeplejeplan for proceduren, eller den var under revision.
Se Tabel 2 for en oversigt over kirurgiske afdelinger på Rigshospitalet, der indgår i tværsnitundersøgelsen.
Analysen viser, at de kliniske sygeplejeplaner på Rigshospitalets kirurgiske afdelinger er meget forskelligartet opbygget spændende fra oplæringsprogrammer til nyansatte, papirtjeklister med daglige mål, pilediagrammer, flowcharts og VIP.

Analyse af sygeplejeplaner
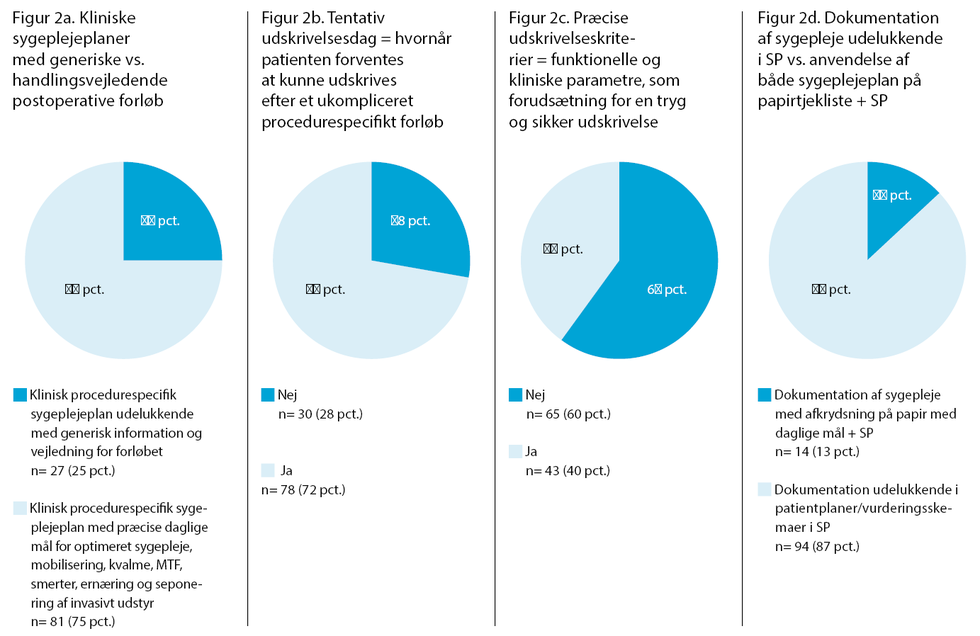
En gennemgang af de kliniske sygeplejeplaner viser, at ud af de 108 procedurespecifikke sygeplejeplaner indeholder 81 specifikke mål for optimeret sygepleje i forhold til mobilisering, kvalme, multimodal smertebehandling, ernæring, tarmfunktion og seponering af invasive katetre. De resterende planer indeholdt mere generisk information og vejledning for forløbet, hvori sygeplejen beskrives mere generelt eller overordnet - altså ikke procedurespecifik og handlingsvejledende men alene med en overordnet beskrivelse af postoperativ sygepleje til alle afdelingens kirurgiske patienter eller med henvisning til en række andre dokumenter, så det samlede overblik udeblev eller kun var vedrørende enkelte faktorer f.eks. sårpleje, se Figur 2a.
Enkelte akutte forløb blev af afdelingen beskrevet som uegnet til struktureret forløb pga. sygdommens natur med høj grad af forskelle i patienters status, afhængigt af sequelae efter sygdom og/eller længerevarende ophold på intensiv afdeling i den initiale akutte fase, hvorfor en individuel plan for pleje, behandling og videre forløb blev skønnet nødvendig.
Tentativ udskrivelsesdag og faste udskrivelseskriterier
72 pct. af planerne beskrev en tentativ udskrivelsesdag, mens kun 40 pct. beskrev præcise udskrivelseskriterier, altså hvad skal patienten have opnået i sin restitution, og hvad er tilladelige eller forventelige symptomer ved udskrivelse. Optimale udskrivelseskriterier bør således beskrive de mål for pleje og behandling, som skal være opfyldt, inden det er forsvarligt at udskrive patienterne. Disse kriterier er et vigtigt redskab for sygeplejersken i den koordinerende rolle, da sygeplejersker i tiltagende grad udskriver patienter i ukomplicerede forløb, når kriterierne er opfyldt f.eks. ved sammedagskirurgi og medvirker således til at sikre en tryg udskrivelse for både patienter og pårørende (8,9), se Figur 2b og 2c.
Dokumentationen i SP
Ud af de 108 procedurespecifikke sygeplejeplaner blev sygeplejen ved 94 procedurer (87 pct.) udelukkende dokumenteret i SP via vurderingsskemaer uden mål for daglige aktiviteter, og kun ved 14 procedurer (13 pct.) blev de fortrykte afkrydsningsskemaer med daglige mål fortsat anvendt i kombination med dokumentation i SP, se Figur 2d.
Med overgangen til SP er flere forhold blevet nemmere i det kliniske arbejde pga. et samlet overblik over patientens forløb, men det har ikke været muligt at konvertere de kliniske sygeplejeplaner direkte til SP, og disse er derfor mange steder enten blevet udfaset eller omformuleret til VIP-format uden tjekliste-afkrydsningsfunktionen. Desværre er dokumentationen af sygeplejen derved blevet udfordret, da sygeplejedokumentation i SP primært sker via generiske vurderingsskemaer uden daglige mål.
Vigtige informationer går tabt i SP
Der er således en tendens til, at kun afvigelser fra standarden beskrives, hvorved vigtige observationer såsom udskillelser, mobiliseringsgrad samt indtag af mad og drikke forsvinder. Enkelte afdelinger har via deres lokale SP-bygger fået implementeret procedurespecifikke vurderingsskemaer med målepunkter for vitale målinger som EWS, VAS, TP, kapillærrespons mv. samt mulighed for at indsætte et patientplan-notat, hvor en smarttekst indsættes afhængigt af sygeplejeproblematikken, f.eks. delirium, tryksår mv. Dette har imidlertid vist sig at være en krævende og langsommelig proces uden mulighed for de 'fortrykte' daglige mål for f.eks. mobilisering og seponering af invasivt udstyr mv.
Generiske VIP-dokumenter
Processen har i nogle afdelinger medført en udfasning af de procedurespecifikke og handlingsvejledende kliniske sygeplejeplaner henimod konvertering til et mere ensartet og generisk VIP-format. Spørgsmålet er således, hvordan VIP-dokumenter anvendes i en travl klinisk hverdag af afdelingens sygeplejersker, social og sundhedsassistenter, studerende, timelønnede, vikarer mv., som varetager den daglige sygepleje og giver information og vejledning i tiden efter udskrivelse til patienter og pårørende.
Er der kendskab og tid til at finde og anvende VIP-dokumenter, og hvilke krav stilles der lokalt til, at de anvendes? Hvordan kan tværfaglige sundhedspersoner (læger, fysioterapeuter, ergoterapeuter m.fl.) orientere sig i sygeplejedokumentationen?
I takt med at de postoperative patientforløb er blevet højt specialiserede og med indførelse af minimal invasiv kirurgi med tilhørende pleje- og behandlingsprincipper, har mange afdelinger gradvist kunnet reducere patientens indlæggelsestid på hospitalet pga. optimeret og hurtigere restitution. Det er en del af fast-track-konceptets forløb, at hurtigere restitution er en forudsætning for hurtigere udskrivelse, og det kan bl.a. sikres ved at fastholde præcise og veldefinerede udskrivelseskriterier.
- Hvad skal en procedure-specifik klinisk vejledning for sygeplejen indeholde, og hvordan anvendes evidensbaseret sygepleje i den kliniske hverdag?
- Hvordan kan sygeplejen gøres mere synlig i SP/elektroniske dokumentationsredskaber?
- Drøft, hvordan kliniske sygeplejeplaner med faste udskrivelseskriterier og dokumentationen er et vigtigt redskab til at beskrive observationer og handleplaner. Og om dokumentationen er tilgængelig for de tværfaglige samarbejdspartnere i jeres afdeling, herunder læger, fysioterapeuter, ergoterapeuter osv.
Konsekvenser af overgangen til SP
SP og andre elektroniske dokumentationsredskaber er rationelle værktøjer, fordi de samler dokumentation for hele patientens indlæggelsesforløb, hvilket også har medført en bedre mulighed for at se data i en større sammenhæng i forhold til forlængede indlæggelsestider, postoperative komplikationer, genindlæggelser og død.
Imidlertid må vi spørge os selv, hvad sygeplejefaget og derved patienterne har mistet ved overgangen til SP og den nye dokumentationsform med ringere mulighed for procedurespecifikke mål og delmål for patientens restitution hen imod opnåelse af udskrivelseskriterierne og dermed en plan for, hvornår patienten er klar til udskrivelse? Endvidere, hvordan får vi sygeplejeplanerne (gen-)etableret i den kliniske hverdag med dokumentation i SP? (10).
Med denne artikel ønsker vi at henlede opmærksomheden på, at der (fortsat) er behov for løbende optimering og implementering af evidensbaserede kirurgiske sygeplejeplaner. Dette dokumentationsredskab har nemlig vist sig at være helt essentielt i forhold til implementering og fastholdelse af en vedvarende evidensbaseret sygepleje og høj kvalitet til sikring af et optimeret operationsforløb. Det er af stor vigtighed for vores fag og for patienter og deres pårørende.
1. Wainwright TW, Jakobsen DH, Kehlet H. The current and future role of nurses within Enhanced Recovery after Surgery pathways. Nursing 2022, (in press). 2. Dengsø KE, Sørensen CL, Jakobsen DH. Systematiske plejeplaner sikrer evidensbaseret sygepleje. Fag & Forskning 2017;1:58-63. 3. Kehlet H. Enhanced postoperative recovery: good from afar, but far from good? Anaesthesia. 2020;75 Suppl 1:e54-e61. 4. Kehlet H, Wilmore DW. Evidence-based surgical care and the evolution of fast-track surgery. Ann Surg. 2008;248:189-98. 5. Rønfeldt LL, Jakobsen DH, Kehlet H, Lipzak H, Wennervaldt K. A nationwide study of the quality of surgical guidelines and written patient information. Dan Med J. 2018;65:5. 6. Basse L, Hjort Jakobsen D, Billesbølle P, Werner M, Kehlet H. A clinical pathway to accelerate recovery after colonic resection. Ann Surg. 2000;232:51-7. 7. Jakobsen DH, Kehlet H. Fast track-koncept giver bedre pleje og behandling på Rigshospitalet. Tidsskrift for Dansk Sundhedsvæsen 2019;95:60-7. 8. Specht K, Kjaersgaard-Andersen P, Pedersen BD. Patient experience in fast-track hip and knee arthroplasty--a qualitative study. J Clin Nurs. 2016;25:836-45. 9. Jørgensen M. Sygepleje ved fast track- alloplastikforløb. Sygeplejersken 2013;10:64-8. 10. Niels B, Jacob R. Destruktiv digitalisering- En debatbog om Sundhedsplatformen 2016-2021. København: FADL`s FORLAG; 2021.


