Sygeplejersken
Den engelske patient
I det engelske sundhedsvæsen har man med Margaret Thatchers korstog siden 1988 forsøgt at afbureaukratisere og indføre øget konkurrence. Uden den store succes. Resultatet blev højere udgifter, ingen synlig forbedring af effektiviteten, mere bureaukrati og konkurrence mellem patienter om de begrænsede midler. Nu blæser vindene derfor i England i stedet mod mere samarbejde.
Sygeplejersken 1998 nr. 26, s. 22-23
Af:
Anders Tybjerg, journalist

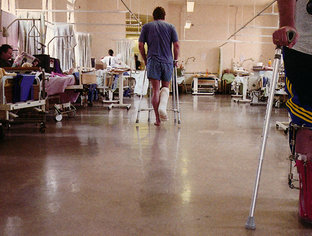 Reformer eller ej, så lever ånden fra Florence Nightingale og de gamle traditioner stadig på de engelske hospiteler, hvor stuer med 26 senge er standarden. Foto: Jens Juncker-Jensen.
Reformer eller ej, så lever ånden fra Florence Nightingale og de gamle traditioner stadig på de engelske hospiteler, hvor stuer med 26 senge er standarden. Foto: Jens Juncker-Jensen.
Da Margarat Thatcher endnu regerede England, var ideen om mere konkurrence det mantra, der var udset til at forandre et skrantende imperium til en ny og stolt nation. Under ledelse af Jernladyen og hendes amerikanske åndsfælle, Ronald Reagan, gled en ideologisk revolution ind over den vestlige verden. Nu skulle det være slut med bureaukrati og stive offentlige systemer. Nu måtte markedets usynlige hånd gøre arbejdet og sikre den bedste vare til den billigste pris.
Den samme idé var grundlaget for den reform af det engelske sundhedsvæsen, der blev startet i 1988 og sat i værk i 1991. Ved at lade hospitalerne konkurrere med hinanden ville man opbygge et billigere og mere effektivt sundhedsvæsen. Men det modsatte skete, og nu er man ved at erkende, at konkurrence i sundhedssektoren i bedste fald er meget svær at gennemføre og i værste fald er en direkte dårlig idé.
Upopulær reform
Med reformen i 1991 skabte man i England et internt sundhedsmarked med købere og sælgere af sundhedsydelser. Sælgerne er hospitalerne, og køberne er de praktiserende læger og de enkelte sundhedsdistrikter. Et sundhedsdistrikt svarer nogenlunde til et dansk amt. Hospitalerne er dermed blevet til uafhængige og offentlige institutioner med eget budgetansvar og lever af indtægter fra salg af sundhedsydelser.
Indtægterne kommer fra sundhedsdistrikterne og fra praktiserende læger med eget budgetansvar, som har en sum penge til at købe behandling på hospitalerne. Køberne kan frit vælge, hvilket hospital de vil have til at behandle deres patienter. Sundhedsdistrikterne har automatisk et budget, men en læge skal have mindst 7.000 tilmeldte patienter for at få budgetansvar og derved blive 'fundholder'. Den britiske lægeforening har fra starten været meget kritisk over for reformen.
''Da reformen blev lanceret, bad vi om, at man først kørte et pilotprojekt i én region og derefter udstrakte det til hele landet. Men det blev afvist, formentlig fordi regeringen var bange for, at det ville bringe reformen i fare. For man havde ikke nogle beviser for, at det ville fungere. Det, man havde, var en overbevisning om, at konkurrence ville føre til effektivitet, men det skete ikke. I stedet bruger vi nu flere penge på sundhedsvæsenet end nogensinde før, og størstedelen af de penge går til det bureaukrati og administration, reformen har ført med sig,'' siger Jon Ford, leder af afdelingen for sundhedspolitik og økonomisk research i British Medical Association.
Disse resultater støttes af en dansk ph.d.-afhandling om sundhedsreformer i Danmark og England. Afhandlingen er skrevet af Thomas Pallesen fra Institut for Statskundskab ved Aarhus Universitet, og heraf fremgår det, at udgifterne til det engelske hospitalsvæsen er steget voldsomt efter reformen. I 1993/94 er udgifter 14 procent højere, end de var i 1990/91. Afhandlingen viser desuden, at det også er gået ned ad bakke for hospitalernes aktivitet målt ud fra et konstrueret effektivitetsindeks.
Større ulighed
Ifølge Jon Ford har reformen ført til det værst tænkelige resultat: Højere udgifter, ingen forbedringer af effektiviteten, mere bureaukrati og konkurrence mellem patienter om begrænsede midler.
''Vi har set, at sundhedsdistrikterne løber tør for penge, så det kun er praktiserende læger med budgetansvar, der kan sende patienter til hospitalerne. Alle andre, undtagen de akutte patienter, må vente til næste år. Samtidig oplever patienterne, at de er blevet forbrugere, så det forslår. Det kommer især den velartikulerede middelklasse til gode og forstærkes yderligere af, at de læger, der har fået selvstændigt budgetansvar, især er dem i de bedre stillede områder,'' siger Jon Ford.
''I de mere socialt belastede områder er der meget færre læger med eget budgetansvar. Det tror jeg hænger sammen med, at hvis man har en patientgruppe med en stor sygelighed, så er det sidste, man ønsker sig, at man også skal have alt besværet med budgetansvar,'' siger Jon Ford.
Lægeforeningen har siden 1992 foretaget løbende undersøgelser af deres medlemmers holdninger til reformen. 70 procent er modstandere af, at praktiserende læger skal være budgetansvarlige, omkring 60 procent er modstandere af, at hospitaler skal være sælgere af sundhedsydelser, og 70 procent er imod det interne marked med købere og sælgere.
Nye toner
Kritikken af reformen er også nået frem til Downing Street nummer 10, hvor Tony Blair residerer som leder af den nye Labour-regering. I december 1997 frem-lagde Labour derfor et såkaldt 'White Paper', hvor man med virkning fra 1999 fjerner det interne marked og i stedet nedsætter nogle primærgrupper.
Grupperne overtager den rolle, som før lå hos de praktiserende læger og sundhedsdistrikterne. De får til opgave at indgå kontrakter med hospitaler om levering af ydelser. Primærgrupperne får ansvar for omkring 100.000 patienter og bliver sammensat af praktiserende læger og hjemmesygeplejersker. Labour kalder dette en tredje vej mellem den traditionelle bureaukratiske styring og det interne marked.
''Jeg har svært ved at se den store forskel, fordi opdelingen mellem køber og sælger er der stadig. Det giver en større magt til patienterne, og det er helt i det Ny Labours ånd. Den ny reform er i teorien et forsøg på at kontrollere omkostningerne, men i virkeligheden drejer det sig om at gøre noget
Side 23
ved en upopulær model, og samtidig bevare det grundlæggende i den nuværende model. Det vigtigste har været at komme væk fra det interne marked,'' siger Jon Ford.
Men ifølge Labours eget papir er der ét punkt, der kan ses som et opgør med thatcherismen og dermed et ideologisk brud med fortidens vægt på konkurrence. I én af de seks målsætninger med reformen hedder det nemlig, at det er målet at nedbryde organisatoriske barrierer og få sundhedsvæsenet til at arbejde i fællesskab. På det punkt er Jon Ford enig i, at der er nye toner i reformen.
''Der er den forskel at der er vægt på samarbejde i stedet for på konkurrence. Der er slet ikke den klippefaste tro på, at markedet kan rette op på alle former for ineffektivitet.''
Mere samarbejde
At det er samarbejde og ikke konkurrence, der skal til, vinder genklang på King's College Hospital i det sydøstlige London. Hospitalet har ganske vist adresse på Denmark Hill, men der er ikke meget smørhul over det område, hospitalet betjener. Tværtimod er det et af de mest socialt belastede områder i England overhovedet. Hospitalet behandler 450.000 patienter om året og er især kendt for at have Europas største afdeling for levertransplantationer.
''I systemet med det interne marked er sloganet: Se om du kan slå din nabo. Det betyder, at hvis du opfinder en ny teknik eller en ny måde at gøre noget på, som du kan tjene penge på, så har du ikke tænkt dig at dele den med andre. Men det kan du ikke bruge som en metode til at lindre smerte og redde menneskers liv,'' siger Nick Samuels, der er pressetalsmand for King's College Hospital.
''Konkurrence dur bare ikke. Det er samarbejde, det handler om. Hospitaler er ikke øer i samfundet, der leverer alle typer af sundhedsydelser til et givent antal mennesker. For eksempel er vores neurologer meget velanskrevne og arbejder på alle øvrige hospitaler i regionen. På samme måde modtager vi ydelser fra andre hospitaler. Sådan et system kan kun fungere, fordi vi samarbejder.''
Nick Samuels mener heller ikke, at konkurrence kan bruges til noget i det forebyggende sundhedsarbejde og kontakten til sociale myndigheder.
''Når det drejer sig om omsorgen for de ældre, de hjemløse, dem der er langtidssyge, beskyttelse af børns helbred og omsorgen for de mentalt syge, så kan det ikke nytte, at man opfatter sig selv som et elfenbenstårn, hvis opgave det er at være et kasseapparat.''
Men på ét punkt er Nick Samuels uenig med Jon Ford fra den Britiske Lægeforening. Det er i opfattelse af opdelingen mellem køber og sælger, som Nick Samuels mener er et gode.
''Opdelingen giver et incitament til at fremskaffe data, der viser, at man udfører et effektivt stykke arbejde og leverer en service på niveau med andre hospitalers. For os har det betydet, at vi har fået en meget bedre viden om, hvem der gør hvad, hvorfor de gør det, og hvor meget tingene koster. Vi er også blevet betydelig bedre til den finansielle styring og budgettering,'' siger Nick Samuels.
Mere konkurrence
Men det er ikke kun i England, at man har reformeret sundhedsvæsenet. Det samme skete i Danmark i 1989, da man begyndte at ændre den måde, budgetlægning og styring af hospitalerne foregår på. Det var i denne proces, man decentraliserede og organiserede hospitalerne i afdelinger. Man beholdt altså den hirarkiske måde at organisere sig på, og der var derfor ikke tale om en nær så radikal reform som i England. Men spørgsmålet er, om vi kan drage nogen lære af de engelske erfaringer.
''Nu kan man jo diskutere, om der overhovedet har været nogen reel konkurrence mellem hospitalerne i England under det interne marked. For i ét distrikt er der typisk tre sygehuse, der ligger godt spredt i distriktet. Og hvor villig er man som borger til at tage hen på et andet sygehus end det lokale, og hvor villig er en læge til at henvise til andre sygehuse, end det han plejer? Men det, man har fået i England, er hele retorikken om, at pengene skal følge patienten, og man har fået nogle systemer til information og monitorering. Men det interne marked er aldrig blevet ordentligt etableret,'' siger Thomas Pallesen, der er forfatter til den førnævnte ph.d-afhandling om sundhedsreformer i Danmark og England.
''Den konkurrence, man forsøgte at indføre i England, har vi en snert af herhjemme med det fri sygehusvalg og med budgetsystemer, der er afhængige af den aktivitet, afdelingen præsterer. Jeg mener godt, at vi stille og roligt kunne eksperimentere mere med at præmiere de gode og effektive sygehuse. For når man har et rammebudget, er problemet, at jo flere man behandler, jo sværere bliver det at holde budgettet, og det giver en tilskyndelse til at holde igen med aktiviteten,'' siger Thomas Pallesen.
Nøgleord: England, konkurrence, sundhedsvæsen.
