Sygeplejersken
Sygeplejeklinik for mænd med vandladningsgener
Artiklen henvender sig til sygeplejersker med interesse for opgaveglidning. Hovedbudskabet er, at etablering af en urologisk sygeplejeklinik har nedsat ventetiden til udredning af vandladningsgener, afkortet udredningsforløbet og medført besparelse på speciallægebesøg. Artiklen er skrevet på baggrund af en evaluering af Urologisk Sygeplejeklinik på Herlev Hospital.
Sygeplejersken 2009 nr. 3, s. 50-55
Af:
Birgit Bonfils-Rasmussen, sygeplejerske, master i voksenpædagogik,
Grethe Smidt, sygeplejerske,
Birgitte Vendelbo, sygeplejerske,
Hanne Thomsen, sygeplejerske,
Annemarie Ladegaard Persson, sygeplejerske,
Peter Klarskov, dr.med.

 På Urologisk Afdeling i Herlev har sygeplejersker længe været involveret i den ambulante udredning af mænd henvist for vandladningsgener (Lower Urinary Tract Symptoms - LUTS). Erfaringer fra disse forløb var, at patientkontakten var kortvarig og usystematisk, ligesom en del af patienterne ville have gavn af yderligere sygeplejefaglig rådgivning om deres urologiske symptomer.
På Urologisk Afdeling i Herlev har sygeplejersker længe været involveret i den ambulante udredning af mænd henvist for vandladningsgener (Lower Urinary Tract Symptoms - LUTS). Erfaringer fra disse forløb var, at patientkontakten var kortvarig og usystematisk, ligesom en del af patienterne ville have gavn af yderligere sygeplejefaglig rådgivning om deres urologiske symptomer.
Sygeplejerskerne havde derfor et ønske om skabe større kontinuitet for patienterne og mere fokus på en individuel og struktureret sygeplejefaglig vejledning. Det var samtidig et problem, at et almindeligt udredningsforløb kunne vare flere måneder og indebære en række ambulante besøg for patienten, og ledelsesmæssigt ønskede man mere effektive forløb.
Begge ønsker tænktes opfyldt gennem etablering af en urologisk sygeplejeklinik, hvor sygeplejerskerne fik ansvar for at administrere et nyt og stramt struktureret udredningsforløb for patienter med vandladningsbesvær. Sygeplejeklinikken blev etableret som et toårigt projekt i perioden 2005 til 2007 og omfattede 114 mænd i alderen 20-90 år. Projektet blev evalueret ved hjælp af bl.a. en spørgeskemaundersøgelse af patienternes tilfredshed og journalaudit før og efter klinikkens etablering. Se boks 1 herover for evalueringens datagrundlag og metode. På grundlag af projektperiodens positive resultater er sygeplejeklinikken nu etableret som et stationært tilbud til patienterne.
Patientgrundlag
Der deltog i alt 114 mænd i alderen 20-90 år i det toårige projekt. 23 pct. var under 60 år, og 77 pct. var over 60 år. Patienterne var valgt ud fra opstillede in- og eksklusionskriterier og var visiteret til projektet af afdelingens speciallæger ud fra henvisningerne fra de praktiserende læger.
Inklusionskriterier omfattede diagnosekoderne: R 39x (LUTS), N 40.9 hyp.prostata, N 32.9 Inkontinens, N 39.4 Inkontinens, N 39.3 Inkontinens, R 33.9 urinretension.
Eksklusionskriterier var: Alder under 70 år med serum PSA over 4 ng/ml. Mænd over 70 år med serum PSA over 10ng/ml. Patienter med neurologiske lidelser, ikke dansktalende, kronisk kateterbærer, makroskopisk hæmaturi.
Patienttilfredshedsundersøgelsen
Patienttilfredshedsundersøgelsen var udformet som en spørgeskemaundersøgelse, der skulle belyse, om patienten følte, at det var et veltilrettelagt udredningsforløb med god service, og om hans behov og ønsker blev tilgodeset. Temaerne var 1) forløbet inden første besøg med fokus på hjemsendt skriftlig information, 2) forløbet i ambulatoriet med modtagelsen, 3) antal besøg, 4) patient- og personalekontinuitet, 5) informationer omkring vandladningsgener og 6) kommunikation og tilrettelæggelse af forløbet.
Patienten kunne graduere sine svar inden for forskellige kategorier. Spørgeskemaet blev afsluttet med et åbent kommentarfelt, hvor patienten kunne give udtryk for et samlet indtryk af udredningsforløbet og komme med forslag til forbedringer.
Spørgeskemaet blev udleveret til patienten, når udredningsforløbet var afsluttet, og for at nå en høj svarprocent blev spørgeskemaerne indsamlet, inden patienten gik hjem fra ambulatoriet. Besvarelsen var anonym, og det var frivilligt at deltage.
Der blev udleveret og returneret 91 spørgeskemaer.
Spørgeskemaet, der blev testet i et pilotprojekt, blev lavet i samarbejde med - og opgjort af - Enheden for Brugerundersøgelser i Glostrup.
Audit før og efter
Ud over patienttilfredshedsundersøgelsen blev der udført audit på 40 journaler tilhørende patienter under det hidtidige udredningsforløb for LUTS og på samtlige journaler tilhørende patienter under det nye udredningsforløb. Dataindsamlingen i de i alt 114 journaler handlede om den givne dokumentation for patientinformation, hvilke undersøgelser og hvilken pleje og behandling, der var givet, samt ventetider og antal besøg.
Nedenstående præsenteres elementer af det sygeplejefaglige indhold i klinikken og resultater fra evalueringen.
E
t nyt udredningsforløb
Projektet blev indledt med, at en arbejdsgruppe udarbejdede et nyt udredningsforløb, der i et flowdiagram beskriver, hvad der skal gøres hvornår og af hvem. Her præciseres også, hvilke undersøgelser patienten skal have udført i forhold til forskellige fund (se figur 1). Ud fra dette flowdiagram fik sygeplejerskerne kompetence til at beslutte og ordinere, hvilke undersøgelser der er relevante for den enkelte patient.
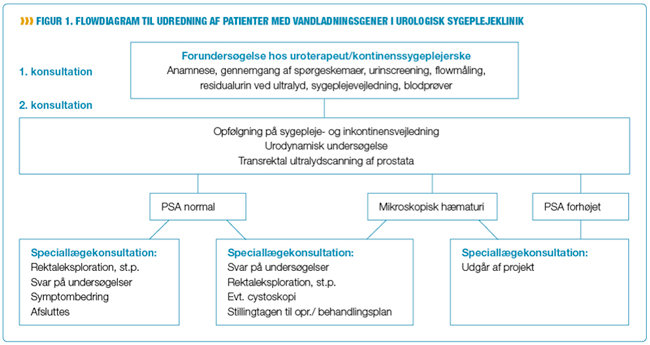
Der blev derefter etableret et sygeplejespor for sygeplejerskerne i hver deres ambulatorium, hvor det nye udredningsforløb med de udvalgte projektpatienter blev gennemført.
Inden første besøg i klinikken bliver patienten via indkaldelsen informeret om de undersøgelser, der skal laves under første besøg, samt om de skemaer, patienten skal medbringe i udfyldt stand. Patienterne bliver booket til både første og andet besøg med tid afsat til de faste undersøgelser.
Yderligere bliver patienten oplyst om, at første besøg vil blive med en specialsygeplejerske og andet besøg med en speciallæge.
Ved første besøg foretager sygeplejersken journaloptagelse og gennemgår anamneseskema med almene person- og helbredsoplysninger, symptomscoreskema og væske-vandladnings-skema sammen med patienten. Der laves flow- og residualurinmåling, bestilles blod- og urinprøver, og sygeplejersken informerer og vejleder patienten i at mestre vandladningsgenerne i perioden, til der foreligger en behandlingsplan.
Ved andet besøg følger den samme sygeplejerske op på den tidligere givne vejledning og foretager en urodynamisk undersøgelse. Lægen foretager ultralydscanning af prostata, evt. cystoskopi, og giver svar på undersøgelserne. Der tages derefter stilling til, om patienten kan afsluttes efter rådgivning, skal begynde medicinsk/kirurgisk behandling eller skal fortsætte med yderligere undersøgelser i speciallægeregi.
Sygeplejerskernes journaloptagelse og informationer til patienterne om håndtering af vandladningsgener blev standardiserede ved hjælp af instrukser. Der blev også udarbejdet nye skriftlige patientinformationer til undersøgelserne.
Færre besøg og kortere ventetid
Inden klinikken og det nye patientforløb blev sat i gang (interventionen), havde flertallet af de ambulante patienter fire besøg under deres udredningsforløb, der strakte sig op til 10 uger. Efter interventionen kunne 80 pct. klares på to besøg - og for de flestes vedkommende inden for 1-2 uger (se figur 2).
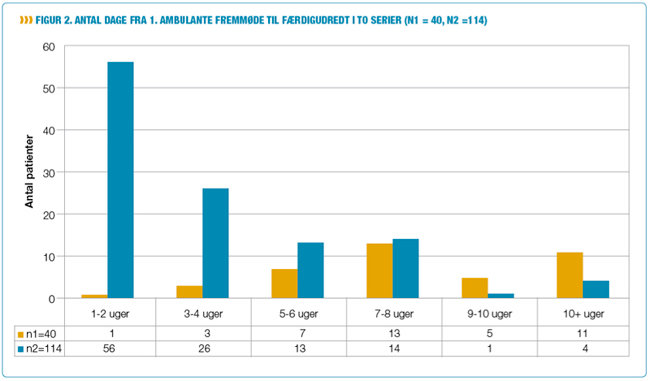
Antal dage mellem første og andet besøg ændrede sig for de fleste fra 3-7 uger til 1-3 uger Alle patienter vurderede, at udredningsforløbet var tilrettelagt godt eller virkelig godt.
Årsagen til den markant nedsatte ventetid var dels for-booking til både første og andet besøg med plads afsat til urodynamisk undersøgelse hos uroterapeuten og ultralydundersøgelse ved speciallægen og dels, at ventetiden til en sygeplejekonsultation var/er betydelig kortere end til en speciallæge.
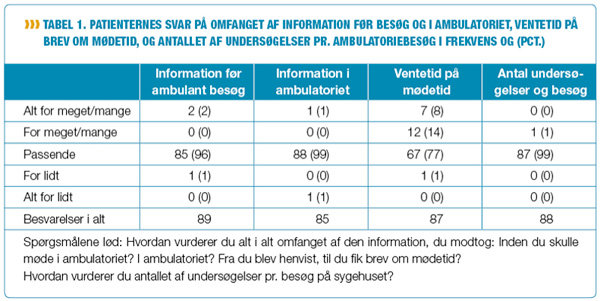
Konsekvensen af færre besøg er flere undersøgelser og mere information pr. besøg. Sygeplejerskerne var i tvivl, om de ældre og nogle gange skrøbelige patienter kunne klare så megen information og flere undersøgelser på samme dag (tabel 1). Til dette svarede 99 pct. af patienterne, at antallet af undersøgelser på første ambulante besøg var passende, og 70 pct. foretrækker faktisk - hvis de selv kunne vælge - at få udført samtlige undersøgelser samme dag. 27 pct. foretrak to dage og 3 pct. mindst tre dage. Dette viser, at de fleste patienter kan klare flere undersøgelser på en dag, og de foretrækker hurtig diagnose og behandling uden ventetid og behandlingsbeslutning.
Passende og god information
Sygeplejerskerne havde inden projektets start været i tvivl, om patienterne ville blive overvældet af det hjemsendte skriftlige materiale. I forvejen havde de en oplevelse af, at diverse skemaer ikke var udfyldte, når patienten kom til første ambulante besøg. Resultaterne viste, at 98 pct. af patienterne vurderede, at indholdet af den hjemsendte skriftlige information om forberedelse til første besøg var virkelig godt/godt, og 96 pct., at omfanget var passende. 99 pct. gav udtryk for at være informeret i høj grad eller i nogen grad om de undersøgelser, der skulle foretages. Journalaudit viste videre, at 90 pct. af patienterne faktisk medbragte væske-vandladnings-skemaerne udfyldte.
Omsorg, empati og tillid
For at få belyst de mere bløde værdier blev der spurgt til modtagelsen af patienten og kommunikation. 94 pct. følte sig velkomne og ventet og oplevede ikke personalet fortravlet (tabel 2). Sygeplejerskerne blev i høj grad oplevet som lydhøre over for patientens egen beskrivelse af symptomerne; for lægerne gjaldt dette i lidt mindre grad. En patient skrev på spørgeskemaet: "Sygeplejersken er god til at forklare, hvad der skal ske, før det sker, og det fik mig til at føle mig tryg."

Patienterne oplevede god overensstemmelse mellem informationer fra forskelligt personale. Årsagen til dette er sandsynligvis de ensrettede patientvejledninger og det, at patienten fortrinsvis mødte sin kontaktperson på andet besøg. 91 pct. af patienterne havde stor tillid til, at de fik den rette faglige behandling under besøgene.
Et velkendt ansigt
Ovenstående blev belyst ved at spørge, om patienten vidste, hvem der var deres kontaktperson, hvilket 80 pct. vidste, og 90 pct. svarede bekræftende på, at de mødte den samme sygeplejerske under alle deres besøg. Yderligere gav 83 pct. udtryk for, at det var af stor betydning, at det var et velkendt ansigt, de mødte igen.
Forbedret dokumentation
Ved journalaudit før intervention var der ingen notater i journalen om opfølgning på patientens vandladningsgener. Patienten havde fået lagt en udredningsplan, men hverken læge eller sygeplejerske havde dokumenteret eventuelle informationer om mestring af vandladningsgenerne.
Efter interventionen viste journalaudit, at der i stort set alle journaler var et notat, som dokumenterede, at sygeplejersken havde talt med patienten om vandladningsgener ved første kontakt. Mere end 80 pct. af patienterne vurderede, at de i høj eller nogen grad havde fået gode råd og teknikker med hjem. Hos de, der svarede i mindre grad eller slet ikke, har dette måske ikke været relevant. Det viser undersøgelsen ikke.
Sygeplejerskernes erfaringer er, at dialog med patienten omkring drikke- og toiletvaner afhjælper flere af generne. Dette bekræftes ved, at 58 pct. havde mindre vandladningsgener i hverdagen efter vejledningen ved første besøg.
Sygeplejerskerne dokumenterer endvidere nu journaloptagelsen, den sygeplejefaglige vejledning og sygeplejen i patientjournalen, hvilket der ikke har været tradition for tidligere. Ved det andet besøg følger sygeplejersken op på vejledningen og dokumenterer, om patientens vandladningsgener har ændret sig.
Alt at vinde
Resultatet af projektet er, at sygeplejersker effektivt og med en høj sygeplejefaglig standard kan administrere et struktureret udredningsprogram for mænd med vandladningsgener. Patienttilfredsheden er høj, ventetiden er afkortet til typisk to besøg, patienterne får hurtigt lagt en behandlingsplan, og ressourcemæssigt ses en besparelse på antal af speciallægebesøg.
Projektet har givet ny viden om, hvad patienter kan klare at forholde sig til af information og antal af undersøgelser på en dag. Patienterne er generelt velforberedte, har læst informationerne og udfyldt skemaerne efter hensigten, og langt de fleste foretrækker en hurtig udredning, hvor flere undersøgelser gerne må ligge samme dag. Der er dog stadig den svage ældre og andre udsatte grupper, som der skal tages hensyn til i planlægningen af forløbene.
Den urologiske sygeplejeklinik er fortsat efter projektets afslutning, og sygeplejerskerne har i dag deres egen sygeplejeliste med LUTS-patienter, urodynamiske undersøgelser og mange andre sygeplejeopgaver.
Sygeplejerskerne har fået en faglig udfordring med selvstændighed og kompetence til at tage stilling til at ordinere undersøgelser ud fra journaloptagelsen og flowdiagrammet. Det har givet engagement og øget arbejdsglæde. Lægerne har været positivt indstillet over for forandringerne, og de nye læge-sygeplejerske-samarbejdsrelationer har øget alles jobtilfredshed.
Flere pakkeforløb
I dag er der indført pakkeforløb for flere andre patientkategorier. Princippet er også her, at alle undersøgelser ligger på første ambulante besøg, og patienten får lagt en behandlingsplan, inden han går hjem. Disse effektive forløb giver besparelse på ambulante tider og speciallægebesøg, og mest af alt giver nytænkningen i opgaveløsningen en høj patienttilfredshed.
Birgit Bonfils-Rasmussen er ansat som klinisk oversygeplejerske og projektleder i Urologisk Afdeling, Herlev Hospital.
Grethe Smidt er ansat som kontinenssygeplejerske på Urologisk Ambulatorium, Gentofte Hospital.
Birgitte Vendelbo er ansat som uroterapeut, Urologisk Ambulatorium, Herlev Hospital.
Hanne Thomsen er ansat som kontinenssygeplejerske, Urologisk Ambulatorium, Glostrup Hospital.
Annemarie Ladegaard Persson er ansat som kontinenssygeplejerske, Urologisk Ambulatorium, Amager Hospital.
Peter Klarskov er ansat som overlæge på Urologisk Afdeling, Herlev Hospital.
En deltaljeret rapport med figurer og tabeller over projektets resultater kan rekvireres hos Birgit Bonfils-Rasmussen.
Litteratur
- Sander P, Andersen J T et. al. Den åbne, tværfaglige inkontinensklinik på Hvidovre Hospital. Ugeskrift for læger 1996; 158 (41).
- P Dasgupta, L Drudge-Coates et al. The cost effectiveness of a nurse-led shared-care prostate assessment clinic. Ann R Coll Surg Engl 2002; 84.
- Kjærgaard J, Mainz J, Jørgensen T, Willaing I. Kvalitetsudvikling i sundhedsvæsenet. Munksgaard Danmark, København 2006.
Bonfils-Rasmussen B, Smidt G, Vendelbo B, Thomsen H, Persson LA, Klarskov P. Nursing Clinic for Men with Urinary Symptoms. Sygeplejersken 2009; (3):50-5.
The article describes evaluation results which have formed the basis for e-stablishment of a urological nursing clinic at Herlev Hospital. In a two-year project involving 114 men aged 20-90, continence nurses were assigned the task of undertaking the primary investigation and instruction of men with urinary symptoms, prior to their being seen by a doctor. The project was evaluated in order to establish whether individual nursing instruction, combined with a structured course of investigations can be performed systematically and to the patient's satisfaction. The evaluation took the form of audit of 40 consecutive patient records made prior to commencement of the project and 114 records made during the project period 2005-07, together with a questionnaire survey of 91 patients investigated for urinary problems during this period.
The evaluation demonstrates that nurses can administer a structured programme of investigations for men with urinary problems. The waiting time for investigation of urinary problems and the time to diagnosis have been shor-tened; resulting in cost-savings with regard to specialist physician consultations, and high patient satisfaction The new doctor-nurse-cooperation functions to the satisfaction of all concerned.
Key words: Urological nursing clinic, evaluation, patient satisfaction, course of investigations.
