Sygeplejersken
Forebyggelse af diabetiske fodsår
Artiklen er baseret på et litteraturstudie og beskriver, hvordan forebyggelse af diabetiske fodsår bør tilrettelægges ud fra fokuserede spørgsmål, fodinspektion, vurdering af patientens sko, risikovurdering og ikke mindst inddragelse af patienten. Tværfagligt samarbejde er en forudsætning for, at forebyggelse af fodsår kan lykkes, og større amputationer på sigt undgås. Artiklen henvender sig til sygeplejersker og studerende, som er i gang med grund- eller videreuddannelse, og som deltager i omsorgen for patienter med diabetes.
Sygeplejersken 2013 nr. 6, s. 73-82
Af:
Edda Johansen, Sygeplejerske, Master i sygeplejevidenskab,
Frode Kristensen, Sygeplejerske, lektor

Artiklens formål er, at
- præsentere forslag til strukturerede vurderinger af fødderne hos patienter med diabetes med henblik på forebyggelse af sår og senere amputation
- beskrive vigtigheden af, at der ud over strukturerede vurderinger af patienternes fødder foretages en helhedsvurdering af patienterne
- synliggøre vigtigheden af risikovurdering og -klassificering
- synliggøre vigtigheden af en tværfaglig tilgang til det forebyggende arbejde
- opfordre læseren til at vurdere egen praksis med henblik på, hvorvidt den er i tråd med nationale og internationale anbefalinger.
Baggrund
Fodsår og amputationer er blandt de mest alvorlige og omkostningstunge komplikationer ved diabetes (1,2,3,4). I et norsk studie blev det påvist, at personer med diabetes faktisk havde 33 gange større risiko for underekstremitetsamputationer end personer uden diabetes (5). Frem mod 2030 vil antallet af mennesker med diabetes formodentlig nå op på 550 millioner på verdensplan (6). Den generelle stigning i forekomsten af type 2-diabetes betragtes som en epidemi, som vil føre til flere sår og amputationer verden over (7). I Norge antages det, at ca. 375.000 har diabetes, hvoraf 350.000 har type 2-diabetes, som kun er diagnosticeret i 50 pct. af tilfældene (8). Personer med ikke diagnosticeret diabetes bliver ikke behandlet, hvilket øger risikoen for senkomplikationer (9).
Fodsår og amputationer kan i mange tilfælde forebygges ved at: a) udføre regelmæssig fodinspektion, b) identificere risikofødder, c) sikre brug af hensigtsmæssigt fodtøj, d) uddanne sundhedspersonale, patienter og pårørende og e) behandle hud-, negle- og foddeformiteter (2).
Sygeplejersker har en central og koordinerende rolle i det forebyggende arbejde, idet hun holder rede på de mange eksterne aftaler, men arbejdet kræver viden om, hvordan sår opstår, og hvilke forhold der gør, at sårene ikke heler.
Metode
Artiklen bygger på søgning efter retningslinjer (guidelines) fra NICE (National Institute for Health and Clinical Excellence), SIGN (Scottish Intercollegiate Guidelines Network), norske retningslinjer og konsensusdokumenter udgivet af EWMA (European Wound Management Association) og WUWHS (World Union of Wound Healing Societies). Der er desuden søgt med forskellige kombinationer af søgeordene: ”diabetic foot”, ”risk assessment”, ”diabetic neuropathies”, ”ischemia”, ”amputation” og ”practice guidelines” i CINAHL, Medline og Cochrane samt på publikationer af Boulton og Apelqvist.
Fodsår hos patienter med diabetes
Kombinationen af neuropati og nedsat perifer cirkulation gør personer med diabetes særligt udsatte for sår og amputationer (10,4).
Perifer neuropati kan ramme både sensoriske, motoriske og autonome nerver og give sensibilitetstab, foddeformiteter, tør hud (11), nedsat ledmobilitet og abnormt gangmønster (2). Sår opstår som regel på grund af tryk eller mekanisk skade (11), og patienten mærker ikke skaden på grund af den sensoriske neuropati (12). En symptomfri fod er derfor ikke et sikkert tegn hos diabetikere (2).
Sensibilitetstab, deformiteter og nedsat ledmobilitet kan give unormalt højt tryk på enkelte områder på foden og dermed hård hud (hyperkeratose) (2,4). Hyperkeratoser forekommer oftest over metatarsus (4) som følge af foddeformiteter. Hyperkeratosen øger trykket yderligere og kan give subkutane blødninger (2), som kan føre til nekrose og infektioner (13). Diabetiske fodsår betegnes derfor som neuropatiske tryksår (11).
Diabetiske fodsår kan i øvrigt klassificeres som neuropatiske eller iskæmiske i kombination med neuropati (neuroiskæmiske). Når der er opstået et diabetisk fodsår, er det graden af perifer aterosklerose, som afgør, om såret kan hele (11).
De vaskulære forandringer kan knyttes til både mikrocirkulationen (kapillærerne) og den generelle blodtilførsel (arterierne) (14). Perifer aterosklerose opstår omtrent som hos patienter uden diabetes (14), hvor rygning, hypertension og forhøjede lipidværdier kan forværre situationen (15).
Mikrovaskulære forandringer og følger deraf er omdiskuteret (16), men Boulton (2010) påpeger, at den perifere autonome funktionsforstyrrelse øger blodtilførslen til foden og fører til arteriovenøs shunting (17). Kapillærernes nedsatte evne til autoregulering kan også føre til dannelse af perifere ødemer (16). Foden kan derfor fremstå som ødematøs og varm til trods for de uhensigtsmæssige cirkulatoriske forhold.
Se boks med opsummering af forhold, som kan indebære risiko for sårdannelse og forsinket sårheling. Se også ”Stop og tænk 1” .
Opsummering af forhold, som kan indebære risiko for sårdannelse og forsinket sårheling:
- Neuropati med nedsat eller manglende sensibilitet i fødderne
- Nedsat perifer arteriel cirkulation
- Mikrocirkulationsrelaterede forandringer, som kan nedsætte tilførslen af næringsstoffer til huden
- Ødemer i foden
- Forøget tryk på enkelte områder på foden på grund af hård hud (hyperkeratoser), foddeformiteter (f.eks. hammertæer, tæer i klostilling, nedsunken fodbue), abnormt gangmønster og/eller nedsat ledmobilitet.
- Nedsat svedproduktion, tør og sprukken hud på fødderne (autonom neuropati), som kan føre til sårdannelse og infektioner.
- I hvilket omfang er du bekendt med, om patienter med diabetes i dit distrikt/din afdeling har neuropati og/eller nedsat perifer cirkulation?
- I hvilket omfang er du bekendt med, om sårene i dit distrikt/ din afdeling er neuropatiske eller neuroiskæmiske?
Egenomsorg og patientundervisning
Den bedste praksis for egenomsorg har ændret sig fra en didaktisk tilgang, hvor målet var at give brugeren mest mulig information, til dagens mestringsmodeller (empowerment models), som har fokus på at give patienten de bedst mulige forudsætninger for at træffe beslutninger på eget initiativ.
Diabetesomsorgen er dermed mere patientcentreret, og patienten og de nærmeste pårørende står i centrum (1).
I retningslinjerne fra NICE (2004) er der ikke beskrevet eksplicitte metoder til undervisning eller oplæring, men der ser ud til at være nogle vigtige principper, som kan anbefales:
- Undervisning bør bygge på etablerede principper for voksenlæring
- Undervisning bør gennemføres af tværfagligt sammensatte teams
- Undervisning bør gennemføres i grupper, hvis der ikke er saglige argumenter, der taler imod det
- Undervisning bør gennemføres ved brug af forskellige teknikker, som stimulerer aktiv læring.
Undervisningen bør tage hensyn til patientens evne til egenomsorg, erfaringer og selvbestemmelse (15). Budskabet skal være enkelt, og som sundhedsperson skal du sikre dig, at budskabet er forstået.
Indholdet bør være individuelt tilpasset, vidensbaseret og bl.a. omhandle blodsukkerkontrol, livsstil, rygning, alkoholvaner, fysisk aktivitet, kost, fodtøj, egenvurdering af fødder og fodpleje (15). Patienten med sin diagnose er ekspert i sit eget liv, mens sundhedspersonale ofte er eksperter i sygdommen. Målet må være at sikre optimal mestring, og evnen til egenomsorg skal derfor vurderes løbende. Se Stop og tænk.
- Hvordan er patientundervisningen organiseret i dit distrikt/din afdeling?
- Hvilke patientrelaterede faktorer er efter din erfaring vigtige i forhold til nedsat evne til egenomsorg?
Tværfaglig tilgang
Brug af en tværfaglig tilgang har vist sig at være helt afgørende for at undgå amputationer (10). Opfølgning på patienter med diabetes kræver derfor koordinerede tværfaglige ydelser (3), hvor gode ydelser, som skaber tryghed hos patienterne, tilbydes på laveste effektive omsorgsniveau (LEON-princippet) (18). I litteraturen nævnes en lang række fagpersoner, som bør deltage i diabetesomsorgen: en internmediciner med særlig kompetence i diabetes og nyresygdomme, en infektionsmediciner, en kardiolog, en karkirurg, en ortopædkirurg, en diabetessygeplejerske, sygeplejersker i den kommunale omsorg, en bandagist, en autoriseret fodterapeut, en fysioterapeut, en ergoterapeut, en øjenlæge og en psykolog (10,19,3).
Hvilke faggrupper som bør deltage, vil variere alt efter de individuelle behov, men organiseringen bør sikre tilfredsstillende fordeling af nødvendige beslutninger (4). Dette kræver, at alle involverede parter etablerer en god dialog med patienten (4) og samarbejder for at undgå unødige lidelser (20,19,4).
Når patienter modtager hjemmesygepleje baseret på laveste effektive omsorgsniveau (LEON), har det afgørende betydning, at patientens praktiserende læge og sygeplejerskerne har et godt samarbejde, fordi den praktiserende læge har ansvaret for de medicinske forhold og nødvendige henvisninger til specialister i den primære og sekundære sundhedssektor (19).
Specialistydelser leveres bl.a. af sårklinikker eller sårcentre, som samarbejder med en karkirurg, en ortopædkirurg, en bandagist og en socialrådgiver i forbindelse med bistands- og socialsager (19).
Udveksling af informationer mellem samtlige involverede fagpersoner kan udgøre en udfordring, fordi offentlige og private aktører ikke har et fælles journalsystem. Sygeplejersker bør derfor til enhver tid vurdere, hvorvidt de har al den information til rådighed, som er nødvendig for at sikre optimal opfølgning og behandling. Målet må være at sikre enhver patient optimal forebyggelse, hvor patienten og fagpersonerne samarbejder om de nødvendige beslutninger (4). Se ”Stop og tænk 3”.
- Hvilke faggrupper indgår i arbejdet med forebyggelse af sårdannelse og amputationer i dit distrikt/din afdeling?
- I hvilket omfang har du let adgang til udredninger og konklusioner fra alle involverede faggrupper og tjenesteniveauer?
Strukturerede vurderinger for at undgå fodsår
De fleste risikopatienter med symptomer og tegn på udvikling af sår kan identificeres ved at stille nogle få fokuserede spørgsmål, udføre en fodinspektion og foretage nogle enkle undersøgelser (12).
Fokuserede spørgsmål
De fokuserede spørgsmål bør kunne klarlægge patientens anamnese, livsstil og psykosociale forhold og henlede diabetikerens opmærksomhed mod områder, som kan reducere eller hindre senkomplikationer (19). Samtalen bør afdække forekomst af tidligere sår og amputationer, karkirurgiske indgreb, symptomer på nedsat perifer cirkulation og/eller perifer neuropati (1,3,19,21). Diabetikere, som tidligere har haft sår eller har fået foretaget amputationer, og som desuden har neuropati eller tegn på nedsat perifer cirkulation, har nemlig forhøjet risiko for at udvikle nye sår (15).
Neuropati kan opleves som en brændende, værkende, prikkende eller stikkende fornemmelse eller følelsesløshed, træthed i benene og som at gå på glasskår (19). Derudover kan det være, at patienten ikke mærker tryk fra sine sko eller fremmedlegemer i skoene eller har en følelse af at gå på puder (22). Hos ca. 15 pct. af de patienter, som har neuropati, er neuropatien i øvrigt smertefuld (19). Under samtale med en patient er det naturligt, at sygeplejersker spørger, om der er symptomer på neuropati, fordi det er sjældent, at patienterne udvikler sår uden neuropati (12,23).
Nedsat perifer cirkulation kan give smerter ved gang, som aftager ved hvile (claudicatio intermittens). Der kan imidlertid også forekomme iskæmi uden smerteoplevelse hos patienter med neuropati (11), og derfor er fravær af smerter ved gang ikke et sikkert tegn på tilstrækkelig perifer cirkulation.
Rygning er en af flere livsstilsfaktorer, som kan give aterosklerose og nedsat evne til at transportere ilt rundt i kroppen (19) ud over forhøjet risiko for neuropati (21). Sygeplejersker bør derfor kortlægge patienternes rygevaner og tilbyde vejledning og medicin, som øger muligheden for et rygestop (19).
Dårlig blodsukkerregulation og højt langtidsblodsukker (HbA1c) kan øge risikoen for sårdannelse (3,12,19,21). HbA1c er et udtryk for det gennemsnitlige blodsukkerniveau i de seneste 6-12 uger (9), og HbA1c-målinger anbefales i den løbende opfølgning på patienter med diabetes (1). Flere studier (UKPDS, DCCT) har påvist klare signifikante sammenhænge mellem forbedret blodsukkerkontrol og reduceret forekomst af neuropatiske, retinopatiske og nefropatiske komplikationer (1). HbA1c-værdien bør ligge på ≤ 7 pct. (1,9), men kan påvirkes af varierende hæmoglobinniveauer (1). Målniveauet for HbA1c-værdier skal derfor altid tilpasses den enkelte patient i tæt samarbejde med den behandlende læge.
Fod- og hudpleje er af afgørende betydning for at undgå sår (1). Sygeplejersker bør derfor kortlægge patientens rutiner for hud- og fodpleje og evne til egenomsorg. Derudover bør sygeplejersker spørge til rutiner for brug af fodterapeut, hvis patienten har hyperkeratoser, fordi disse bør fjernes af en fodterapeut med særlig kompetence i diabetesfødder (19).
De fokuserede spørgsmål bør desuden afdække psykiske, økonomiske og sociale forhold, som har betydning for optimal egenomsorg.
De konklusioner, som kommer frem ud fra svarene på de fokuserede spørgsmål, bør gøres tilgængelige for alle involverede parter for at sikre optimal patientopfølgning.
Mange studier om fodinspektion
Der er publiceret særdeles mange studier om fodinspektioner og relevante tests, og ifølge ADA (2012) kan dette have bidraget til forvirring blandt klinikere i forhold til, hvad der bør undersøges og hvordan. Dette afsnit er derfor baseret på information fra flere publikationer. Læserne anbefales at søge i primærlitteraturen for at finde uddybende information (f.eks. om AAI, tåtryksmålinger, ganganalyser, MR osv.). Fodinspektioner er af afgørende betydning for forebyggelsen af fodkomplikationer (12,21) og udgør derfor en af hjørnestenene i det forebyggende arbejde (2).
Sensibilitetstab
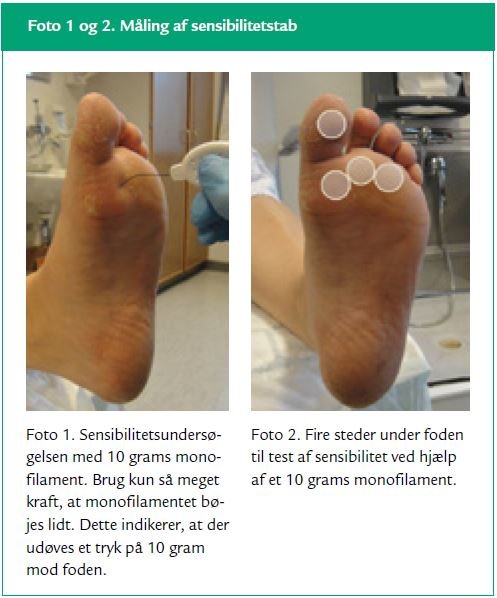
En fodinspektion bør afdække forekomst af sensibilitetstab (sensorisk neuropati) (1,10), fordi det kun er meget få patienter med intakt perifer følesans, der udvikler sår (12,23). Sensibilitetstab kan opdages med enkle undersøgelser. Litteraturen giver forskellige anbefalinger, men optimalt set bør perifer følesans undersøges ved hjælp af to metoder (1,12,21). Den ene undersøgelse kan gennemføres med et 10 grams monofilament (Semmes-Weinsteins 10 grams monofilament) (1,12,21), som påviser nedsat følesans (19). Monofilamentet er billigt, nemt at bruge og kan benyttes til flere patienter, eftersom det ikke penetrerer huden, se foto 1. Det består af et håndtag og en nylontråd, som giver et tryk på 10 gram mod huden, når det bøjer sig. Monofilamentet skal benyttes på fire steder uden hård hud under hver fod, se foto 2, og ét ufølsomt punkt er nok til, at testen er positiv (19), og den beskyttende følesans er nedsat. Den anden sensibilitetsundersøgelse kan være en test af vibrationssansen med en 128 Hertz stemmegaffel (11,21). Enkelte steder benyttes også biothesiometer til test af vibrationssansen. I Danmark anerkendes tilskuddet til fodterapeutbehandling kun, hvis vibrationssansen er undersøgt med et biothesiometer.
Autonom neuropati
Den autonome neuropati giver tør og sprukken hud på fødderne (3). Tør og sprukken hud øger risikoen for såvel sårdannelse som infektioner, og derfor er det afgørende, at patienten selv eller sygeplejersken undersøger, om huden er tør, har sprækker eller sår (1) eller tegn på sår under den hårde hud.
Daglig vask af fødderne i lunkent vand i forbindelse med brusebad (ikke over 370 C) i 3-5 minutter) eller vask med en fugtig, lunken klud anbefales (24). Sæbe anbefales ikke, da det virker udtørrende på huden (24). Efter fodvasken skal fødderne tørres grundigt, især mellem tæerne, inden der påføres en fed fodcreme uden parfume og konserveringsmiddel (24). Fed fodcreme kan med fordel påføres to gange om dagen, men creme mellem tæerne bør altid undgås (24).
Fodinspektionen vil kunne afsløre eventuelle tegn på infektion. Lokale infektionstegn kan i øvrigt være mindre tydelige ved neuropati og nedsat arteriel cirkulation (10) og kan derfor blive opdaget sent og give unødige komplikationer.
Hyperkeratose
Hyperkeratoser bør tildeles ekstra opmærksomhed, idet den er tegn på tryk fra skoen, fremmedlegeme i huden eller spontan fraktur, hvorved der er opstået et knoglefremspring eller en fejlstilling. Sygeplejersker bør anbefale fjernelse af hård hud hos en fodterapeut med særlig kompetence i og interesse for patienter med diabetes (19). Hyperkeratoser, som opstår på trykudsatte områder, kan give subkutane blødninger, vævsskade (2) og underliggende sår og infektion (13). Sorte eller røde prikker i en hyperkeratose er det første tegn på subkutan blødning (22) og skal derfor gøres til genstand for særlig opmærksomhed som følge af infektionsrisikoen.
Neuroiskæmi
Hos personer med neuroiskæmi (neuropati + nedsat perifer cirkulation) er røde områder i huden, især på tryk- eller friktionsudsatte områder, et klassisk tegn på sårudvikling. Det er vigtigt at være opmærksom på, at fodsår sjældent opstår spontant, men at tryk fra sko og keratoser kan være afgørende for sårdannelsen.
Foddeformiteter kan opstå, når den motoriske neuropati fører til muskelatrofi (3,12), og både hammertæer, tæer i klostilling, hallux valgus, hulfod og nedsat ledmobilitet kan opstå og forårsage tryk og sårdannelse (11,22). Der vil være individuelle forskelle, men enhver foddeformitet øger risikoen for neuropatiske tryksår og amputationer.
En alvorlig form for foddeformitet forekommer ved Charcot-neuropati, som rammer ben og fodled, giver forskydninger af ledflader (subluksation), dislokation og patologiske brud i foden (25). Charcot-neuropati rammer fod og ankel og meget ofte i tarsometatarsalområdet (den midterste del af foden) (26). En Charcot-fod giver helt specielle udfordringer og kræver særlig opfølgning og håndsyet fodtøj med aflastninger.
Ved fodinspektion skal neglene undersøges grundigt, ikke mindst med hensyn til længde, tryk mod nabotæer, strukturelle forandringer og infektion (neglerodsbetændelse) (21). Fødderne skal også undersøges for svampeinfektioner mellem tæerne (19). Som nævnt skal man være særligt opmærksom på, at de typiske lokale infektionstegn kan udeblive ved neuropati og nedsat cirkulation (10). Ved tegn på infektion skal personer med diabetes hurtigt henvises til specialistbehandling hos fagpersoner med særlig kompetence i diabetesfødder (19,21).
Perifer cirkulation
Den perifere cirkulation kan vurderes ved at palpere fodpulsen (1). Fodpulsen kan betegnes som ”tilstedeværende” eller ”fraværende”. Fravær af palpabel fodpuls kan være et tegn på arteriel sygdom (14). I tilfælde, hvor patienten har perifere ødemer, eller hvor fodpulsen ikke kan palperes, kan der med fordel benyttes et Doppler-apparat. Hvis fodpulsen hverken kan findes ved palpation eller brug af Doppler, skal patienten henvises til videre udredning hos specialister i diabetes og fodsår (14). Den perifere cirkulation bør i så fald undersøges ved hjælp af AAI (ankel-arm-indeks) (21), som giver information om graden af perifer arteriel sygdom. Måling af AAI hos patienter med diabetes er imidlertid ikke helt uproblematisk, eftersom arterierne bliver særligt stive, hvilket kan medføre, at AAI-målingerne bliver forkerte (21). Opstår der mistanke om AAI-fejlmålinger, anbefales det derfor at foretage tåtryksmåling (14,21). Se ”Stop og tænk 4”.
- Hvor ofte palperer du fodpuls hos patienter med diabetes for at undersøge den perifere arterielle cirkulation?
- I hvilket omfang bliver der gjort brug af monofilament i dit distrikt/din afdeling til at afdække tab af beskyttende perifer følesans?
- Hvor bevidst er du om at anbefale fjernelse af hyperkeratoser hos en fodterapeut med særlig kompetence?
Vurdering af sko
Sko udgør den vigtigste kilde til ydre tryk mod foden (27), og der kan derfor opstå sår i den neuropatiske fod som følge af tryk fra patientens egne sko (17).
SIGN (2010) anbefaler patienter med diabetes at benytte løbesko og polstrede træningssko frem for almindelige sko. Det hævdes også, at kondisko vil kunne give mindre tryk under foden sammenlignet med en lædersko med hård sål (27).
Patienter, der udvikler hyperkeratoser, bør bruge specialtilpassede skoindlæg eller specialtilpassede sko (15). Foddeformiteter øger risikoen for trykskader og sår (1), og patienter med tab af beskyttende perifer følesans i kombination med foddeformiteter bør derfor benytte specialtilpassede skoindlæg eller specialtilpassede sko (22,27). Det er som regel kun personer med store foddeformiteter, som har behov for specialsyede sko med stiv sål (22).
Sygeplejersker har en vigtig funktion i forbindelse med undersøgelse af skoene sammen med patienten. Følgende spørgsmål bør besvares ud fra de foretagne fodinspektioner og konklusionerne fra svarene på de fokuserede spørgsmål: Passer disse sko til denne fod? (21). Ved at tegne fodens omkreds op kan både patienten og sundhedspersonalet se, om foden er for stor til, at patienten kan bruge de pågældende sko.
Risikoklassifikation
Alle patienter med diabetes bør risikovurderes (15). Risikoklassifikation indebærer, at patienterne kategoriseres til at have lav, moderat eller høj risiko for at udvikle sår, og patienter med eksisterende fodsår placeres i en særlig kategori (15,19). Det norske Helsedirektoratet (2009) og SIGN (2010) har samme kriterier for risikoklassifikation bortset fra, at man i Norge også har valgt at medtage synsnedsættelse som en af flere risikofaktorer for sår og amputationer.
Risikovurderingen bør som minimum udføres en gang årligt (1,10,11), og risikoklassifikation bør udføres, når der er foretaget strukturerede vurderinger af patienter og deres fødder (3,15,21). Graden af risiko afgør, hvilke forebyggende tiltag der bør iværksættes, hvilket omsorgsniveau patienten bør henvises til, og hvor ofte patienten bør følges op, se boks 1.
Kategorisering af diabetesfødder uden sår baseret på risikovurdering. Patienter med sår placeres i en særlig kategori, se figur 1.
Patienter med lav risiko bør tilbydes årlig fodkontrol og desuden patientundervisning, så de selv kan stå for strukturerede vurderinger og forebyggende tiltag (15,19). Patienter med moderat eller høj risiko anbefales grundig oplæring i fodbeskyttelse, det vil sige regelmæssig inspektion, fjernelse af hård hud, brug af fugtighedscreme og information om specialsko og skoindlæg (19). Ved moderat eller høj risiko anbefales kontrol mindst hver 3. til 6. måned, og det anbefales desuden, at en fodterapeut med særlig interesse for diabetes deltager i opfølgningen (19). Patienter med sår og Charcot-fod skal henvises til specialistbehandling (sygehus), og ved tegn på alvorlig infektion eller kritisk iskæmi bør det vurderes, om der er behov for øjeblikkelig hjælp (19).
Målet må være, at patienterne risikoklassificeres og modtager hensigtsmæssig opfølgning.

Opsummering
Brug af nationale og internationale retningslinjer kan reducere antallet af sår og amputationer. Viden om senkomplikationer ved diabetes, årsager til sårdannelse, centrale risikofaktorer og symptomer kan bidrage til iværksættelse af hensigtsmæssige forebyggende tiltag.
Hensigtsmæssig forebyggelse og behandling bygger på strukturerede vurderinger, risikovurdering og risikoklassifikation med det formål at sikre, at patienten tilbydes sundhedsydelser på rette sted til rette tid.
Denne artikel lægger vægt på betydningen af egenomsorg, strukturerede vurderinger og brug af en tværfaglig tilgang, hvor den tværfaglige tilgang er helt afgørende for at undgå større amputationer. Sygeplejersker har derfor en vigtig rolle med hensyn til at vurdere, om patienten selv og de nødvendige faggrupper er tilstrækkeligt involveret i det forebyggende arbejde.
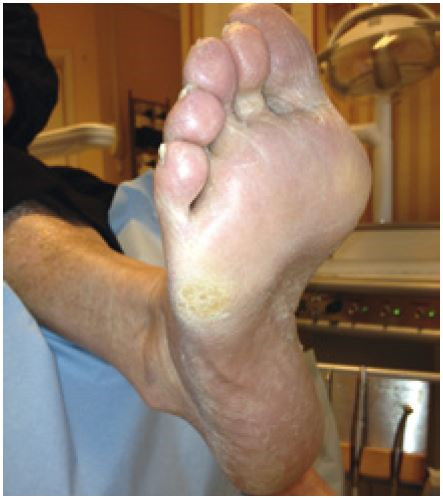
Patienten er en mand midt i 70’erne. Han har i 17 år haft type 2-diabetes, som er tabletreguleret. Han har ingen sår på fødderne, men har haft et sår under den ene fod for et år siden.
Ved den seneste årlige kontrol var HbA1c 9 pct., og monofilamenttesten positiv med fravær af tryksans i to ud af fire punkter. Han har tør hud under foden og områder med hyperkeratose. Han har deformiteter i foden. Han har nedsat syn, men ser godt med de briller, han bruger.
Risikoklassificer patienten, og begrund din risikokategorisering. Hvor ofte bør patienten følges op med kontroller?Hvilke risikofaktorer ser du ud fra den begrænsede information om denne case?Hvad vil du anbefale patienten at gøre i det daglige for at forebygge nye sår?Læs svar på læsertesten nedenfor.
- Patienten har høj risiko for at få nye sår, fordi han både har haft sår tidligere og har neuropati og foddeformiteter.
- Opfølgning bør foregå mindst hver 3. til 6. måned.
- Hans tidligere sår udgør en væsentlig risikofaktor. Det er muligt, at hans forhøjede HbA1c kan bidrage til udvikling af neuropati og cirkulatoriske forandringer og dermed øge risikoen for sårdannelse. Hans neuropati og foddeformiteter udgør yderligere to væsentlige risikofaktorer. Hans nedsatte syn er kompenseret med briller og behøver derfor ikke udgøre en risikofaktor, men det bør vurderes løbende.
- Hud-, fod- og neglepleje, daglig fodinspektion, regelmæssig indsmøring af fødderne med creme, fjernelse af hyperkeratose hos en fodterapeut, brug af hensigtsmæssigt fodtøj og måling af blodsukker.
Edda Johansen er født i 1964 og blev bachelor i sygepleje ved Universitetet i Island i 1989. Efterfølgende har hun gennemført en praktisk pædagogisk uddannelse og er master i sygeplejevidenskab fra Universitetet i Oslo. For tiden er hun lektor ved Høgskolen i Buskerud i Norge, hvor hun har ansvar for videreuddannelse af sygeplejersker inden for sårbehandling. I 2010 påbegyndte hun en fireårig doktorgrad ved Glasgow Caledonian University i Skotland, en såkaldt professionel doktorgrad. Edda Johansen har klinisk erfaring fra plejehjem, hjemmesygepleje og rehabilitering, men har hovedsagelig erfaring fra intensiv afdeling, hvor hun fortsat arbejder.
Frode Kristensen er født i 1954 og tog sin sygeplejerskeuddannelse ved Høgskolen i Tromsø i Norge i 1979. Efterfølgende gennemførte han en uddannelse som sygeplejerskelærer ved Universitetet i Tromsø i perioden 1983-1985. Hovedfagsopgaven blev udført ved Universitetet i Oslo, Institutt for Spesialpedagogikk, i 1998. For tiden er han førstelektor ved Høgskolen i Buskerud. De seneste år har han været tilknyttet videreuddannelse af sygeplejersker inden for sårbehandling med hovedvægt på diabetes. Han er også hovedansvarlig for undervisning i diabetes på bachelorniveau ved Høgskolen. Frode Kristensen har klinisk erfaring fra akut modtageafdeling og intensiv afdeling. I det seneste par år har han arbejdet med at kvalificere sig til docent.
Litteratur
- American Diabetes Association. Standards of Medical Care in Diabetes – 2012. Diabetes Care. 2012; 35, Supplement 1: 11-63.
- Bakker K, Apelqvist J, Schaper NC. Practical guidelines on the management and prevention of the diabetic foot 2011. Diabetes/Metabolism Research and Review. 2012; 28, Supplement 1: 225-231.
- Frykberg et al. Diabetic foot disorder: A clinical practice guideline. The Journal of Foot and Ankle Surgery. 2006;45(5):1-66.
- NICE Guideline. Type 2 diabetes – footcare. 2004 (Besøgt den 15. september 2012).
- Kapelrud H. Underekstremitetsamputasjoner og diabetes. Tidsskrift for Den norske legeforening. 2006;(17)126:2261-3.
- International Diabetes Federation and International Working Group on Diabetic Foot. The development of global consensus guidelines on the management and prevention of the Diabetic Foot 2011 (Besøgt den 28. februar 2013).
- Boulton AJ. The diabetic foot: grand overview, epidemiology and pathogenesis. Diabetes/Metabolism Research and Review. 2008; 24, supplement 1:3-6.
- Stene et al. Hvor mange har diabetes mellitus i Norge? Tidsskrift for Den norske legeforening. 2004;(11)124:1511-4.
- Sagen, JV. Sykdomslære. I: Skafjeld og Graue (red.). Diabetes. Forebygging, oppfølging, behandling. Oslo: Akribe AS; 2011.
- O`Loughlin A, McIntosh C, Dinneen SF, O`Brien T. Basic Concepts to Novel Therapies: A review of the Diabetic Foot. The International Journal of Lower Extremity Wounds. 2010;9(2):90-102.
- Gürgen M, Kaal A,Witsø E. Diabetiske fotsår. Tidsskrift for Den norske legeforening. 2005;(7):899-902.
- Wu S og Armstrong DG. Risk assessment of the diabetic foot and wound. International Wound Journal. 2005;2(1):17-24.
- Gürgen M. Diabetiske fotsår. Forebygging og behandling. Diabetesforum. 2005(3):17-21.
- Burland P, Phillips A. Vascular disease and foot assessment in diabetes. Practice Nursing. 2012;23(4):187-93.
- SIGN Guidelines. Management of diabetes. A national clinical guideline. 2010.
- Krishnan STM, Rayman G. Microcirculation and Diabetic Foot. I: Boulton, Cavanagh, Rayman (red.). The Foot in Diabetes. Chichester: John Wiley & Sons Ltd.; 2006.
- Boulton AJM. What You Can’t Feel Can Hurt You. Journal of the American Podiatric Medical Association. 2010;100(5):349-52.
- Helse- og omsorgsdepartementet (2006-2007). Nasjonal helseplan (2007-2010).
- Helsedirektoratet. Nasjonale faglige retningslinjer. Diabetes. Forebygging, diagnostikk og behandling; 2009 (Besøgt den 13. september 2012).
- Det Kongelige Helse- og Omsorgsdepartementet. St.melding nr. 47. Samhandlingsreformen; 2009 (Besøgt den 7. september 2012).
- Boulton AJM, Armstrong SFA, Frykberg RH, Kirkman, MS, Lavery LA, LeMaster JW, Mills JL, Mueller MJ, Sheehan P, Wukich DK. Comprehensive Foot Examination and Risk Assessment: A report of the Task Force of the Foot Care Interest Group of the American Diabetes Association, With Endorsement by the American Association of Clinical Endocrinologists. Diabetes Care. 2008;31(8):74-80.
- Skafjeld A. Forebygging og behandling av fotsår. I: Skafjeld og Graue (red.) Diabetes. Forebygging, oppfølging, behandling. Oslo: Akribe; 2011.
- Armstrong DG, Wu SC, Crews RC. Algorithms for Assessing Risk for Ulcerations and Amputations. I: Boulton, Cavanagh, Rayman (red.). The Foot in Diabetes. Chichester: John Wiley & Sons; 2006.
- Helsedirektoratet. Nasjonale faglige retningslinjer. Diabetes. Forebygging, diagnostikk og behandling. Brukerversjon; 2010 (Besøgt den 12. februar 2013).
- Jude EB. Charcot Foot: What’s New in Pathogenesis and Medical Management? I: Boulton, Cavanagh, Rayman (red.). The Foot in Diabetes. Chichester: John Wiley & Sons; 2006.
- Salamon ML, Saltzman CL. The Operative Treatment of Charcot Neuroarthropathy of the Foot and Ankle. I: Boulton, Cavanagh, Rayman (red.). The Foot in Diabetes. Chichester: John Wiley & Sons; 2006.
- Cavanagh PR, Ulbrecht JS. Footwear for People with Diabetes. I: Boulton, Cavanagh, Rayman (red.). The Foot in Diabetes. Chichester: John Wiley & Sons; 2006.
Johansen E, Kristensen F. Forebyggelse af diabetiske fodsår. Sygeplejersken 2013;(6)
Sygeplejersker har en vigtig funktion som samarbejdspartnere for personer med diabetes med henblik på forebyggelse af fodsår, fordi det i mange tilfælde er muligt at forebygge fodsår og formindske antallet af større amputationer. Forebyggelsen forudsætter en tværfaglig tilgang, hvor der ofte bør deltage både en læge, en diabetessygeplejerske, en fodterapeut, en bandagist, en fysioterapeut, en ergoterapeut og en øjenlæge i det forebyggende arbejde for at optimere behandlingen.
De involverede faggrupper bør i deres samarbejde have fokus på en samlet vurdering og tilbyde fodinspektioner for at identificere risikofødder, således at der kan foretages en risikoklassifikation, som sikrer patienten tværfaglig opfølgning på rette sted til rette tid.
Fodinspektioner udført af kompetente klinikere, som gør brug af strukturerede observationer og enkelt udstyr, kan afdække neuropati og nedsat perifer cirkulation, som i kombination gør personer med diabetes særligt udsatte for sår.
Ved at følge nationale og internationale anbefalinger for risikoklassifikation og opfølgning kan man tilrettelægge behandlingen sådan, at patienten og behandlingsteamet tilgodeser nødvendige individuelle behov for forebyggelse af sår og på sigt forhindre større amputationer.
Søgeord: Diabetic foot, risk assessment, amputation, diabetic neuropathies, ischemia.
