Sygeplejersken
Medicin lindrer smerter under behandlingsændring hos misbrugere
Når misbrugere skal ændre behandling fra metadon til buprenorphin i ambulant regi, klager de ofte over smerter. Imidlertid tyder en ændring af sygeplejen på, at der er tale om muskelsmerter, fremprovokeret af abstinenser under medicinændringen. Når disse behandles, foregår behandlingsændringen mere lempeligt end tidligere.
Sygeplejersken 2013 nr. 8, s. 80-85
Af:
Trine Lund Frederiksen,
Louise Pinstrup Nielsen

Tre sygeplejersker har ansvaret for udlevering af substitutionsmedicin ved Rusmiddelcenter Viborg. Centeret har i alt 127 patienter, hvoraf 85 er på metadon og 42 på buprenorphin (både monobuprenorphin og buprenorphin/naloxon).
Hovedparten af de patienter, som er i substitutionsbehandling ved Rusmiddelcenter Viborg, kendetegnes ved at have eller have haft et langvarigt, massivt misbrug af euforiserende stoffer med hovedvægt på opiater. De ønsker eller magter ikke nogen ændring i form af stoffrihed. Mange er diagnosticeret/ikke diagnosticeret psykisk syge, personlighedsforstyrrede eller har neurologiske og cerebrale skader.
Anerkendende tilgang
Vi arbejder skadesreducerende, og vores tilgang til patienterne er anerkendende. Når vi ændrer behandling hos en patient fra metadon til buprenorphin, har vi tidligere fulgt Sundhedsstyrelsens retningslinjer. Alligevel har vi ofte observeret, at patienten kan have svært ved at holde sig til metadonordinationen op til skiftet. Trods stor dosis buprenorphin blev patienten ved med at klage over abstinenssmerter.
Det gav os mistanke om, at smerterne ikke var abstinenser, men derimod muskelsmerter fremkaldt af abstinenser tidligere i processen. Derfor valgte vi sent i processen forsøgsvis at give 1 g paracetamol, hvorefter det viste sig, at patienten efter en halv time følte sig klar til at tage hjem. Senere har patienterne i samtaler om forløbet fortalt, at det var muskelsmerter, de havde, og at paracetamol hjalp dem.
Dette gav anledning til en samtale med vores læge om effekten af smertebehandling ved skift fra metadon til buprenorphin, fordi vores patientgruppe generelt bliver bange og stressede, når de mærker smerter og ubehag. På grund af en ringe kropsforståelse olker patienterne ofte smerterne som abstinenser. Dette gør det svært for patienten at være i processen, og det kræver en særlig behandling og opmærksomhed fra personalets side.
På baggrund af vores erfaringer har vi gjort os følgende overvejelser:
- Vi ønsker på sigt at implementere en fast procedure for skift fra metadon til buprenorphin, hvor overgangen for patienten bliver så smertefri som muligt. Vi mener, at dette kan lade sig gøre ved brug af et smertestillende middel som f.eks. paracetamol.
- Vi oplever, at de patienter, som har skiftet fra metadon til buprenorphin, giver udtryk for en væsentlig forbedret livskvalitet i form af øget energi, skærpede sanser, bedre hukommelse, øget koncentration og øget refleksionsniveau. Det vil sige et generelt højere kognitivt funktionsniveau og øget fysisk formåen.
- Vi har erfaret, at de patienter, som har skiftet fra metadon til buprenorphin eller har fået buprenorphin fra start, er gode ambassadører for behandling med buprenorphin. De ”smitter andre med den gode historie” om fordelene ved buprenorphin.
Det påvirker i høj grad andre patienters motivation til at starte i buprenorphinbehandling.
Ønske om forandring i livet
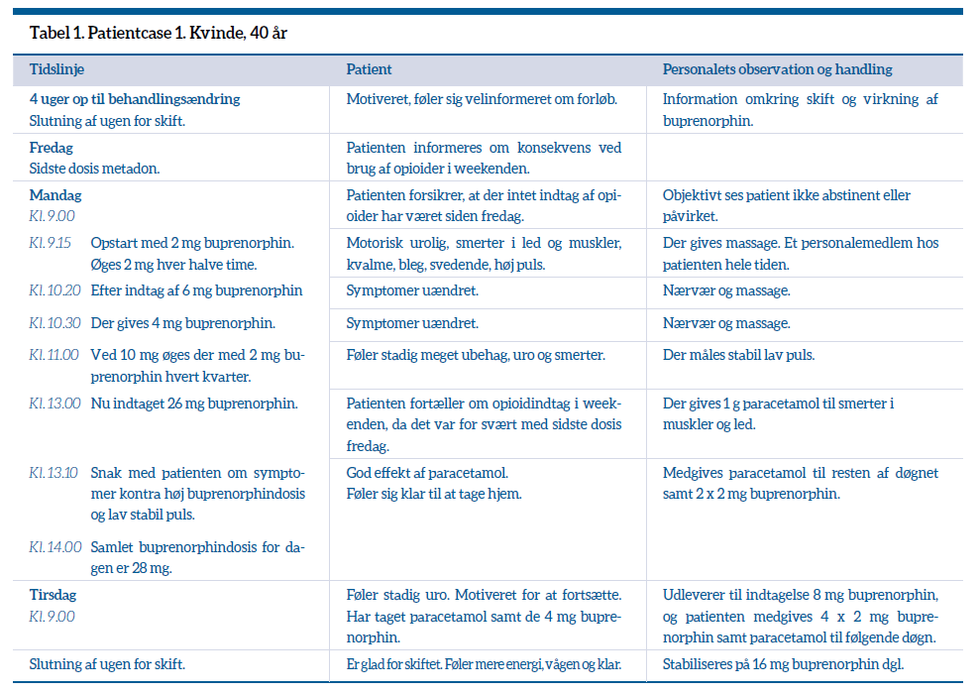
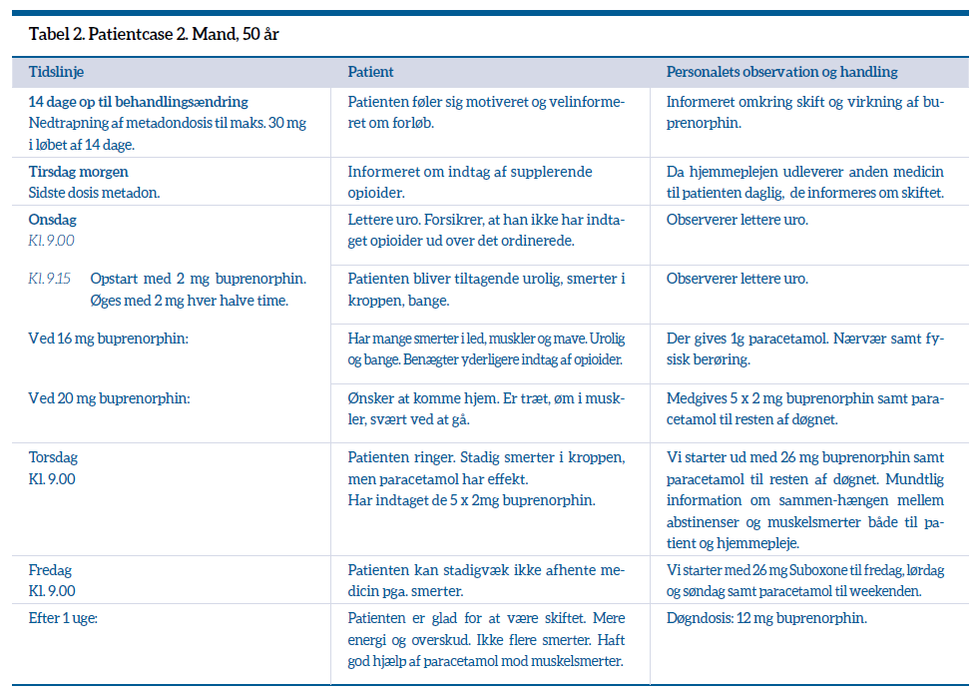
De to patientcases, som dannede grundlag for mistanken om muskelsmerter fremkaldt af abstinenser, er beskrevet i tabel 1 og 2, Udover de to første patientcases, som er beskrevet i tabellerne, har der været 11 skift fra metadon til buprenorphin.
Fælles for de 11 har været, at vi har fulgt proceduren som angivet i tabel 3. Kendetegnende for de patienter, som har ændret behandling til buprenorphin, er, at de alle har ønsket en forandring i deres liv i form af fysiske ændringer. Dette være sig ønsket om mere energi i hverdagen, mindre svedtendens eller bedring af svær obstipation. Samlet set er de 11 patienter, som har skiftet fra metadon til buprenorphin, ikke i god fysisk form og har både dårlig kropskontakt og forståelse.
Før skiftet har ingen af patienterne ytret ønske om psykisk bedring. På trods af dette giver de udtryk for, at det er de psykiske
ændringer, som er den største positive gevinst efter skiftet. Så snart en patient har ytret ønske om at skabe ændringer i hverdagen, er dette blevet opfanget af personalet og brugt som anledning til en samtale med patienten om muligheden for at skifte fra metadon til buprenorphin. Fælles for alle patienter er, at det altid er frivilligt at ændre behandling.
Information og materiale har som udgangspunkt omhandlet kombinationsproduktet buprenorphin/naloxon, som er førstevalgspræparat i Sundhedsstyrelsens vejledning (1). Såfremt en patient har ønsket monobuprenorphin i stedet, er dette dog blevet imødekommet. Nedenfor vil anvendelsen af buprenorphin således indbefatte både kombinationspræparatet og monobuprenorphin.
Der er ikke i alle tilfælde set abstinenser hos patienterne inden opstart med buprenorphin, men der er altid fremkaldt abstinenser under forløbet.
Alle har minimum en uge før ændringen trappet ned til 30-40 mg metadon med sidste indtag 24 timer før skift. Alle patienter har sagt ja til at deltage i denne praksisbeskrivelse.
Bevidste om at give tryghed
Årsagen til, at patienten får sidste dosis søndag morgen, er vores erfaring med, at patientgruppen ikke generelt kan udholde abstinenserne i weekenden uden medicinsk støtte. Ved ukontrolleret opioidindtag er abstinenserne væsentligt værre end ved ordineret metadon indtil dagen før ændringen. Dette er årsagen til, at vi har valgt sidste metadondosis søndag morgen.
Erfaringen er, at patienten møder til medicinændring mandag morgen med kun få eller ingen abstinenser. Fordelen ved skiftet mandag morgen er desuden, at vi har tidsrummet indtil fredag til stabilisering af ny medicin. Patienten føler sig derved tryg til at gå weekenden i møde.
Da vi har at gøre med en meget sårbar gruppe, er personalet blevet meget bevidste om at give tryghed før, under og efter
ændringen. Det er med til at fastholde motivationen til at skifte medicin samt at komme igennem den første tid efter ændringen, hvor patienterne oplever både kognitive og fysiske forandringer.
Disse forandringer kan virke meget overvældende for denne patientgruppe. Som et af redskaberne til at give tryghed er personalet altid disponibelt, når patienten har behov for det.
Et andet instrument til at hjælpe ved medicinskiftet er patient til patient-information med erfaringerne før, under og efter skiftet. Derfor indgår et tilbud om samtale med anden patient i ovenstående procedure.
Da skiftet ikke foregår i døgnregi, medgives 2 x 2 mg buprenorphin altid til selvadministration de første to døgn som en tryghedsfaktor. Til de første to patienter brugte vi ikke et abstinensscore-skema i forbindelse med skiftet. Vi er senere blevet bekendt med det validerede Clinical Opiate Withdrawal Scale (COWS) abstinensscoreskema (2) og har herefter brugt det til de øvrige skift og opstarter.
Skemaet har været et rigtig brugbart redskab i forhold til at følge abstinensforløbet hos patienten. Vores erfaring med denne patientgruppe er, at de har en dårlig kropsforståelse, hvilket gør, at ubehag i kroppen ofte tolkes som abstinenser.
Abstinensskemaet giver os mulighed for en ensartet vurdering af disse. Der lægges særlig vægt på de subjektive abstinenssymptomer, som patienten har oplyst om ved start. Abstinensscoreskemaet giver os yderligere en mulighed for visuelt og sammen med patienterne at følge ændringerne i deres abstinensforløb. Skemaet er særlig brugbart, når abstinensskema og patientens opfattelse ikke stemmer overens. Dette giver mulighed for en samtale om, hvad ubehaget kan skyldes, f.eks.:
- Utryghed ved hele situationen
- Fysisk træthed eller smerter efter abstinenser.
Udover trygheden ved at kunne øge buprenorphindosis samt give paracetamol for smerter er vi også blevet mere bevidste om vigtigheden af omsorg. Omsorgen udøves ud fra nogle af elementerne fra mindfullnesskonceptet i form af åndedrætsøvelser, fysisk berøring, massage og fysisk/psykisk nærvær. Efter anbefaling fra vores brugere har vi indrettet et hyggeligt rum med sofa, bord, tv og stearinlys. Rummet afspejler ro og tryghed. Det er blevet rigtig godt modtaget af de brugere, der ændrer behandling.
Det er vigtigt som fagperson at bevare roen, når patienten har det dårligt. Dette bevirker, at patienten ikke går i panik og dermed tør blive i processen.
Bevidste om fejlkilder
Da vi har med en sårbar patientgruppe at gøre, er vi bevidste om, at der kan være indtaget andre former for beroligende medicin op til ændringen. Det kan være i form af benzodiazepiner eller andet, som kan være med til at påvirke oplevelsen af ændringen af den medicinske behandling. Efterfølgende samtaler med patienterne har vist, at det ofte er benzodiazepiner, de har indtaget inden ændringen for at dæmpe deres nervøsitet.
På trods af selvmedicinering har vores oplevelse været, at de patienter, som har skiftet fra metadon til buprenorphin, har haft smerter under skiftet og de følgende dage. Patienterne har givet udtryk for, at paracetamol har dæmpet disse smerter. Vi har ingen kontrol i form af urinprøver eller andet inden opstart, da de fleste stoffer vil være i blodet over flere døgn, selvom de ikke er indtaget på dagen. Dette er et bevidst fravalg, da patienterne frivilligt har ønsket behandlingsændringen.
Patienterne er grundigt informeret om alene at indtage den lægeordinerede medicin op til skiftet og om konsekvensen ved ikke at overholde dette. Vi laver en klinisk observation af patienten på dag 1. Syner patienterne påvirkede, tage der en samtale og vurdering af, om et skift kan ske forsvarligt den dag.
Urealistisk vejledning
Vejledningen fra Sundhedsstyrelsen har i vores ambulante regi vist sig ikke altid at være realistisk, når det omhandler et medicinskift fra metadon til buprenorphin. Dette har vist sig bl.a. ved et samtidigt ukontrolleret indtag af opioider, da vores patientgruppe ikke magter at udholde ubehag i form af abstinenser. Dette gav anledning til refleksion over, hvordan vi kunne tilpasse vores rammer og ressourcer i ændringen fra metadon til buprenorphin, så processen kunne blive nemmere, og flere patienter ville ønske at ændre behandling.
At udlevere paracetamol i starten af skiftet og de efterfølgende dage har vist sig at være medvirkende til at lette overgangen. Den gode historie går fra mund til mund, og vi oplever en stigende patientinteresse for at høre om buprenorphin, og flere får mod på at ændre behandling.

Ny fast procedure
Vores generelle erfaring er, at skiftet fra metadon til buprenorphin er svært for de fleste patienter i substitutionsbehandling. Til trods for høje doser buprenorphin klagede de fleste patienter fortsat over abstinenser eller abstinenslignende symptomer. Vi fik mistanke om, at der var tale om muskelsmerter fremkaldt på et tidligere tidspunkt i behandlingen, og at disse smerter kunne behandles med paracetamol.
En række patient-cases viser, at patienterne kommer hurtigere og nemmere gennem ændringen fra metadon til buprenorphin, når de får paracetamol som støtte mod de oplevede muskelsmerter. Samtidig kan vi se, at patienter, der er skiftet fra metadon til buprenorphin, oplever en stærkt forbedret livskvalitet i form af øget energi, skærpede sanser, bedre hukommelse, samt øget koncentrations- og refleksionsniveau.
Det vil sige et generelt højere kognitivt funktionsniveau og øget fysisk formåen. Erfaringerne har medført, at der er udarbejdet en fast procedure for skiftet fra metadon til buprenorphin. Denne procedure er nu implementeret i vores arbejde. Fordelene er åbenlyse: Et godt forløb i medicinskiftet øger chancen for et vellykket behandlingsforløb.
Litteratur
- Sundhedsstyrelsen. Vejledning om den lægelige behandling af stofmisbrugere i substitutionsbehandling af 1. juli 2008. www.sst.dk
- Tompkins DA et al. Concurrent Validation of the Clinical Opiate Withdrawal Scale (COWS) and Single-Item Indices against the Clinical Institute Narcotic Assessment (CINA) Opioid Withdrawal Instrument. Drug Alcohol Depend. 2009 November 1; 105(1-2): 154-9.
Frederiksen TL, Nielsen LP. Analgesics help addicts. Sygeplejersken 2013;(8):80-5.
Here at the Centre for Alcohol and Drug Research in Viborg, we changed treatment for 11 patients from methadone to buprenorphine. At the beginning of the process, we learned that patients complained of unexplained persistent withdrawal symptoms manifesting as pain despite high doses of buprenorphine. Reflection on this observation resulted in trials of pain relief using paracetamol. This has proven to have a good effect, and we have prepared a set procedure for switching from methadone to buprenorphine. This includes regular paracetamol administration for approx. three days. The fact that we recognize the pain associated with the switch in medication means that it feels safer to take the decision to switch from methadone to buprenorphine. This set procedure is useful for the staff, as it covers all aspects regarding patient care before, during and after the medication change. The overall goal is to provide reassurance to the patient before, during and after the medication change. We are seeing a growing interest in switching to buprenorphine, and more persons are in methadone phase out in order to switch to buprenorphine.
Keywords: Abstinence, drug, procedure, pain.
