Sygeplejersken
Audit er et vigtigt ledelsesværktøj
Audit bliver afskaffet med Den Danske Kvalitetsmodel, men det er en skam. Audit kan fortsat bruges som et ledelsesmæssigt værktøj, hvis fokus er på den enkelte klinikers præstation. Så giver det mening for klinikeren, og kvaliteten af den kliniske beslutningsproces øges.
Sygeplejersken 2016 nr. 2, s. 58-62
Af:
Allan Lohmann-Olsen, sygeplejerske, MPG, visitationschef,
Eva Hundrup, sygeplejerske, cand.scient.san., visitationssygeplejerske

Snart går flaget på halv for den danske kvalitetsmodel, DDKM. Man kunne fristes til at undre sig eller måske endda sørge over bortgangen af så ung en model, som der er brugt mange ressourcer på at opdrage og bringe frem i verden. Men man skal ikke græde over spildt mælk, så ingen grund til at hænge fast her. Region Hovedstaden har også besluttet at droppe akkreditering ved Joint Commission, så nu har regionen en masse erfaring og en masse kompetencer, der træder vande.
”Der kommer en ny kvalitetsmodel,” siges det, men der er næppe mange, der tror på, at denne nye model vil have noget i nærheden af den organisatoriske gennemslagskraft, som de tidligere nævnte modeller har haft i hospitalsverdenen. I Region Hovedstaden er det nye derimod, at der skal driftsmålsstyres. Det lyder også mere lean og handlekraftigt end kvalitetsudvikling og akkreditering, og helt sikkert er det, at hospitalsverdenen generelt har masser at lære om at styre driften efter mål.
Risikoen er, at barnet smides ud med badevandet. Kvalitetsarbejdet drukner i tal og produktivitetsberegninger, og klinikerne ender med at stæse rundt efter mere eller mindre håndgribelige mål, som de ikke synes siger noget om deres egentlige arbejde. Men på den anden side: Mange klinikere oplevede heller ikke, at kvalitetsarbejde i form af akkreditering og kvalitetsmodeller sagde noget om deres arbejde. Det var nok den vigtigste grund til, at kvalitetsarbejdet aldrig rigtig slog an blandt klinkere. Sproget var ganske enkelt for langt fra klinikken, og det fokus, man havde, sagde ikke noget konkret om det arbejde, som klinikerne udfører (1). Dertil kom, at kvalitetsarbejdet aldrig sagde noget om den enkelte klinikers præstation; man satte nærmest en ære i at holde afstand til den enkeltes præstation, hvilket ud over at fremmedgøre klinikeren også vanskeliggjorde god ledelse på baggrund af kvalitetsarbejdet (2). Lederen kunne og skulle iværksætte tiltag på baggrund af f.eks. audit, men tiltagene var brede og generiske og ramte derfor også bredt og ufokuseret, hvilket ikke er god ledelse (3). Disse tre grunde:
• manglende forbindelse til det kliniske arbejde
• manglende forbindelse til den enkelte medarbejder
• suboptimale ledelsesbeslutninger på baggrund af kvalitetsarbejdet
gør, at tiden er moden til at gentænke arbejdet med at sikre og udvikle kvaliteten i hospitalsvæsenet. Hvis det kan lykkes at skabe forbindelse til den enkelte medarbejders kliniske arbejde, så er betingelserne for at træffe de rigtige ledelsesbeslutninger til stede. Et centralt redskab i kvalitetsarbejdet har altid været audit, og hvis den enkelte medarbejders kliniske arbejde skal i fokus, er audit både det nødvendige og det rigtige redskab.
Audit som kontrolinstrument
I den traditionelle audit kontrolleres det, om visse fænomener træder frem ved eftersyn. Typisk er der tale om, at man kontrollerer, om klinikeren har indhentet de data, som man har besluttet er nødvendige for at udføre god klinisk praksis, eller om der findes instrukser og vejledninger, og om disse følges. Dette kan kaldes tick-in-the-box audit, dvs. at man vinger af, når tingene er, som de skal være. Metoden er rå dataindsamling, og fokus er ligeledes rå data. Man tæller, hvor mange gange behandlingsplaner ud af et vist antal journaler der er til stede, eller man tjekker, hvor mange behandlingsplaner der indeholder en screening for selvmordsrisiko, som lever op til vejledningen på området.
Men dataindsamling har aldrig været tilstrækkeligt til at løse et problem eller svare på et spørgsmål. Data skal der til, men data er et middel og ikke et mål, som det ofte ender med i traditionelle audit. Som bekendt danner data grundlag for en analyse, som gerne skulle føre til en konklusion. Man kan sige, at de data, man trækker ud af klinikken, gerne skulle vende analyseret tilbage til klinikken i form af beslutninger om ændring af praksis. Denne proces omtales ofte som ”closing the loop”, men hvis sløjfen faktisk blev bundet, ville der ikke være så mange klinikere, der åndede lettet op, da akkreditering blev skrottet (4). I hvert fald ikke hvis de besluttede ændringer var klinisk meningsfulde.
Kvalitativ sikring af visitationsarbejdet
Centralvisitationen (CVI) i Region Hovedstadens Psykiatri har eksisteret siden 2011. I begyndelsen var der tale om en lille administrativ enhed, som havde tre formål:
• At sikre lige adgang for patienter med samme lidelse
• At sikre, at der er én indgang til Region Hovedstadens Psykiatri
• At sikre optimal kapacitetsudnyttelse.
Særligt det sidste punkt medførte, at CVI efterhånden voksede. For at sikre optimal kapacitetsudnyttelse er det nødvendigt at sikre kvaliteten af visitationsarbejdet. Hvis patienterne ikke visiteres til den rette behandling på det rette sted, bliver det vanskeligt for klinikkerne at planlægge og styre deres patientflow. For at sikre en høj kvalitet indførte CVI derfor som det første sted i landet såkaldt klinisk visitation (5,6).
Den kliniske visitation er en samtale mellem en borger og en sundhedsfaglig person. Formålet er at afgøre, om borgeren skal blive patient i det psykiatriske hospital, og hvis det er tilfældet, hvad patienten skal behandles for. Til dette formål er der nu ansat syv sygeplejersker, to psykiatere, en psykolog og syv sekretærer. Hertil kommer en leder og en talmand.
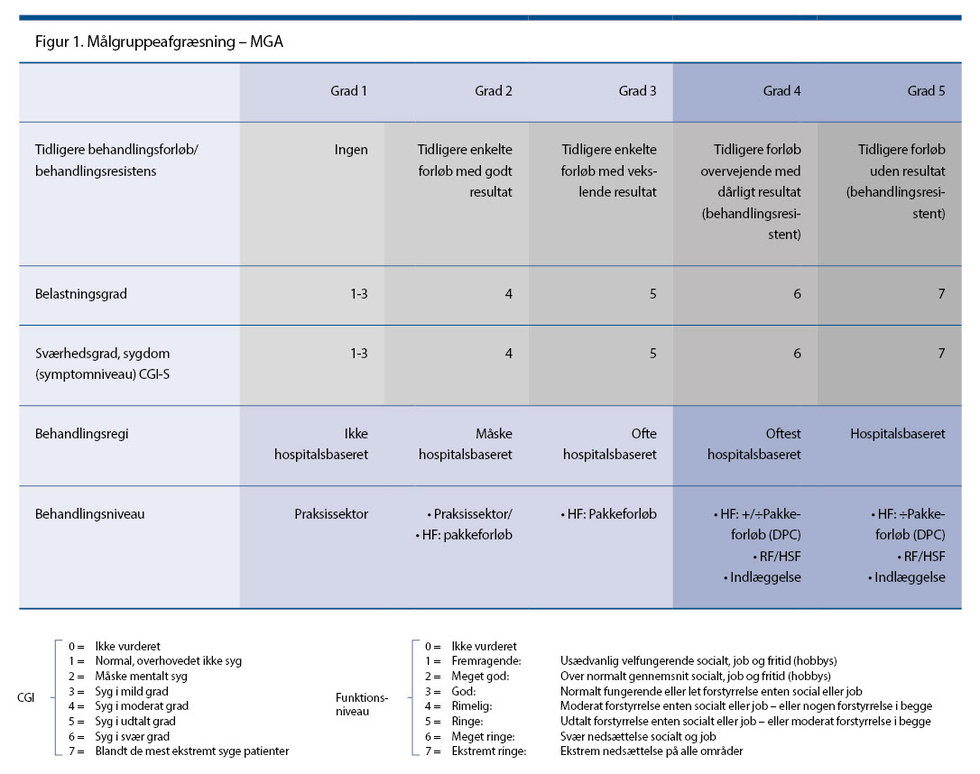 Den kliniske visitation følger en stram skabelon, som munder ud i et visitationsnotat. Hvis patienten visiteres til behandling, danner visitationsnotatet grundlaget for den første behandlingssamtale på behandlingsstedet. Hvis patienten ikke skal i behandling på hospitalet, sendes visitationsnotatet til den henvisende instans, typisk praktiserende læge. I det tilfælde indeholder notatet forslag til, hvad der kan sættes i stedet for hospitalsbehandling, f.eks. henvisning til privatpraktiserende psykiater eller kommunale tiltag. I journalskabelonen er det i konklusionen bl.a. obligatorisk at dokumentere en CGI og en belastningsgrad (GAF-F short version). CGI er vurdering af symptomernes sværhedsgrad ud fra det kliniske billede og de indsamlede data, mens belastningsgraden er vurdering af patientens funktionsniveau med særligt fokus på det sociale og arbejdsmæssige område. Funktionsniveauet vurderes uafhængigt af CGI og diagnose. Begge er 7-trins skalaer.
Den kliniske visitation følger en stram skabelon, som munder ud i et visitationsnotat. Hvis patienten visiteres til behandling, danner visitationsnotatet grundlaget for den første behandlingssamtale på behandlingsstedet. Hvis patienten ikke skal i behandling på hospitalet, sendes visitationsnotatet til den henvisende instans, typisk praktiserende læge. I det tilfælde indeholder notatet forslag til, hvad der kan sættes i stedet for hospitalsbehandling, f.eks. henvisning til privatpraktiserende psykiater eller kommunale tiltag. I journalskabelonen er det i konklusionen bl.a. obligatorisk at dokumentere en CGI og en belastningsgrad (GAF-F short version). CGI er vurdering af symptomernes sværhedsgrad ud fra det kliniske billede og de indsamlede data, mens belastningsgraden er vurdering af patientens funktionsniveau med særligt fokus på det sociale og arbejdsmæssige område. Funktionsniveauet vurderes uafhængigt af CGI og diagnose. Begge er 7-trins skalaer.
Det kliniske personale i CVI har tilsammen 250 års psykiatrisk erfaring med et gennemsnit på 21 års erfaring. Selvom der er tale om erfarent personale, har alle i tilslutning til deres ansættelse gennemgået et PSE-kursus, Present State Examination (7). Der er to ugentlige konferencer, en månedlig samrating og mulighed for supervision hos en læge eller en psykolog det meste af dagen. Hertil kommer obligatorisk undervisning to gange årligt i sygdomsklassifikation og psykopatologi. Dette skulle kunne sikre en høj faglig kvalitet, men gør det så det?
Her kommer auditten så på banen igen, denne gang i en form, hvor de tre anstødssten, der blev nævnt i begyndelsen af artiklen, er fjernet. Auditten består af tre niveauer:
• Niveau 1, den traditionelle tick-in-the-box tjekliste: Har vi den information, som vi har brug for?
• Niveau 2, revurdering af CGI og belastningsgrad: Blev data analyseret korrekt?
• Niveau 3, revurdering af den kliniske beslutningsproces: Blev der gjort det rette?
Auditten gennemføres en gang ugentligt. Der er fokus på én enkelt klinikers præstation. Der auditeres 10 visitationsnotater hver gang. Der er sat en time af til processen. Niveau 1 gennemføres hurtigt. Lige så snart auditørerne, som består af lederen af CVI, to speciallæger og den kliniker, hvis præstation auditeres, når til niveau 2, falder tempoet i processen. Nu skal der læses. Hvad står der egentlig i visitationsnotatet? Og stemmer det overens med den vurdering, som klinikeren har foretaget? Er patienten så syg, som klinikeren har vurderet og dokumenteret? Er patientens funktionsniveau nedsat i den grad, som klinikeren har skønnet?
På dette tidspunkt anvendes det samme redskab, som anvendes i selve den kliniske visitation for at afgøre, om patienten tilhører målgruppen for hospitalsbehandling. Dette redskab indeholder ud over beskrivelse af CGI og belastningsgrad også en matrix, der kan guide den kliniske beslutningsproces.
Den kliniske beslutningsproces
I den kliniske visitation anvender klinikerne redskabet sammen med patienten, hvilket ikke var intentionen oprindeligt. Redskabet, som kaldes MGA (målgruppeafgrænsning) se figur 1, er trykt som plakat og hænger i alle kliniklokaler. Klinikerne har erfaret, at det giver god mening både for dem og for patienterne at forsøge at forstå sværhedsgraden af patientens lidelse gennem en fælles gennemgang af MGA.
Tilbage til auditten: Auditteamet vurderer nu, om klinikerens oprindelige vurdering var korrekt. Herefter bevæger teamet sig til niveau 3, som handler om den kliniske beslutningsproces. Blev patienten tilbudt behandling? Hvis ja, var det den rette behandling? Hvis nej, er der forslag til, hvad der så skal ske? På dette niveau er auditteamet helt inde i kernen af det, som klinikerne brænder for, den kliniske beslutningsproces. Denne del af processen er heller ikke hurtig. Her diskuteres både diagnoser og lidelsestryk, og da en del af formålet med audit er læring, får denne proces plads.
Når de 10 visitationsnotater er gennemgået, rundes audit af med en gennemgang af resultaterne. Da klinikeren selv har været med i hele processen, er der oftest tale om en kort repetition af fundene. Selve auditten er slut, men i direkte forlængelse af dette begynder ledelsen.
Audit som ledelsesmæssigt værktøj
I afrundingen har lederen mulighed for at tale direkte til klinikeren om kvaliteten af dennes ydelser. Her kan lederen på baggrund af friske data, som er gennemgået sammen med klinikeren, pege på områder, hvor klinikeren udmærker sig, og områder, hvor der er plads til forbedringer. Alle auditører inklusive lederen har en sundhedsfaglig uddannelse og lang klinisk erfaring, så der er fuld fælles forståelsesramme.
Det aftales med klinikeren, hvilke områder der skal satses på frem mod næste audit, som finder sted 10 uger senere. Hvis der har været udfordringer, sammenlignes resultaterne fra tidligere audit med den seneste. Hele auditredskabet er udviklet lokalt og fungerer som database. Herfra kan der genereres figurer, der illustrerer den udvikling, som klinikeren gennemgår. I forhold til den enkelte kliniker anvendes auditresultater også til MUS som et redskab til at afdække områder, hvor klinikeren har behov for undervisning, uddannelse eller andet det kommende år.
På denne måde auditeres hver kliniker ca. fire gange årligt. At processen er meningsfuld for klinikerne, kan ses ved, at de i ferieperioder, hvor audit kan falde uregelmæssigt, efterspørger at blive auditeret. Når klinikerne selv beder om at blive auditeret, kan man være rimelig sikker på, at der er tale om et meningsfuldt redskab.
Det kan være svært for en leder at tale med den enkelte kliniker om dennes præstation. Det er som om, at der er tradition for ikke at tale direkte om den kliniske præstation, medmindre der er noget, der slet ikke fungerer, eller man befinder sig i en erklæret læringssituation. Klinikeren er på en måde trådt ind på en helle efter endt uddannelse, men erfaringerne fra CVI viser, at det slet ikke er, hvad klinikerne ønsker. De ønsker tilbagemelding på deres præstation, men de ønsker en meningsfuld og direkte tilbagemelding. De vil vide, hvad der er godt, og hvad der skal være anderledes. Og den bedste måde at tale om dette på er gennem eksemplerne, som kommer frem i audit.
Endelig kan de hyppige audit bruges til at afsløre trends på tværs af det kliniske personale, hvor der er behov for en indsats, der ikke er personorienteret. F.eks. fandt auditteamet, at der ikke var gennemført en egentlig vurdering af selvmordsrisiko i 9 pct. af visitationerne bredt fordelt på klinikerne. Derfor blev kravene til vurdering af selvmordsrisiko strammet, og efterfølgende er fejlprocenten faldet til 2 pct. Auditteamet var uenige i vurderingen af CGI og belastningsgrad i henholdsvis 19 pct. og 22 pct. af notaterne. På den baggrund blev den månedlige samrating indført, og siden da er uenigheden gået ned til henholdsvis 6 pct. og 17 pct.
Smidigt og konkret ledelsesredskab
Audit behøver ikke at blive skyllet ud med badevandet, men de bør skræddersyes til den enkelte klinik og indeholde de tre niveauer, der kan fastholde klinikerens opmærksomhed og engagement.
Frigørelsen fra akkreditering tillader netop denne kliniknære tilpasning af audit. Når en klinik udarbejder sit eget auditredskab og har modet til at anvende alle tre niveauer, har man samtidig et smidigt og konkret ledelsesredskab, som muliggør en fortløbende vurdering af de kliniske kompetencer i klinikken. Der er tale om reel databaseret kvalitetsledelse på et helt nyt niveau, hvor alle kigger i samme retning, og hvor feedback er velkommen, fordi det er feedback på faktiske vurderinger og beslutninger i det arbejde, der udføres.
Litteratur
1. Bowie P, Bradley NA, Rushmer R. Clinical audit and quality improvement – time for a rethink? J Eval Clin Pract 2012;Vol.18:42-8.
2. Holm-Petersen C, Wadmann S & Andersen NBV. Styringsreview på hospitalsområdet – Forslag til procedure- og regelforenkling. KORA (Det Nationale Institut for Kommuners og Regioners Analyse og Forskning); 2015.
3. Komuravelli A, Smith J. Audits and their impact on clinical Practice. Clinical Governance: An International Journal 2011; Vol. 16, No. 2, 111-18.
4. Taylor L & Jones S. Clinical governance in practice: closing the loop with integrated audit systems. Journal of Psychiatric and Mental Health Nursing 2006; Vol. 13, 228-33.
5. Hagerup A. Sygeplejersker visiterer psykisk syge. Sygeplejersken;2014(14):12.
6. Kjeldesen SB. Her visiterer sygeplejersker med succes. Sygeplejersken 2015;(8):28-31.
7. Present State Examination. Region Hovedstadens Psykiatri. 5. udgave, 3. oplag. 2010.
Lohmann-Olsen A. Hundrup E. Audit is a key management tool. Sygeplejersken 2016;(2):58-62.
With the discontinuation of formal accreditation systems in the Danish hospital network, the time is now ripe to rethink quality improvements. Until recently, quality work was subject to accreditation requirements, which were too numerous and too far removed from the clinical rationale. In the vacuum in which the national quality work finds itself, there are now opportunities for running local initiatives tailored to the individual ward or department.
The Capital Region of Denmark’s centralised psychiatric referral and assessment service took the opportunity to devise a new form of audit for assessing the standards attained by individual clinicians. This offers brand new supervisory potentials, but also serves to identify underperformance in individual clinicians and across a whole department. The audit assesses quality at three levels:
1. Are data available (tick-in-the-box)?
2. How are data analysed and interpreted?
3. How are data used in drawing conclusions (quality of the clinical decision-making process)?
Keywords: Audit, decision-support, clinical decision-making process, quality improvement, management.
