Fag & Forskning
Trætte ældre patienter spiser for lidt
Ernæring. Ældres indtag af føde tidligt efter udskrivelse har langtidskonsekvenser for deres rehabilitering og helbred. Sundhedsprofessionelle, som er i kontakt med ældre, har et ansvar for at sikre, at de får tilstrækkeligt at spise.
Fag & Forskning 2020 nr. 3, s. 36-45
Af:
Jette Lindegaard Pedersen, sygeplejerske, ph.d.,
Else Marie Damsgaard, professor, ph.d.,
Preben Ulrich Pedersen, professor, sygeplejerske, ph.d.



Peer Reviewed præsenterer ny forskning i sygepleje. Artiklen har været igennem dobbelt anonym bedømmelse, dvs. peer review, og har været offentliggjort på engelsk i Health, 2020; 12:253-269. doi: 10.4236/health.2020.123021
Patientrapporteret træthed er forbundet med nedsat energiindtag og genindlæggelse på hospital
Baggrund
Sygdomsrelateret underernæring medfører nedsat appetit og fødeindtagelse og har negativ indflydelse på rekonvalescens efter sygdom og hospitalsindlæggelse.
Formål
At undersøge patientrapporterede faktorer, der fremmer eller hæmmer fødeindtagelse hos ældre efter udskrivelse fra hospital.
Metode
Der blev foretaget en sekundær analyse af to interventionsgrupper fra et randomiseret studie. 111 ældre fik ernæringsopfølgning 1, 2 og 4 uger efter udskrivelse fra hospital. Selvrapporteret fødeindtagelse 2 uger efter udskrivelse blev klassificeret som tilstrækkeligt (AQ (adequate)) eller utilstrækkeligt (IAQ (inadequate)) energiindtag. Data vedrørende hæmmende og fremmende faktorer blev sammenlignet mellem de to grupper (AQ- og IAQ-grupper). Desuden blev ændringer i relation til kropsvægt og ADL-funktion mellem udskrivelse og 8 uger efter, samt genindlæggelse og mortalitet 30 og 90 dage efter udskrivelse, analyseret.
Resultat
Flere IAQ-deltagere rapporterede træthed og spisning af alle måltider alene. Der sås vægttab i begge grupper, men flere IAQ-deltagere oplevede vægttab sammenlignet med AQ-deltagere. Flere IAQ-deltagere blev genindlagt på hospital 30 dage efter udskrivelse.
Konklusion. “Træthed” og “at spise alle måltider alene” har negativ indflydelse på indtagelse af føde, hvilket fører til utilsigtet vægttab og genindlæggelse på hospital
 Sygdomsrelateret underernæring medfører nedsat appetit og fødeindtagelse, hvilket har negative konsekvenser for ældres rekonvalescens efter akut sygdom og udskrivelse fra hospital. Dårlig ernæringstilstand ved indlæggelse forværres ofte yderligere under hospitalsophold (1). Genoprettelse af god ernæringstilstand kræver lang tids ernæringsintervention, og med kortere indlæggelsestider på hospital er mange ældre stadig underernærede eller i risiko for underernæring efter udskrivelse fra hospital (2,3).
Sygdomsrelateret underernæring medfører nedsat appetit og fødeindtagelse, hvilket har negative konsekvenser for ældres rekonvalescens efter akut sygdom og udskrivelse fra hospital. Dårlig ernæringstilstand ved indlæggelse forværres ofte yderligere under hospitalsophold (1). Genoprettelse af god ernæringstilstand kræver lang tids ernæringsintervention, og med kortere indlæggelsestider på hospital er mange ældre stadig underernærede eller i risiko for underernæring efter udskrivelse fra hospital (2,3).
Appetit og fødeindtagelse ændres med alderen
Fysiologiske ændringer relateret til aldring påvirker appetit og fødeindtagelse. Tømning af mavesækken forsinkes, hvilket medfører mindre sult og øget mæthed (4). Appetitten reduceres (5), ligesom lugte- og smagssansen forringes. Tand- og tyggeproblemer påvirker kvaliteten af madvalg og medfører, at visse fødevarer undgås, fordi de volder gener (6). Barrierer, der fører til nedsat fødeindtagelse, er multifacetterede og indbefatter ud over madens kvalitet også sociale og miljørelaterede faktorer såsom at spise alene samt individuelle faktorer såsom træthed, tristhed, sygdommens påvirkning og mave-tarm-problemer (7,8).
Ældre indtager færre og mindre måltider og væske sammenlignet med yngre personer (6). Akut og kronisk sygdom forværrer ernæringstilstanden yderligere med forøget metabolisk aktivitet, som yderligere nedsætter appetit og fødeindtagelse (9). Til forskel fra yngre personer genvinder ældre ikke spontant deres appetit og hidtidige fødeindtagelse efter sygdom (10).
Meget lidt forskning fokuserer på barrierer i forhold til fødeindtagelse fra patientens perspektiv. For at forstå de ernæringsmæssige hindringer ældre står over for efter sygdom og udskrivelse fra hospital, ønskede vi at identificere hæmmende og fremmende faktorer for fødeindtagelse fra patientens perspektiv og undersøge konsekvenserne af disse.
Formålet med dette studie var at undersøge effekten af patientrapporterede faktorer, der hæmmer eller fremmer fødeindtagelse. Desuden ønskede vi at sammenligne effekten af tilstrækkeligt eller utilstrækkeligt energiindtag 2 uger efter udskrivelse målt på kropsvægt, dagligdagsaktiviteter (ADL-funktion), genindlæggelse og mortalitet.
 Data i dette studie inkluderer deltagere fra to interventionsgrupper fra et tidligere randomiseret studie af ernæringsopfølgning efter udskrivelse.
Data i dette studie inkluderer deltagere fra to interventionsgrupper fra et tidligere randomiseret studie af ernæringsopfølgning efter udskrivelse.
Kontekst og population
Patienter blev rekrutteret ved udskrivelse fra Geriatrisk Afdeling, Aarhus Universitetshospital, i perioden maj 2011 til oktober 2013. Inklusionskriterierne var: 1) underernæring eller risiko for underernæring, 2) 75 år eller ældre og 3) boede alene i egen bolig. Beboere på plejehjem og patienter med terminale sygdomme eller nedsat kognitiv funktion blev ekskluderet.
Mini Nutritional Assessment (MNA) blev anvendt til at identificere underernærede patienter (MNA < 17) og patienter i risiko for underernæring (17 < MNA < 24) (11,12).
Ved udskrivelse fik deltagerne en individuel kostplan, som skulle dække det daglige energibehov i henhold til de nordiske ernæringsanbefalinger for personer på 75 år og ældre (13). Den individuelle kostplan indbefattede tre daglige måltider, tre mellemmåltider og supplementer samt en vejledning til implementering af planen i overensstemmelse med deltagerens individuelle præferencer.
Den kliniske diætist anvendte forskellige strategier for at opmuntre deltagerne til at ændre ugunstige spise- og måltidsvaner til en sundere ernæringsmæssig adfærd. Patientens hjemmehjælper var inviteret til at deltage i ernæringsvejledningen.
Randomiseringen og interventionen er beskrevet andetsteds (14).
Patientrapporterede data
Ved hver kontakt rapporterede deltagerne til diætisten, om de havde fulgt kostplanen fuldstændigt, delvist eller slet ikke. At følge kostplanen blev defineret som at spise alle måltider i kostplanen. Dette blev registreret som tilstrækkeligt energiindtag. At følge kostplanen delvist og ikke følge kostplanen blev registreret som utilstrækkeligt energiindtag. Deltagerne blev grupperet efter tilstrækkeligt (AQ (adequate)) eller utilstrækkeligt (IAQ (inadequate)) energiindtag uge 2 efter udskrivelse fra hospital.
Ved hver kontakt interviewede den kliniske diætist patienten og udførte observationer. Observationerne blev guidet af et spørgeskema med henblik på at identificere adfærd og forhold, der kunne hæmme eller reducere indtagelse af føde og væske, samt helbredsfremmende adfærd og forhold, der kunne forbedre indtagelsen af føde og væske.
Spørgeskemaet omfattede følgende punkter: 1) Status for den ernæringsmæssige situation siden udskrivelse/tidligere ernæringsvejledning herunder deltagernes angivelse af ernæringsindtagelse. Er indtagelsen i overensstemmelse med kostplanen? Er indtagelsen større eller mindre, eller bruger deltageren måltidserstatninger? 2)
Identificering af hæmmende elementer og forhold, der bidrager til reduceret indtagelse af føde og væske. 3) Støtte til helbredsfremmende adfærd og opmuntring af deltageren til at overvinde forhindringer for fødeindtagelse. 4) I samarbejde med deltageren justering af ernæringsplanen (f.eks. hvad skal der indtages af føde og væske? hvordan? og hvornår?). 5) Opmuntring, støtte og stimulering af deltageren og hjemmehjælperen til at følge kostplanen.
Spørgeskemaet specificerede tilstedeværelse af mave-tarm-problemer, spisning af alle måltider alene, tristhed og træthed. Desuden kunne deltagerne beskrive yderligere faktorer, der fremmer eller hæmmer fødeindtagelse.
Målinger
Baseline-data blev indsamlet fra elektroniske patientjournaler ved udskrivelse fra hospitalet.
Patientrapporterede data vedrørende kostindtag (AQ- eller IAQ-energiindtag) samt hæmmende og fremmende faktorer for fødeindtagelse blev indsamlet af den kliniske diætist ved hver kontakt.
Kropsvægt, ADL-funktion (modificeret Barthel-100-indeks (MBI)), håndgrebsstyrke, geriatrisk depressionsscore (GDS) og Avlunds mobilitet-trætheds-skala blev målt i deltagernes hjem af en forskningsassistent dagen efter udskrivelse og igen 8 uger senere.
Kropsvægt blev målt ved anvendelse af samme vægt til alle målinger. Vægtændringer på 0,5 kilo eller mere blev registreret som vægtstigning eller vægttab. MBI er et 10-punkts-instrument, der angiver en score for basale daglige aktiviteter (spisning, badning, personlig pleje, påklædning, tarmkontrol, blærekontrol, toiletbesøg, flytning fra én position til en anden, gang og gang på trapper). Scoren ligger i intervallet fra 0 til 100, idet en højere score angiver større uafhængighed (15).
Håndgrebsstyrke måler styrken i armmusklerne og blev bestemt ved anvendelse af Jamar-håndtryksdynamometri i siddende stilling og med den dominerende hånd og albuen bøjet i en vinkel på 90 grader. Den højeste af tre målinger registreres (16).
GDS er et 15-punkts-instrument, der kan hjælpe med at identificere depressionssymptomer i den ældre population (17). Scorerne ligger i intervallet fra 0 til 15, hvor 0 point indikerer ingen depression, og 15 indikerer svær depression. En dansk version er valideret, og testen konkluderede, at GDS udført som interview er egnet til påvisning af depression blandt hjemmeboende, kognitivt velfungerende ældre (70 år eller derover) (18).
Avlunds mobilitet-trætheds-skala er en 6-punkts funktionsevneskala, der måler træthed i forbindelse med mobilitet (flytning fra én position til en anden, indendørs gang, ophold udendørs, udendørs gang i godt vejr, udendørs gang i dårligt vejr og gang op ad trapper) (19). Punkter, der klares uden træthed, tæller som 2 point, punkter, der klares med træthed, tæller som 1 point, og punkter, som den ældre ikke kan klare, tæller som 0 point. Den maksimale score på 12 point indikerer ingen træthed, hvorimod 0 point indikerer uovervindelig træthed.
Data vedrørende genindlæggelse på hospital og mortalitet 30 og 90 dage efter udskrivelse blev indsamlet fra de elektroniske patientjournaler.
De to grupper (AQ- og IAQ-energiindtag ved uge 2) blev sammenlignet med hensyn til patientrapporterede data, ændringer i målinger mellem udskrivelse og 8 uger efter (kropsvægt, Barthel-100, håndgrebsstyrke, GDS og Avlunds mobilitet-træthed) og genindlæggelses på hospital og mortalitet 30 og 90 dage efter udskrivelse.
Statistik
Kontinuerte variabler er præsenteret som gennemsnit med standardafvigelser (SD (standard deviations)) for normalfordelte variabler og median med interkvartilintervaller (IQR (inter-quartile ranges)) for ikke-normalfordelte variabler.
Dikotome variabler er præsenteret med antal og procent.
Variablen Barthel-100 var ikke normalfordelt og blev derfor analyseret ved anvendelse af Mann-Whitney-U-testen.
Alle andre kontinuerte variabler blev analyseret ved anvendelse af Students t-test. Dikotome variabler blev analyseret ved anvendelse af Pearsons Chi2-test eller Fishers eksakt-test.
Hæmmende faktorer for fødeindtagelse uge 1 og 2 blev indsat i en logistisk regressionsmodel til estimering af risikoen for reduceret energiindtag uge 2 og 4 efter udskrivelse. Odds ratio (OR) er præsenteret med 95 pct. konfidensintervaller (CI). Modellen blev efterfølgende kontrolleret for proportionalitet ved hjælp af log-log-plot.
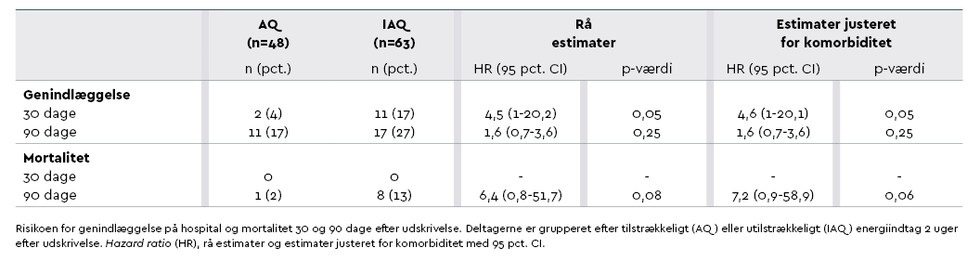
Risikoen for genindlæggelse på hospital og mortalitet 30 og 90 dage efter udskrivelse blev analyseret ved anvendelse af Cox’ proportional regressionsmodel til estimering af hazard ratio (HR) med 95 pct. CI. OR- og HR-estimaterne blev efterfølgende justeret for komorbiditet. Genindlæggelser og mortalitet er desuden præsenteret som antal og procenter.
Alle statistiske analyser blev udført ved anvendelse af Stata 15 med et signifikansniveau på 0,05 eller mindre.
Etik
Informeret skriftligt samtykke blev indhentet fra deltagerne før hospitalsudskrivelse. Studiet er godkendt af Datatilsynet, journalnr. 2014-41-3221 og den Videnskabsetiske Komité for Region Midtjylland, journalnr. M-20100201. Studieregistrering: Clinical.Trials.gov, NCT01345032.
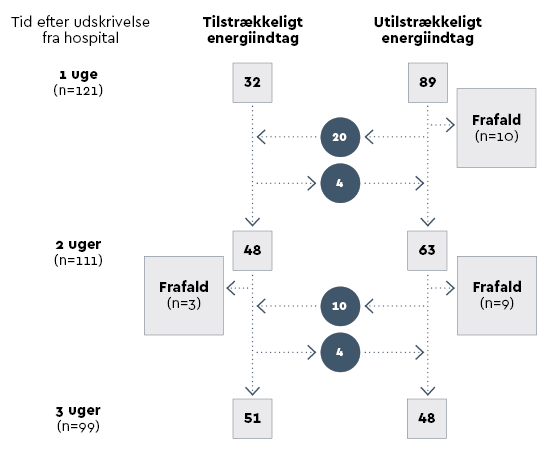
 Ved udskrivelse fra hospital inkluderede studiet 141 deltagere. En uge efter blev der indsamlet data for 121 deltagere, efter 2 uger for 111 deltagere, og 4 uger efter udskrivelse blev der indsamlet data for 99 deltagere. Blandt de 141 deltagere, der var inkluderet ved udskrivelse fra hospital, gennemførte 42 (30 pct.) ikke det fulde program med tre sessioner med ernæringsvejledning. Årsagerne til manglende gennemførelse af det fulde interventionsprogram var dødsfald, genindlæggelse, flytning til plejehjem, træthed, smerter eller et ønske om at stoppe interventionen.
Ved udskrivelse fra hospital inkluderede studiet 141 deltagere. En uge efter blev der indsamlet data for 121 deltagere, efter 2 uger for 111 deltagere, og 4 uger efter udskrivelse blev der indsamlet data for 99 deltagere. Blandt de 141 deltagere, der var inkluderet ved udskrivelse fra hospital, gennemførte 42 (30 pct.) ikke det fulde program med tre sessioner med ernæringsvejledning. Årsagerne til manglende gennemførelse af det fulde interventionsprogram var dødsfald, genindlæggelse, flytning til plejehjem, træthed, smerter eller et ønske om at stoppe interventionen.
Alle hjemmehjælpere blev inviteret til at deltage i ernæringsvejledningen. 31 (26 pct.) deltog 1 uge efter udskrivelse, 13 (12 pct.) 2 uger efter og 6 (6 pct.) 4 uger efter udskrivelse.
Den første uge efter udskrivelse opnåede 32 deltagere (26 pct.) tilstrækkeligt energiindtag, den anden uge opnåede 48 (42 pct.) tilstrækkeligt energiindtag, og den fjerde uge opnåede 51 deltagere (52 pct.) tilstrækkeligt energiindtag.
25 deltagere (21 pct.) rapporterede tilstrækkeligt energiindtag gennem hele perioden, 41 (34 pct.) havde utilstrækkeligt indtag i hele perioden, 22 (18 pct.) droppede ud af studiet, og 33 (27 pct.) skiftede mellem tilstrækkeligt og utilstrækkeligt energiindtag i løbet af interventionsperioden. Figur 1 side 40 viser et flowdiagram over deltagernes tilstrækkelige eller utilstrækkelige energiindtag.
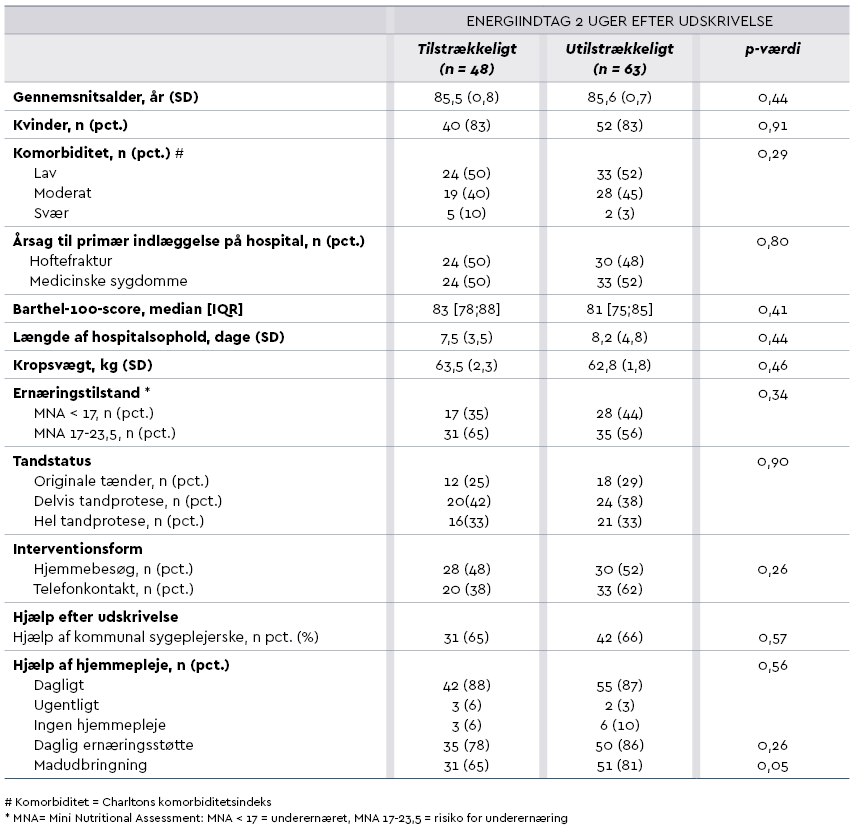
Tabel 1 viser baseline-karakteristika ved udskrivelse fra hospital. Deltagerne er grupperet efter tilstrækkeligt (AQ) eller utilstrækkeligt (IAQ) energiindtag 2 uger efter udskrivelse.
Patientrapporterede resultater
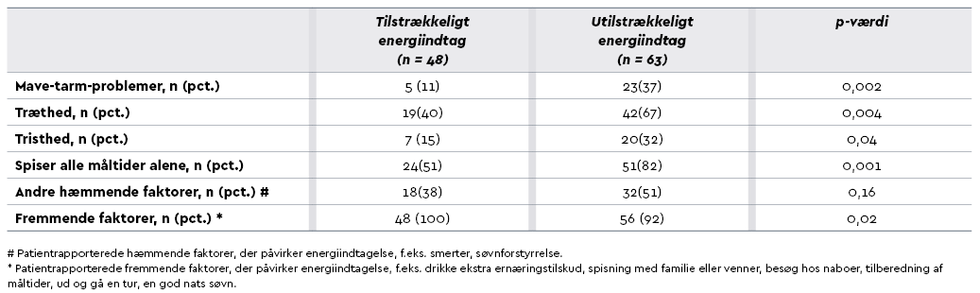
Deltagere, som ikke fik dækket deres energibehov 2 uger efter udskrivelse (IAQ-gruppen), rapporterede hyppigere mave-tarm-problemer, træthed, tristhed og spisning af alle måltider alene end gruppen, der fik dækket deres energibehov (AQ-gruppen), se Tabel 2.
Forekomsten af patientrapporteret træthed uge 1 og 2 efter udskrivelse var forbundet med nedsat fødeindtagelse uge 2 og 4 (OR = 2,4, 95 pct. CI: 1,1-5,4, p = 0,03). Spisning af alle måltider alene uge 1 og 2 var også forbundet med nedsat fødeindtagelse uge 2 og 4 (OR = 3,0, 95 pct. CI: 1,4-6,5, p = 0,006). Mave-tarm-problemer og tristhed uge 1 og 2 påvirkede fødeindtagelsen uge 2 og 4 (henholdsvis OR = 3,1, 95 pct. CI: 0,9-11,6, p = 0,08 og OR = 2,7, 95 pct. CI: 0,8-8,5, p = 0,09), men ikke i signifikant grad. Der blev ikke påvist nogen forskel mellem rå estimater og estimater justeret for komorbiditet.
Kropsvægt og ADL-funktion
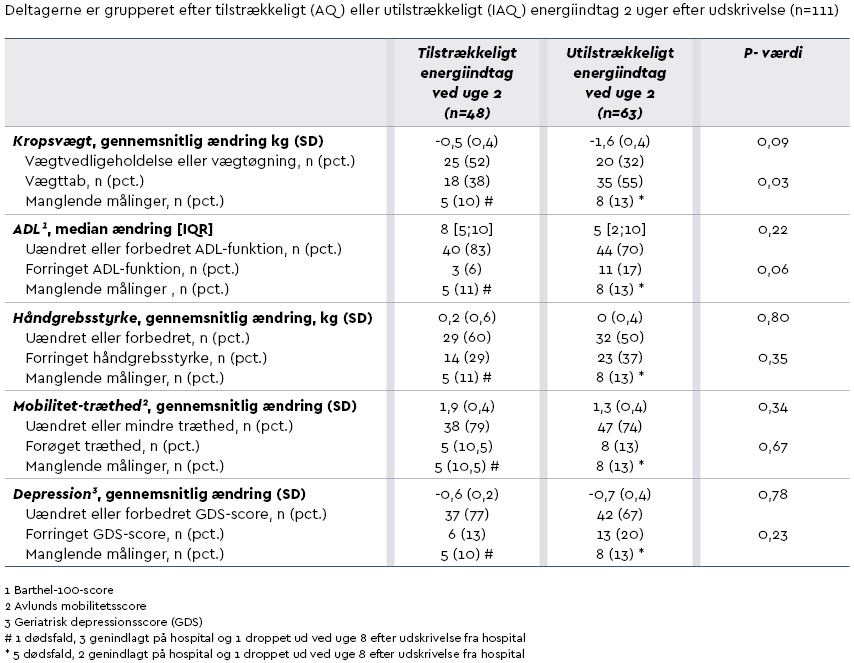
Begge grupper mistede gennemsnitlig kropsvægt mellem udskrivelse og 8 uger efter (AQ = gennemsnit -0,5 kg, IAQ = gennemsnit -1,6 kg, p = 0,09). Flere patienter i IAQ-gruppen mistede kropsvægt (55 pct. end i AQ-gruppen (38 pct.) (p = 0,03).
Median ADL blev forbedret i begge grupper. I AQ-gruppen steg Barthel-100-scoren med 8 point, og i IAQ-gruppen steg den med 5 point, men der blev ikke påvist nogen signifikant forskel mellem grupperne (p = 0,22). ADL blev forringet hos 3 (6 pct.) AQ-patienter og 11 (17 pct.) IAQ-patienter (p = 0,06), se Tabel 3 side 42.
Genindlæggelser på hospital
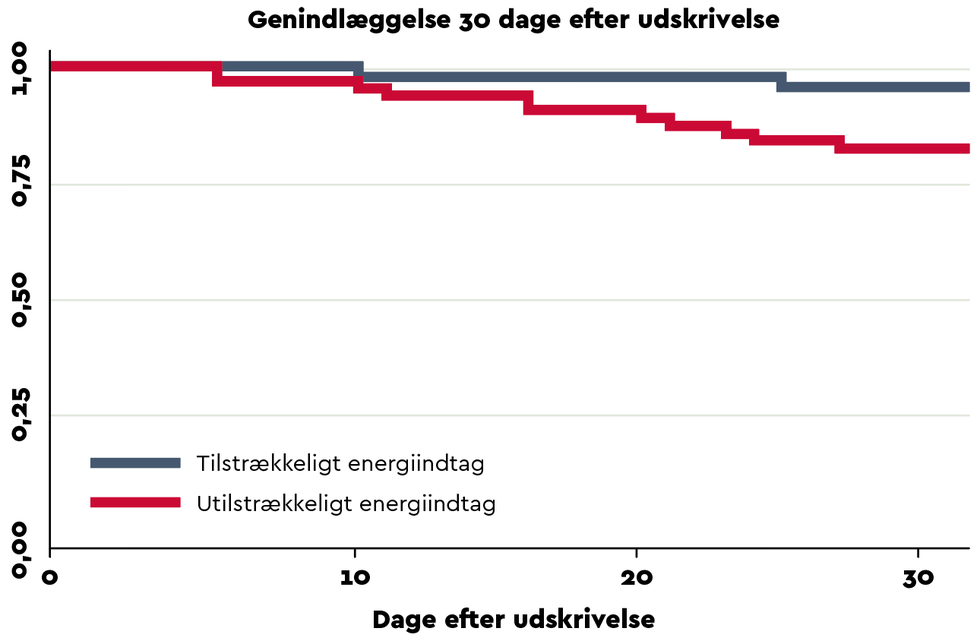
IAQ-gruppen havde en højere risiko for genindlæggelse på hospital end AQ-gruppen inden for 30 dage efter udskrivelse (HR = 4,5; 95 pct. CI: 1,01-20,68, p = 0,05), se Figur 2 side 43, men ikke 90 dage efter udskrivelse (HR = 1,6, 95 pct. CI: 0,7-3,6, p = 0,25). Der blev ikke påvist nogen forskel mellem rå og justerede estimater, se Tabel 4 side 42.
Mortalitet
Ingen af de 111 deltagere, der var inkluderet uge 2 efter udskrivelse, døde inden for 30 dage efter udskrivelse. 90 dage efter udskrivelse var 9 deltagere døde, 1 i AQ-gruppen og 8 i IAQ-gruppen (p = 0,06), Tabel 4.
 Dette studie er en sekundær analyse, der inkluderer to interventionsgrupper fra et randomiseret klinisk studie. Det foreliggende studie identificerer patientrapporterede faktorer, der har indflydelse på appetit og fødeindtagelse tidligt efter udskrivelse fra hospital.
Dette studie er en sekundær analyse, der inkluderer to interventionsgrupper fra et randomiseret klinisk studie. Det foreliggende studie identificerer patientrapporterede faktorer, der har indflydelse på appetit og fødeindtagelse tidligt efter udskrivelse fra hospital.
Tilstedeværelsen af “træthed” og “spisning af alle måltider alene” førte til manglende dækning af individuelle energibehov. Vægttab blev observeret hos flere deltagere, der ikke fik dækket deres energibehov 2 uger efter udskrivelse.
Det oprindelige randomiserede studie viste, at ernæringsmæssig opfølgning, der gennemføres som hjemmebesøg, forhindrer forringelse af ADL-funktion og genindlæggelse på hospital (20,21). Denne sekundære analyse viser en tendens mod flere deltagere med forringede ADL-funktioner, når energibehovene ikke dækkes 2 uger efter udskrivelse. Deltagere med utilstrækkeligt energiindtag blev hyppigere genindlagt på hospital 30 dage efter udskrivelse.
Dermed ser det ud til, at ældres fødeindtagelse tidligt efter udskrivelse har langtidskonsekvenser for deres rehabilitering og helbred. Derfor er det vigtigt, at den ernæringsintervention, der påbegyndes under hospitalsopholdet, fortsætter umiddelbart efter udskrivelse og i de efterfølgende måneder.
 Caption
Tabel 2. Patientrapporterede faktorer, der påvirker energiindtagelse, grupperet efter tilstrækkeligt (AQ) eller utilstrækkeligt (IAQ) energiindtag 2 uger efter udskrivelse (n = 111)
Caption
Tabel 2. Patientrapporterede faktorer, der påvirker energiindtagelse, grupperet efter tilstrækkeligt (AQ) eller utilstrækkeligt (IAQ) energiindtag 2 uger efter udskrivelse (n = 111)

Utilsigtet vægttab hos ældre betyder tab af muskler
Flere deltagere med utilstrækkeligt energiindtag på et tidligt tidspunkt efter udskrivelse mistede kropsvægt sammenlignet med deltagere med tilstrækkeligt energiindtag.
Utilsigtet vægttab hos ældre betyder tab af muskler og ADL-funktion (22,23). Tab af ADL-funktion under sygdom og indlæggelse har langtidskonsekvenser såsom problemer med at genvinde funktioner og afhængighed af hjælp ved udførelse af ADL (24,25). Forebyggelse af nedsat funktionsevne og bevarelse af uafhængighed er derfor af stor klinisk betydning. Det foreliggende studie viser en tendens mod opretholdt ADL-funktion 2 måneder efter udskrivelse hos deltagere med tilstrækkeligt energiindtag.
Næsten halvdelen oplevede træthed
I løbet af den første måned efter udskrivelse rapporterede omkring halvdelen af deltagerne i dette studie, at de var trætte, udmattede og ikke at have kræfter til dagliglivets aktiviteter. På trods af at mobilitet-trætheds-scoren ikke påviste nogen forskel mellem grupperne, var patientrapporteret træthed hyppigere blandt deltagere med utilstrækkeligt energiindtag.
Patientrapporteret træthed i løbet af de første 2 uger efter udskrivelse var desuden forbundet med utilstrækkeligt energiindtag i perioden 2-4 uger efter udskrivelse.
Træthed kan føre til nedsat kostindtag og underernæring, det påvirker de daglige aktivitetsmønstre og fører til fysisk inaktivitet (26,27). Træthed kan også få negativ indflydelse, når den ældre skal tilpasse sig nye og ændrede livssituationer efter udskrivelse fra hospital (f.eks. sygdom og tab af funktioner).
Studier, der anvendte den kliniske fænotype skrøbelighed, der indbefatter en træthedsbestanddel, har fundet signifikante forbindelser mellem skrøbelighed, underernæring og reduceret fysisk aktivitet (28-30). Sundhedsprofessionelle skal være opmærksomme på, at træthed kan være et tidligt tegn på dårlig ernærings- og helbredstilstand blandt ældre underernærede som for nylig er udskrevet fra hospital. Observation eller et simpelt spørgsmål om oplevelse af træthed bør henlede de sundhedsprofessionelles opmærksomhed på ernæringsmæssige problemer. Tidlige interventioner kan muligvis forhindre en forværring af underernæring og helbredsproblemer. Personer, hvis appetit er dårlig, og som lider af træthed, beder ikke spontant om mad eller ernæringsstøtte. Sundhedsprofessionelle, som er i kontakt med ældre, skal påtage sig ansvaret for at påvise og håndtere problemet.
Selskab under måltider kan opmuntre ældre til at spise mere
Alle deltagere i dette studie var enlige, og flere end 2/3 spiste alle måltider alene, hvilket er forbundet med lavere energiindtagelse (31). Ældre, som lever alene, indtager færre daglige måltider, har nedsat kostindtag, har dårligere appetit og rapporterer i højere grad om føderelaterede problemer end personer, som lever sammen med en eller flere andre mennesker (32,33).
Ekstra ernæringstilskud fremmer fødeindtagelsen
I dette studie rapporterede næsten alle deltagere fremmende faktorer for fødeindtagelse såsom at spise eller drikke ekstra ernæringstilskud, at spise sammen med familien, besøg hos naboer, tilberede måltider, gå en tur udendørs eller at få en god nats søvn. Det er vigtigt, at sundhedsprofessionelle indsamler og bruger denne viden til at opmuntre personer til at gennemføre flere helbredsfremmende aktiviteter (36).
Hjemmehjælpere har stor betydning
Patientens vej gennem sundhedssystemet er baseret på et samarbejde mellem sundhedsprofessionelle fra hospital og kommune. Kontinuitet har især betydning for ældre, som er afhængige af hjælp og støtte. Forskelle mellem kommunens og hospitalets måde at organisere sig på og forskellige traditioner og kulturer kan komplicere og forhindre en glat og vellykket sektorovergang.
De fleste ældre i dette studie fik daglig hjælp fra hjemmeplejen, ernæringsstøtte og madudbringning. Deltagerens hjemmehjælper blev inviteret til at deltage i sessionerne med ernæringsvejledning sammen med den kliniske diætist med det formål efterfølgende at støtte og vejlede den ældre i hverdagens ernæringsspørgsmål. Uheldigvis var hjemmehjælpernes deltagelse i vejledningssessionerne meget ringe på trods af, at tidspunktet i forvejen var aftalt med deres nærmeste leder.
Vi ved meget lidt om den daglige ernæringsstøtte, der ydes af hjemmehjælperen. Der kan være flere årsager til hjemmehjælpernes manglende deltagelse, herunder organisatoriske problemer, arbejdsbyrde, rutiner, individuelle prioriteringer og holdninger samt manglende viden om konsekvenserne af sygdomsrelateret underernæring og betydningen af ernæringsstøtte til nyudskrevne ældre (37-40).
Højere risiko for genindlæggelse
Deltagere med ringe energiindtagelse havde højere risiko for genindlæggelse på hospital 30 dage efter udskrivelse, men ikke 90 dage efter udskrivelse. Én forklaring på dette kan være, at interventionen stoppede 4 uger efter udskrivelse. Vejledningssessionerne kan opmuntre nogle deltagere til at overvinde dårlig appetit og følge kostplanen for at dække deres ernæringsbehov, men dette kan have ændret sig efter afslutning af støtten fra diætisten. Hjemmehjælperen er tydeligvis ikke i stand til at fortsætte ernæringsstøtten.
Studiets begrænsninger
De selvrapporterede data om kostindtag samt hæmmende og fremmende faktorer for kostindtag er indsamlet af den samme diætist, som også har gennemført interventionen, hvilket kan anses som en begrænsning for studiet.
Efter udskrivelse skulle kostplanen være enkel for deltagerne at følge, så kun energibehov og ikke proteinbehov var inkluderet i kostplanen. Dette er også en begrænsning ved studiet. På trods af disse begrænsninger gav deltagernes rapporter om hæmmende faktorer for fødeindtagelse os vigtig information om barrierer for fødeindtagelse efter sygdom og udskrivelse fra hospital.
En anden begrænsning er, at data kun omfatter selvrapporteret information om deltagernes overholdelse eller ikke-overholdelse af kostplanen. Under hospitalsopholdet blev patienternes individuelle daglige indtagelse af kalorier og protein registreret af sygeplejepersonalet, men dataindsamling om kostindtag i hjemmet er kompleks især for ældre. Derfor var det ikke muligt at gennemføre kostregistrering i dette studie. Deltagere, som rapporterede, at kostplanen blev fulgt, blev registreret som tilstrækkeligt energiindtag, hvorimod en delvis eller ikke-overholdelse af kostplanen blev registreret som utilstrækkeligt energiindtag. Det kan diskuteres, om denne klassifikation er korrekt.
Internationale ernæringsforskere anbefaler, at indlagte patienter, som er i ernæringsrisiko, får et dagligt ernæringsindtag på mindst 75 pct. af deres behov (41), og et nyere randomiseret studie bekræfter signifikante helbredsresultater hos medicinske patienter med en daglig indtagelse på 75 pct. eller mere (42).
Ekstern gyldighed
Studiepopulationen omfatter et bredt spekter af medicinske tilstande tilsvarende dem, der ses hos patienter indlagt på andre geriatriske afdelinger. Patienter med nedsat kognitiv funktion blev ikke inkluderet i dette studie, da kognitive færdigheder var essentielle for at gennemføre interventionen. Som følge heraf kan resultaterne ikke generaliseres direkte til hele den ældre befolkning. På den anden side er resultaterne gyldige for akut indlagte, underernærede ældre, som er kognitiv velfungerende og vant til at leve alene i egen bolig. Resultaterne er muligvis også gyldige for ældre, der lever med en partner.
 Tilstedeværelsen af de patientrapporterede faktorer “træthed” og “spisning af alle måltider alene” efter udskrivelse havde en negativ indflydelse på fødeindtagelsen i de efterfølgende uger. Dette medførte manglende dækning af individuelle energibehov, efterfulgt af utilsigtet vægttab og genindlæggelse på hospital 30 dage efter udskrivelse. Sundhedsprofessionelle skal være opmærksomme på træthed som et tidligt tegn på forringet ernærings- og helbredstilstand og iværksætte ernæringsinterventioner for at forhindre en forværring af ernærings- og helbredsproblemer.
Tilstedeværelsen af de patientrapporterede faktorer “træthed” og “spisning af alle måltider alene” efter udskrivelse havde en negativ indflydelse på fødeindtagelsen i de efterfølgende uger. Dette medførte manglende dækning af individuelle energibehov, efterfulgt af utilsigtet vægttab og genindlæggelse på hospital 30 dage efter udskrivelse. Sundhedsprofessionelle skal være opmærksomme på træthed som et tidligt tegn på forringet ernærings- og helbredstilstand og iværksætte ernæringsinterventioner for at forhindre en forværring af ernærings- og helbredsproblemer.
Relevans for klinisk praksis
Ældres vej gennem sundhedssystemet er baseret på et samarbejde mellem sundhedsprofessionelle fra hospital og primær sundhedstjeneste. Det er vigtigt, at den ernæringsintervention, der påbegyndes under hospitalsopholdet, fortsætter umiddelbart efter udskrivelse og i de efterfølgende måneder. Sundhedsprofessionelle skal være opmærksomme på ældre, som spiser alle måltider alene og/eller rapporterer om træthed. Observation eller et simpelt spørgsmål om oplevelse af træthed bør henlede de sundhedsprofessionelles opmærksomhed på ernæringsproblemer. Tidlige interventioner kan forebygge en forværring af underernæring og helbredsproblemer. Alt sundhedspersonale, der er i kontakt med ældre, skal påtage sig et ansvar for at opdage og håndtere problemet. Næsten alle ældre kan udpege individuelle faktorer, der fremmer deres appetit og fødeindtagelse. Sundhedsprofessionelle skal identificere disse faktorer og yde individuel støtte til den ældre.
- Holst M, Yifter-Lindgren E, Surowiak M, Nielsen K, Mowe M, Carlsson M, et al. Nutritional screening and risk factors in elderly hospitalized patients: association to clinical outcome? Scand J Caring Sci 2013 Dec;27(4):953-61.
- Kaiser MJ, Bauer JM, Ramsch C, Uter W, Guigoz Y, Cederholm T, et al. Frequency of malnutrition in older adults: a multinational perspective using the mini nutritional assessment. J Am Geriatr Soc 2010 Sep;58(9):1734-8.
- Charlton KE, Nichols C, Bowden S, Lambert K, Barone L, Mason M, et al. Older rehabilitation patients are at high risk of malnutrition: evidence from a large Australian database. J Nutr Health Aging 2010 Oct;14(8):622-8.
- Giezenaar C, Chapman I, Luscombe-Marsh N, Feinle-Bisset C, Horowitz M, Soenen S. Ageing Is Associated with Decreases in Appetite and Energy Intake--A Meta-Analysis in Healthy Adults. Nutrients 2016 Jan 7;8(1):10.3390/nu8010028.
- Carlsson P, Tidermark J, Ponzer S, Soderqvist A, Cederholm T. Food habits and appetite of elderly women at the time of a femoral neck fracture and after nutritional and anabolic support. J Hum Nutr Diet 2005 Apr;18(2):117-120.
- Wysokinski A, Sobow T, Kloszewska I, Kostka T. Mechanisms of the anorexia of aging-a review. Age (Dordr) 2015 Aug;37(4):9821-015-9821-x. Epub 2015 Aug 1.
- Nieuwenhuizen WF, Weenen H, Rigby P, Hetherington MM. Older adults and patients in need of nutritional support: Review of current treatment options and factors influencing nutritional intake. Clin Nutr 2010/;29(2):160-9.
- Callen BL, Wells TJ. Views of community-dwelling, old-old people on barriers and aids to nutritional health. J Nurs Scholarsh 2003;35(3):257-262.
- Stanga Z, Allison S, Vandewoude M, Schneider SM. Nutrition in the elderly. In: Sobotka L, editor. Basics in Clinical Nutrition: Publishing House Galén, Prague; 2011. p. 540-563.
- MacIntosh C, Morley JE, Chapman IM. The anorexia of aging. Nutrition 2000 Oct;16(10):983-995.
- Guigoz Y, Lauque S, Vellas BJ. Identifying the elderly at risk for malnutrition: The Mini Nutritional Assessment. Clin Geriatr Med 2002 11;18(4):737-757.
- Vellas B, Guigoz Y, Garry PJ, Nourhashemi F, Bennahum D, Lauque S, et al. The Mini Nutritional Assessment (MNA) and its use in grading the nutritional state of elderly patients. Nutrition 1999 Feb;15(2):116-122.
- Nordic Counsel of Ministers. Nordic Nutrition Recommendations 2012: Integrating nutrition and physical activity. 2014.
- Pedersen J, Pedersen P, Damsgaard E. Nutritional follow-up after discharge of malnourished geriatric patients - design of a randomized clinical study. Journal of Aging Research & Clinical Practice 2015;4(2):92-101. dx.doi.org/10.14283/jarcp.2015.55.
- Shah S, Vanclay F, Cooper B. Improving the sensitivity of the Barthel Index for stroke rehabilitation. J Clin Epidemiol 1989;42(8):703-9.
- Norman K, Stobaus N, Gonzalez MC, Schulzke JD, Pirlich M. Hand grip strength: outcome predictor and marker of nutritional status. Clin Nutr 2011 Apr;30(2):135-142.
- Sheikh JI YJ. Geriatric Depression Scale: recent evidence and development of a shorter version. In: Brink TL, editor. Clinical gerontology: a guide to assessment and intervention New York: Hawtorn Press; 1986. p. 165-173.
- Djernes JK, Kvist E, Olesen F, Munk-Jorgensen P, Gulmann NC. Validation of a Danish translation of Geriatric Depression Scale-15 as a screening tool for depression among frail elderly living at home. Ugeskr Laeger 2004 Mar 1;166(10):905-9.
- Avlund K, Kreiner S, Schultz-Larsen K. Functional ability scale for the elderly - a validation study. European Journal of Public Health 1996;6(1):35-42.
- Pedersen JL, Pedersen PU, Damsgaard EM. Early Nutritional Follow-Up after Discharge Prevents Deterioration of ADL Functions in Malnourished, Independent, Geriatric Patients Who Live Alone - A Randomized Clinical Trial. J Nutr Health Aging 2016;20(8):845-853.
- Pedersen J, Pedersen P, Damsgaard E. Nutritional follow-up after discharge prevents readmission to hospital - a randomized clinical trial. Journal of Nutrition, Health and Aging 2017;21(1):75-82-8. DOI 10.1007/s12603-016-0745-7.
- Wakabayashi H, Sakuma K. Rehabilitation nutrition for sarcopenia with disability: a combination of both rehabilitation and nutrition care management. J Cachexia Sarcopenia Muscle 2014 Dec;5(4):269-277.
- Sorbye LW, Schroll M, Finne Soveri H, Jonsson PV, Topinkova E, Ljunggren G, et al. Unintended weight loss in the elderly living at home: the aged in Home Care Project (AdHOC). J Nutr Health Aging 2008 Jan;12(1):10-16.
- Covinsky KE, Pierluissi E, Johnston CB. Hospitalization-associated disability: "She was probably able to ambulate, but I'm not sure". JAMA 2011 Oct 26;306(16):1782-1793.
- Boyd CM, Landefeld CS, Counsell SR, Palmer RM, Fortinsky RH, Kresevic D, et al. Recovery of activities of daily living in older adults after hospitalization for acute medical illness. J Am Geriatr Soc 2008 Dec;56(12):2171-9.
- Martin P, Bishop A, Poon L, Johnson MA. Influence of personality and health behaviors on fatigue in late and very late life. J Gerontol B Psychol Sci Soc Sci 2006 May;61(3):P161-6.
- Tennant KF, Takacs SE, Gau JT, Clark BC, Russ DW. A preliminary study of symptomatic fatigue in rural older adults. Aging Clin Exp Res 2012 Aug;24(4):324-330.
- Fried LP, Tangen CM, Walston J, Newman AB, Hirsch C, Gottdiener J, et al. Frailty in older adults: evidence for a phenotype. J Gerontol A Biol Sci Med Sci 2001 Mar;56(3):M146-56.
- Bartali B, Frongillo EA, Bandinelli S, Lauretani F, Semba RD, Fried LP, et al. Low nutrient intake is an essential component of frailty in older persons. J Gerontol A Biol Sci Med Sci 2006 Jun;61(6):589-593.
- Peterson MJ, Giuliani C, Morey MC, Pieper CF, Evenson KR, Mercer V, et al. Physical activity as a preventative factor for frailty: the health, aging, and body composition study. J Gerontol A Biol Sci Med Sci 2009 Jan;64(1):61-8.
- de Boer A, Ter Horst GJ, Lorist MM. Physiological and psychosocial age-related changes associated with reduced food intake in older persons. Ageing Res Rev 2013 Jan;12(1):316-328.
- Ramic E, Pranjic N, Batic-Mujanovic O, Karic E, Alibasic E, Alic A. The effect of loneliness on malnutrition in elderly population. Med Arh 2011;65(2):92-5.
- Ferry M, Sidobre B, Lambertin A, Barberger-Gateau P. The SOLINUT study: analysis of the interaction between nutrition and loneliness in persons aged over 70 years. J Nutr Health Aging 2005 Jul-Aug;9(4):261-8.
- Wham CA, Teh RO, Robinson M, Kerse NM. What is associated with nutrition risk in very old age? J Nutr Health Aging 2011 Apr;15(4):247-251.
- Dahlberg L, Andersson L, McKee KJ, Lennartsson C. Predictors of loneliness among older women and men in Sweden: A national longitudinal study. Aging Ment Health 2015;19(5):409-417.
- Pedersen PU, Kuosma K, Hundrup YA. Mealtime assistance and identification of eating difficulties prevent unintented weight loss in nursing home residents - A controlled trial. Journal of Nursing Education and Practice 2014;4(11):33-42.
- Mowe M, Bosaeus I, Rasmussen HH, Kondrup J, Unosson M, Rothenberg E, et al. Insufficient nutritional knowledge among health care workers? Clin Nutr 2008 Apr;27(2):196-202.
- Fletcher A, Carey E. Knowledge, attitudes and practices in the provision of nutritional care. Br J Nurs 2011 May 27-Jun 9;20(10):615-6, 618-20.
- Bauer S, Halfens RJ, Lohrmann C. Knowledge and Attitudes of Nursing Staff Towards Malnutrition Care in Nursing Homes: A Multicentre Cross-Sectional Study. J Nutr Health Aging 2015;19(7):734-740.
- Håkonsen SJ, Bjerrum M, Bygholm A, Kjelgaard HH, Pedersen PU. The Routines, Knowledge and Attitudes towards Nutrition and Documentation of Nursing Staff in Primary Healthcare: A Cross-Sectional Study. Journal of Community & Public Health Nursing 2018;4(3).
- Bounoure L, Gomes F, Stanga Z, Keller U, Meier R, Ballmer P, et al. Detection and treatment of medical inpatients with or at-risk of malnutrition: Suggested procedures based on validated guidelines. Nutrition 2016 Jul-Aug;32(7-8):790-8.
- Schuetz P, Fehr R, Baechli V, Geiser M, Deiss M, Gomes F, et al. Individualised nutritional support in medical inpatients at nutritional risk: a randomised clinical trial. Lancet 2019 Jun 8;393(10188):2312-2321.



