Fag & Forskning
Som du spørger, får du svar: Social ulighed i kommunikation om kræft
Bevidst kommunikation kan bidrage til at hjælpe de dårligst stillede borgere med at håndtere deres kræftsygdom.
Fag & Forskning 2021 nr. 2, s. 34-41
Af:
Annemarie Dencker, cand.mag. i pædagogik og antropologi,
Tine Tjørnhøj-Thomsen, mag.scient.,
Pia Vivian Pedersen , cand.scient. i sociologi



Fagligt Ajour præsenterer ny viden fra sygeplejersker eller andre sundhedsprofessionelle, der arbejder systematisk og metodisk med udvikling af sygeplejen eller genererer viden, der er anvendelig i sygeplejen. I artiklerne formidler de resultater og konklusioner fra deres udviklingsarbejde og giver kollegial inspiration til fornyelse af den kliniske sygepleje. Har du selv lyst til at skrive en Fagligt Ajour, så læs mere på dsr.dk/manuskriptvejledning.
Patienter med kort uddannelse, lav indkomst og flere samtidige sygdomme, og som bor alene, klarer sig dårligere i alle faser af et kræftforløb sammenlignet med bedrestillede medborgere. To forhold bidrager til at vedligeholde og reproducere denne sociale ulighed i kræftbehandlingen: Patientens forberedelse og sundhedspersonalets kommunikation på patientens præmisser.
Sygeplejersker kan bidrage til at bryde denne sociale ulighed ved at undersøge patienters bevæggrunde samt egne forestillinger om patienters behov. Sygeplejersken kan bl.a. anvende en række specifikke spørgsmål til formålet.
Denne konklusion på en undersøgelse blev opnået gennem observation af 104 konsultationer og interview med hhv. 15 sygeplejersker og 15 læger fordelt på tre kræftafdelinger. Formålet var, inspireret af begrebet "kulturel sundhedskapital", at undersøge, hvordan kommunikationen mellem sundhedspersonale, patient og pårørende påvirker social ulighed i kræft.
Det er velkendt, at patienter med kort uddannelse og lav indkomst, flere samtidige sygdomme, og som bor alene, klarer sig dårligere i alle faser af et kræftforløb end deres bedrestillede medborgere. De dårligst stillede får således oftere kræft, bliver diagnosticeret senere, klarer behandlingen dårligere og dør tidligere af deres kræftsygdom (1). Mens dette mønster er veldokumenteret gennem de sidste 10-15 år, ved man mindre om, hvilke mekanismer der er på spil i kommunikationen mellem sundhedspersonale, patienter og pårørende, som kan være med til at opretholde og reproducere den sociale ulighed.
I denne artikel stiller vi derfor skarpt på de mekanismer i kommunikationen mellem sundhedspersonale, patienter og pårørende, som kan være medvirkende til, at social ulighed vedligeholdes i dagligdagens kliniske møder. Spørgsmålet er, hvordan sygeplejersker kan opdage og gribe ind over for de mekanismer, der er på spil?
Fokus på to forhold
Tidligere undersøgelser af social ulighed i kommunikation mellem patient og sundhedspersonale har fokuseret på to forhold.
Det ene forhold fokuserer primært på patientens evne til at tilegne sig, forstå og handle på viden om sundhed, ofte betegnet som patientens "sundhedskompetence" (2). Her peger undersøgelser på, at der er en sammenhæng mellem sociale faktorer såsom uddannelse, sambostatus, etnicitet og patienters evne til at fortolke og formidle symptomer, herunder deres evne til at kommunikere med sundhedspersonale og forstå budskaber om sundhed og sygdom (3).
Det andet forhold fokuserer hovedsagelig på sundhedspersonalets kulturelle kompetencer forstået som deres evne til at kommunikere med patienter uanset sociokulturel baggrund (4). Flere studier har vist, at sundhedspersonale er tilbøjelige til at agere på egne forestillinger om patienters ressourcer, når de skal afgøre, hvorvidt patienter vil have gavn af opfølgende behandling og rehabilitering (5).
Vores undersogelse og analyse er teoretisk inspireret af den amerikanske sundhedssociolog Janet Shims begreb ”Cultural Health Capital”, på dansk ”kulturel sundhedskapital”. Kulturel sundhedskapital skal ifolge Shim forstås som det repertoire af kulturelle fardigheder, som bade patienter og sundhedspersonale udtrykker verbalt og nonverbalt i form af holdninger, adfærd og måder at interagere på i konsultationen. Det er centralt, at nogle måder at kommunikere pa resulterer i mere optimale kliniske interaktioner end andre. Det kan f.eks. dreje sig om at være proaktiv med hensyn til at opsøge viden, at have viden om sygdom og behandling, at kunne bruge medicinske begreber og at kunne gennemskue, hvilken viden der er relevant at fremlægge hvornår (6).
Kommunikation og social ulighed
Mens ovennævnte tilgange primært fokuserer på enten patientens eller sundhedspersonalets kompetencer og praksis, har vi med udgangspunkt i Shims teori, se Boks 1, om kulturel sundhedskapital (6) valgt at undersøge: Hvordan kommunikationen mellem sundhedspersonale, patient og pårørende påvirker fastholdelsen og reproduktionen af social ulighed?
Vi har særligt fokuseret på udveksling af informationer, idet det er vist, at jo mere sundhedspersonalet ved om patienterne, jo mere præcist kan de handle på patientens situation (7). Samtidigt reduceres patienters angst og stress, jo mere de er involveret i deres behandling og forstår deres forløb (8).
Et kvalitativt studie
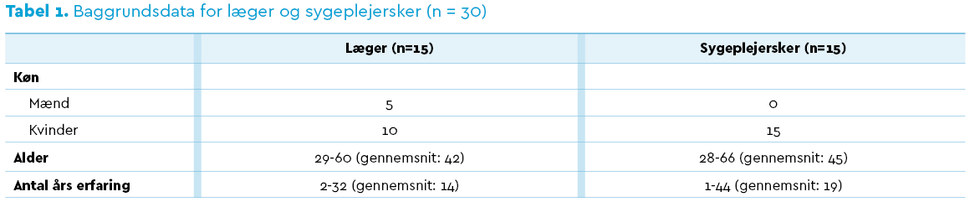
Førsteforfatter (AMD) gennemførte i perioden fra den 1. maj til den 31. oktober 2019 et kvalitativt studie bestående af observationer af 104 konsultationer og 30 interview (15 interview med sygeplejersker og 15 interview med læger) fordelt på tre kræftafdelinger for henholdsvis lungekræft (N=39 konsultationer), urologisk kræft (N=36 konsultationer) og modermærkekræft (N=38 konsultationer). AMD interviewede fem læger og fem sygeplejersker på hver afdeling.
Vi rekrutterede læger og sygeplejersker gennem ledelserne på de tre kræftafdelinger og tilstræbte en ligelig fordeling med hensyn til køn, alder og medicinsk specialisering. Læger og sygeplejersker blev mundtligt og skriftligt informeret om vores projekt og gav deres skriftlige samtykke til at blive observeret og interviewet, se Tabel 1.
Alle patienter og pårørende gav desuden skriftlig tilladelse til, at AMD måtte deltage i deres konsultation. Patienter og pårørende udfyldte i den forbindelse et spørgeskema, hvor de angav deres køn, alder, uddannelsesniveau, antal af børn og børnenes alder samt deres samlivsstatus, se Tabel 2.
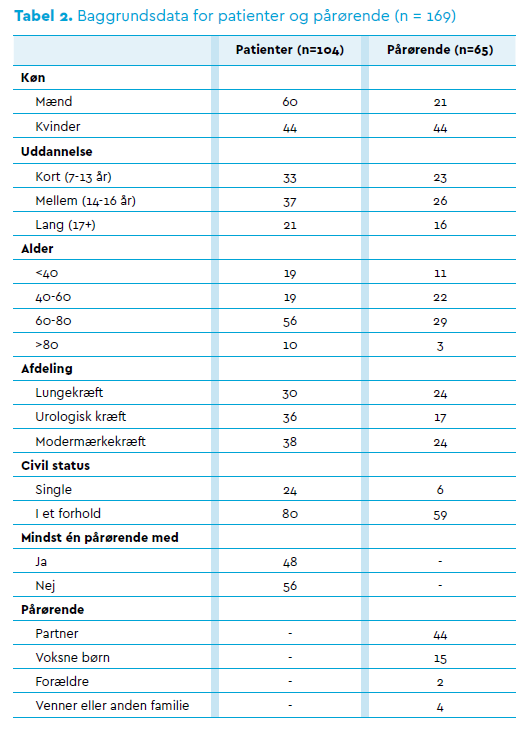
AMD interviewede ikke patienterne og de pårørende, men deres dialoger med sundhedspersonalet indgik i observationerne. Der var pårørende til stede i 48 ud af de 104 konsultationer.
I interviewene undersøgte AMD sundhedspersonalets beslutninger og overvejelser i relation til konkrete situationer i deres daglige arbejde. Hun stillede f.eks. spørgsmål som "Hvilke overvejelser gjorde du dig, da du informerede patienten om x og y?", og "Hvilke tanker gør du dig om, hvad patienten havde forstået om sin sygdom og sin behandling?"
Ved at kombinere observationer og interview indfangede vi således både interaktive (processer og aktiviteter) og fortolkningsmæssige (perspektiver og betydninger) aspekter af, hvilke mekanismer der var på spil i mødet mellem sundhedspersonalet, patienter og pårørende (9). Feltnoter og interview blev grundigt gennemlæst, og vi foretog en tværgående kodning, som resulterede i en række overordnede temaer (10).
To forhold har betydning
Vores analyse viste, at følgende forhold har betydning for, hvordan informationsudvekslingen mellem sundhedspersonale, patienter og pårørende foregår:
1. Patientens forberedelse, herunder den pårørendes tilstedeværelse
2. Sundhedspersonalets kommunikation på patientens præmisser.
Patientens forberedelse satte rammen
Vi præsenterer her tre forskellige eksempler på informationsudveksling i konsultationer om kræft, som afspejler generelle tendenser i vores empiriske materiale. Hvert eksempel skal ses som et resultat af det samspil, som opstod i relationen mellem patienter, pårørende og sundhedspersonale, jævnfør Shims relationelle tilgang (6). I dette samspil fandt vi, at patientens forberedelse var med til at sætte rammen for interaktionen og kommunikationen i konsultationen, og at sundhedspersonalet i kraft af deres feedback til patienter og pårørende bidrog til, at informationsudvekslingen udspillede sig mere eller mindre styret af patienten og den pårørende.
Selvom det primært er lægen, som har dialogen med patienter og pårørende i nedenstående eksempler, er eksemplerne fortsat repræsentative for de problemstillinger, som både læger og sygeplejersker gav udtryk for i interviewene. Både læger og sygeplejersker beskrev således, at det var langt sværere at komme i dialog med de mere tavse patienter end med de patienter, som selv bidrog aktivt, og som havde en pårørende med til at supplere dem.
Den patientstyrede konsultation
I det første eksempel havde patienten forberedt sig detaljeret. Patienten havde en A4-blok foran sig med skemaer, notater og spørgsmål, som han selv havde sat op, se Illustration A. Blokken var fremme fra starten af konsultationen, og patienten indledte selv samtalen med lægen og gik slavisk frem efter sin liste med spørgsmål. Han stillede løbende uddybende spørgsmål og skrev stikord til lægens svar undervejs, som blev skrevet ned med farven rød, så det klart fremgik, hvad han selv havde skrevet, og hvad lægens svar var. Dialogen mellem læge og patient afspejlede patientens nuancerede tilgang, og patienten fik nuancerede forklaringer, der matchede hans spørgsmål, ligesom lægen fik grundig indsigt i patientens tanker om sin sygdom. Visse tal blev diskuteret frem og tilbage, og lægen viste også en graf på skærmen for at understrege sine pointer.

Den patient- og pårørendeinvolverende konsultation
I det andet eksempel havde en patient også en seddel med, men tog den først op af lommen et stykke inde i konsultationen, se Illustration B. Patientens seddel og spørgsmål var mindre detaljerede end i eksemplet ovenfor. I denne konsultation var det primært lægen, som styrede konsultationen, omend patientens og den pårørendes forberedelse også betød, at de stillede spørgsmål, som de havde forberedt på forhånd. Patienten var bl.a. interesseret i, hvor meget hun måtte motionere, hvad hendes nyretal var, og hvad der skete med knoglerne i hendes krop. Patienten skrev ikke notater som førnævnte patient, men det gjorde patientens pårørende, se Illustration C.
Den pårørende skrev få oplysninger ned undervejs i konsultationen på bagsiden af patientens seddel, der bestod af enkelte stikord. Den pårørende lagde vægt på lægens svar i forhold til konkrete hverdagsting, der havde med kosten at gøre. Den pårørendes notat afspejlede ikke alle patientens spørgsmål, men bidrog til at fastholde pointer fra konsultationen.
Den personalestyrede konsultation
I det tredje eksempel havde patienten ingen seddel med. Der var ofte patienter, som ikke havde en seddel med, men stillede spørgsmål alligevel. Men andre patienter, som vi vil fokusere på her, kom alene og var mere tavse og afventende. I disse situationer var det overvejende sundhedspersonalet, som stillede patienten spørgsmål og informerede om behandlingen. Det drejede sig typisk om bivirkninger ved behandlingen, og hvad næste behandlingsskridt var. F.eks.: "Har du: Kvalme? Føleforstyrrelser? Åndenød? Forstoppelse? Svimmelhed?" Eller "Hvordan har du det?". Patienten svarede kortfattet "ja", "nej", "fint" eller "det ved jeg ikke" på sundhedspersonalets spørgsmål. Selvom sundhedspersonalet i nogle tilfælde forsøgte at stille uddybende spørgsmål som:
"Giver det, jeg fortæller, mening?" forblev det fortsat uklart i situationen, hvad patientens egne tanker var, og hvad patienten havde forstået. I de opfølgende interview gav sundhedspersonalet udtryk for, at de i disse situationer faktisk ikke vidste, hvad patienten havde forstået, hvilket ofte var frustrerende for dem.
Som du spørger, får du svar
Som ovenstående illustrerer, var det de patienter, hvis kulturelle sundhedskapital indebar, at de havde forberedt sig detaljeret på konsultationen og stillede flere og uddybende spørgsmål, som fik de mest detaljerede svar. Det betød, at de fik flere informationer om deres sygdom og behandling end deres mere tilbageholdende medpatienter. Samtidig lærte sundhedspersonalet den mere detailorienterede patient bedre at kende, fordi vedkommende i højere grad fortalte om sig selv, sine tanker og sine udfordringer, ligesom den pårørende støttede, at patientens perspektiver kom frem i konsultationen. Som nævnt kan sundhedspersonalet bedre tilrettelægge en relevant behandling, når de har et indgående kendskab til patientens situation.
En vigtig pointe er, at patient og sundhedspersonale skaber den måde, informationsudvekslingen foregår på, idet der indledes en gensidig dynamik. Dette indebærer, at patienten spørger, og sundhedspersonalet svarer på et tilsvarende niveau, hvilket faciliterer både patientens og sundhedspersonalets kulturelle sundhedskapital, idet de får et gensidigt øget kendskab til hinandens perspektiver.
Sundhedspersonalets kommunikation på patientens præmisser
På tværs af alle interviewene med sundhedspersonalet fandt vi, at udtrykket: "at møde patienten, hvor patienten er", gik igen som en væsentlig værdi i kommunikationen. For at finde ud af, hvor patienten "var", beskrev sundhedspersonalet, at de lyttede til patienternes sprog, hvilke spørgsmål de stillede, og hvad deres reaktioner var i samtalen:
"Nogle kan jo nærmest sådan citere histologisvaret med de rigtige ord, ikke. Og andre siger bare: "Jamen, jeg har haft en eller anden plet på huden, der var noget i, ikke." (L2:2].
"Jeg prøver at tale med patienten, så det matcher, hvordan jeg fornemmer hans intellektuelle niveau." (S2:1).
Både læger og sygeplejersker forklarede, at de stoppede op, når de registrerede, at patienten ikke kunne rumme mere information, f.eks. hvis patienten blev fjern i blikket eller begyndte at rykke rundt på stolen. Sundhedspersonalet forsøgte også at tilpasse informationer til deres vurderinger af, hvad de kaldte "patientens overskud", f.eks. ved at se på patientens personlige hygiejne; om patienten lugtede af urin eller røg, havde lange negle, fedtet hår og hud og gik i beskidt tøj. Hvis sundhedspersonalet vurderede, at patientens ikke havde så meget overskud, så gik de ikke "for meget i detaljen":
"Hvis jeg fornemmer, at patienten har nogle sociale udfordringer, så bruger jeg ikke for mange tekniske betegnelser, og jeg går ikke for meget i detaljen. I stedet giver jeg patienten en mere generel beskrivelse, og hvis patienten så har uddybende spørgsmål, så besvarer jeg selvfølgelig dem." (L3:1).
Sundhedspersonalets erfaringer var, at patienter med længerevarende uddannelser kunne kapere mere nuanceret information end de kortuddannede:
"Og min dialog bliver fuldstændig indrettet efter, hvordan jeg fornemmer, at denne her patient kan modtage det, jeg siger. Og det er klart, jo mere veluddannet du er, jo mere nuanceret kan du jo tegne billedet." (L3:3).
Analyserne af vores empiriske materiale viste, at sundhedspersonalet ønskede at kommunikere på patientens præmisser, hvorfor de løbende vurderede patientens overskud og reaktioner på de informationer, de fik. Sundhedspersonalet ønskede ikke at overdosere informationen, og det resulterede i, at jo mindre overskud sundhedspersonalet vurderede, at patienterne havde, jo færre detaljer fik patienterne. Det betød i praksis, at f.eks. patienter med en videnssøgende form for sundhedskapital fik udvidet deres sundhedskapital, idet deres spørgsmål affødte svar, som gav dem endnu dybere indsigt i deres sygdom og behandling. Tilsvarende fik patienter med en kulturel sundhedskapital præget af færre spørgsmål og kortere svar færre informationer, idet sundhedspersonalet ikke ville risikere at overdosere informationen.
I relation til ovenstående kan man sige, at genereringen af kulturel sundhedskapital blev en gensidig proces.
Komplekse kommunikative dynamikker
For at bryde den skitserede dynamik opstår spørgsmålet: Hvordan kan sundhedspersonale bidrage til, at både lægen og patienten får udvidet deres kulturelle sundhedskapital? Og mere specifikt i forhold til sygeplejersker, som ofte har mere direkte patientkontakt: Hvilken sygeplejefaglig støtte skal de tavse og mere uforberedte patienter have i den forbindelse?
For at imødegå, at tavse patienter forbliver tavse, kunne sygeplejersker fremadrettet undersøge patientens bevæggrunde til ikke at videndele. Et omdrejningspunkt kunne her være: Er det fordi patienterne ikke ønsker det? Eller er det fordi patienterne ikke føler sig i stand til det?
I undersøgelsen af patienternes bevæggrunde vil det være vigtigt at balancere mellem at undersøge patientens bevæggrunde og samtidig bevare respekten for patientens grænser. Ingen patienter skal således føle sig pressede til at tale mere om sig selv, end de ønsker, for derefter at stå tilbage med følelser af fortrydelse og ubehag. På samme måde kunne sygeplejersken undersøge sine egne forestillinger om patientens evner, ønsker og behov, og om disse stemmer overens med patientens egne tanker herom.
Vi giver i Boks 2 vores bud på en række spørgsmål, som sygeplejersken kan stille patienten med henblik på at facilitere en gensidig udveksling af information, herunder få de patienter i tale, som i udgangspunktet fremstår mere ordknappe og tavse.
Vel vidende at der er tale om komplekse kommunikative dynamikker, vil vi foreslå, at der fremadrettet iværksættes undervisning og supervision af sundhedspersonale med udgangspunkt i de mekanismer, som vores undersøgelse har afdækket.
Ved at kommunikere på patientens præmisser sikrer man umiddelbart, at kontakten til patienten bevares. Samtidig risikerer man, at patienten ikke udfordres og hjælpes til at stille de rette spørgsmål og på anden måde involvere sig i egen sygdom. Det kan have den konsekvens, at de tavse patienter fastholdes i deres tavshed. Her følger en række idéer til, hvordan sygeplejersker kan bryde patienternes tavshed og samtidig skabe en situation, hvor sygeplejersken og patienten får størst mulig indsigt i hinandens perspektiver til gavn for behandlingen:
Forklar baggrunden for de spørgsmål, du stiller:
- Hvorfor stiller jeg de spørgsmål, jeg stiller?
- Hvorfor er det vigtigt for mig at vide så meget som muligt om f.eks.: Hvordan behandlingen påvirker dig fysisk, psykisk og socialt? Hvilke overvejelser du gør dig i forhold til behandlingen? Hvilke udfordringer du har haft undervejs i behandlingen?
- Er der noget, du vil spørge mig om angående din behandling?
Respektér naturligvis patienten, hvis vedkommende ikke ønsker at dele mere efter at have fået forklaret, hvorfor hvilke spørgsmål er vigtige.
Brug stedfortrædende spørgsmål:
- Nogle patienter i din situation overvejer xx eller tænker på xx.
- Gælder det også dig? Gør du dig måske andre tanker?
Tjek dine idéer om patienten med patienten:
- Jeg fornemmer, at det jeg fortæller, ikke rigtig vækker genklang hos dig. Passer det?
- Hvad er du selv optaget af lige nu?
- Hvad er det vigtigste for dig lige nu?
- Er der noget, der er vigtigt for dig at få talt om, som vi ikke har fået talt om endnu?
Præcise forklaringer:
- Det er vigtigt, at jeg får forklaret mig så præcist som muligt, så det giver mening for dig. Måske du vil hjælpe mig ved at fortælle, hvad der er det sværeste for dig at forstå ud fra mine forklaringer?
Undersøgelsen er finansieret af Dansk Forskningscenter for Lighed i Kræft (COMPAS), Kræftens Bekæmpelse.
Dencker A, Pedersen PV, Tjørnhøj-Thomsen T. Ask meaningful questions for meaningful answers: Social inequality in cancer discourse. Fag&Forskning 2021;2:34-41.
Patients with short educational attainment, on low income and with comorbidities and who live alone have poorer outcomes all along the cancer continuum than their more advantaged peers.
By observing 104 consultations and interviewing 15 nurses and 15 doctors in three oncology departments, we investigated the implications of discourse between health professionals, patients and relatives for social inequality in cancer.
Inspired by the concept of cultural health capital (CHC), we studied information exchange between health professionals, patients and relatives.
We found that two factors serve to maintain and reproduce social equality in cancer care:
- The patient’s level of preparedness
- The health professional’s communication on the patient’s own terms.
We conclude that nurses can help to reduce social inequality by exploring patient motivations and their own preconceptions about patients’ needs, and we propose a number of questions nurses can use for that purpose.
Keywords: Discourse, cancer, cultural health capital, social inequality.
- Diskuter, hvad årsagerne kan være til, at nogle patienter er mere tavse end andre ved konsultationer?
- Hvad gjorde du sidst, du mødte en tavs patient, som du vurderer fremmede dialogen? Hvad sagde du? Hvad gjorde du? Hvordan ændrede det kommunikationen med patienten?
- Er de tavse patienter en problemstilling, som du drøfter med dine kolleger? Hvad har I i givet fald gjort ved den?
1. Dalton SO, Olsen MH, Johansen C, et al. Socioeconomic inequality in cancer survival – changes over time. A population-based study, Denmark, 1987-2013. Acta Oncol 2019;58(5):737-744.
2. Kickbusch I, Maag D: Health Literacy. In Kris H, Stella Q, editor. International Encyclopedia of Public Health. Oxford: Academic Press; 2008. p. 204-11.
3. Olsen MH, Kjær TK, Dalton SO. Social Ulighed i Kræft i Danmark. Hvidbog. København. Kræftens Bekæmpelses Center for Kræftforskning; 2019.
4. Shepherd SM, Willis-Esqueda C, Newton D, et al. The challenge of cultural competence in the workplace: perspectives of healthcare providers. BMC Health Serv Res 2019;19(1):135.
5. Pedersen PV, Tjørnhøj-Thomsen T, Ingholt LL. Når man har sagt A, må man også sige B: om social ulighed i Kræftrehabilitering. København: Statens Institut for Folkesundhed, Syddansk Universitet; 2015.
6. Shim JK. Cultural Health Capital: A Theoretical Approach to Understanding Health Care Interaction and the Dynamics of Unequal Treatment. J Health Soc Behav 2010;51:1-15.
7. Adler NE, Stead WW. Patients in Context – ERH Capture of Social and Behavioral Determinants of Health. N. Engl. J. Med 2015;372(8):698-701.
8. Street RL Jr., Makoul G, Arora NK, Epstein RM. How does communication heal? Pathways linking clinician-patient communication to health outcomes. Patient Educ Couns2009;74(3):295–301.
9. Merriam SB. Qualitative Research. A Guide to Design and Implementation. San Francisco: Jossey Bass; 2009. 10. Mason J. Organizing and indexing Qualitative Data; In: Mason J. Qualitative Researching. London: SAGE Publications; 2007. Illustrationerne A-C svarer til patient og pårørendes notater i indhold, men af hensyn til anonymitet har AMD skrevet dem med egen håndskrift.



