Sygeplejersken
Klinisk retningslinje til måling af temperatur
I daglig klinisk praksis er metoder til at måle temperatur et kontroversielt emne, præget af forskellige meninger og holdninger. Det kan øge risikoen for fejldiagnosticering og over- eller underbehandling. Undersøgelsen anbefaler rektal- eller oraltermometer som non-invasiv målemetode hos sygehuspatienter, hvor en mere præcis invasiv metode ikke er nødvendig.
Sygeplejersken 2004 nr. 23, s. 24-32
Af:
Henriette Vind Hansen, klinisk sygeplejespecialist, cand.scient.san.,
Annette de Thurah, sygeplejerske, MPH

Formål: At undersøge, hvilke non-invasive temperaturmålingsredskaber der akkurat og præcist afspejler hospitalsindlagte patienters kropskernetemperatur.
Materiale og metode: Som materiale til dette studie er anvendt publicerede undersøgelser fra perioden fra den 1. januar 1990 til den 1. juni 2002. Der blev i alt fundet 310 abstracts, 93 blev fundet relevante i forhold til undersøgelsens problemstilling og blev vurderet ud fra kriterier for diagnostiske test beskrevet af Sekretariatet for Referenceprogrammer (SfR) samt ud fra anvendt statistik.
Resultater: 19 studier blev endeligt inkluderet i undersøgelsen. Resultaterne viste, at måling med øretermometre ikke kunne anbefales, hvis man ønskede et præcist mål på grund af for stor variation ved målingen, hvilket også gør sig gældende ved aksilmåling. Oralmåling findes mere præcis end måling med øretermometer, men kræver, at patienten kan samarbejde for at sikre korrekt placering. Rektalmåling af temperaturen med et elektronisk termometer har den største reproducerbarhed af de undersøgte målemetoder, men ligger 0,3°C over kropskernetemperaturen og har et forsinket respons på ca. 20 minutter i forhold til kropskernetemperaturen. Metoden er imidlertid ubekvem og forbundet med større ubehag for patienten. Anvendelse af rektal termometre kræver tillige overholdelse af relevante hygiejniske forskrifter for at undgå kontaminering.
Konklusion og anbefaling: Rektal- eller oraltermometer kan anvendes som non-invasiv temperatur-målingsmetode hos sygehuspatienter, hvor en mere præcis invasiv temperaturmålemetode ikke er mulig. På grund af for stor spredning af resultatet ved gentagne målinger kan brugen af øre- og aksiltermometre ikke anbefales.
Side 25
Baggrund
Formålet med den kliniske retningslinje har været at beskrive evidensbaserede anbefalinger i forhold til, hvordan kropstemperaturen måles mest præcist og sikkert i daglig klinisk praksis med en non-invasiv målemetode. Anbefalingen bygger på den nuværende evidens, som er undersøgt og beskrevet ud fra den tilgængelige litteratur på området. Arbejdet blev påbegyndt sommeren 2002 og er afsluttet sommeren 2003.
Retningslinjen henvender sig primært til sygehusansatte, læger og sygeplejersker og andre, der foretager temperaturmåling på patienter i daglig klinisk praksis.
Måling af patientens kropstemperatur er en basal observation i daglig klinisk praksis i lighed med måling af blodtryk, puls og respiration. Ændringer i kropstemperaturen er en vigtig indikator for sundhed og sygdom, og præcise temperaturmålinger er således af afgørende betydning for behandling og pleje.

Kroppens temperaturregulerende center er lokaliseret i hypothalamus centralt i hjernen. Hypothalamus fungerer ved at ”afkode” varmesensorer rundt omkring i kroppen og justere temperaturen efter de behov, kroppen har (1,2). Via denne mekanisme opretholder hypothalamus kernetemperaturen i kroppen (temperaturen i hjerte, lunger, nyre, lever hjerne etc.) mellem 36-38 °C. I litteraturen defineres feber som en kernetemperatur over 38°C eller som to konsekutive temperaturstigninger målt til 38,3°C. Normaltemperaturen varierer hos raske personer, og forskellige feberdefinitioner anses derfor som værende acceptable, blot man holder sig for øje, at et lavere cut-point øger sensitiviteten, respektivt nedsætter specificiteten af feber som indikator til at fastsætte eventuelle infektiøse tilstande (3,4).
Rektaltemperatur
Rektaltemperaturen måles ved, at termometret placeres 1,5 cm inden for den anale sphincter (4). Rektaltemperaturen anses for at afspejle kroppens kernetemperatur og anses af mange for at være den gyldne standard blandt non-invasive
Side 26
temperaturmålemetoder (1,2,4,5). Metoden omtales af og til, specielt i amerikansk litteratur, som værende ubehagelig for patienterne og tillige forbundet med hygiejnemæssige problemer (3). Sund-Levander (6) angav i et systematisk review den normale temperatur i rectum til at ligge mellem 34,4-37,8 °C, og O´Grady (3) konkluderede i en evidensbaseret klinisk retningslinje fra 1998, at temperaturen i rectum ofte lå få tiendedele grader over kernetemperaturen (3). En forklaring på dette kan være den metaboliske aktivitet fra tarmfloraen (2,3,7,8). Ved gentagne temperaturmålinger med rektaltermometre findes lav spredning (3,8), men det er velkendt, at temperaturen i rectum har et forsinket respons i forhold til kernetemperaturen (op til 20 minutter) (2,4,8,9). På grund af muligheden for kontaminering kan rektaltermometre være en kilde til nosokomielle infektioner i tilfælde, hvor relevante hygiejniske forskrifter vedrørende rengøring ikke har været fulgt (2,3,10,11).
Øretemperatur
Et øretermometer måler den infrarøde stråling, der afgives fra ørets trommehinde (2). Trommehinden deler blodforsyning med arteria carotis interna, som forsyner hypothalamus med blod, hvorved der argumenteres for, at temperaturen målt i øret afspejler temperaturen i hypothalamus. Øretermometret blev første gang anvendt i 1960erne - oprindeligt af anæstesiologer, der anbragte en sonde direkte på patientens trommehinde under operation. Det blev videreudviklet og har siden 1980erne været anvendt til temperaturmåling i klinisk praksis. Metoden blev populær, fordi den gav hurtig respons og ikke var forbundet med ubehag for patienten. Øretermometret har været omdiskuteret og anses af mange for at være en upræcis målemetode, bl.a. fordi man mistænker, at øretermometret måler temperaturen i selve øregangen og ikke kun strålingen fra selve trommehinden (2,8,12). Øretemperaturen er desuden afhængig af, om der er meget cerumen i øret og af, om patienten har ligget på det øre, man måler temperaturen i (2,8,13).
Oraltemperatur
Oraltemperaturen måles under tungen i den sublinguale lomme. Stedet anses for velegnet, fordi det er beliggende tæt op af arteria carotis externa og derfor anses for at udtrykke temperaturen i hypothalamus. I et systematisk review, der vurderer normal temperaturen oralt, rektalt, aksillært og i øret, blev oraltemperaturen angivet til at have den største spredning (range 33,2-38,2°C) (6), og temperaturen er gennemsnitlig 0,5°C lavere end kropskernetemperaturen (2). Oraltermometret anses i almindelighed for at være en sikker og bekvem temperaturmålemetode i de tilfælde, hvor patienten er i stand til at samarbejde (7). Præcisionen af målingen er imidlertid afhængig af forhold vedrørende termometrets placering, føde og væskeindtag. Måleresultatet er tillige afhængigt af, om patienten ligger med munden åben eller lukket.
Aksiltemperatur
Når temperaturen måles i aksillen, er det i realiteten temperaturen i huden, der måles, idet der ikke findes større arterier eller termoreceptorer i området (1,2,4). Stedet er let tilgængeligt, og metoden er non-invasiv, men også forbundet med stor usikkerhed. Aksilmålingen ligger gennemsnitligt 1,2°C under kernetemperaturen, og undersøgelser har vist stor variation i målingen fra 0-2,5°C. Måletiden ved brug af et kviksølvtermometer er 9-10 minutter (7).
Talrige undersøgelser forsøger at fastsætte, hvilken non-invasiv temperaturmålemetode der mest præcist afspejler kroppens kernetemperatur. I daglig klinisk praksis er emnet imidlertid kontroversielt og præget af meninger og holdninger, snarere baseret på den enkeltes erfaringer end på viden. Denne usikkerhed ved temperaturmålemetoder kan øge risikoen for fejldiagnosticering og over- eller underbehandling, og der er derfor behov for at vurdere den tilgængelige litteratur på området med henblik på udarbejdelse af en retningslinje med anvisninger for god klinisk praksis vedrørende non-invasive temperaturmålemetoder.
Denne kliniske retningslinje er primært rettet mod ansatte i sygehusverdenen, særligt læger og sygeplejersker, men også andre faggrupper inden for hospitalsverdenen, der foretager temperaturmåling på voksne sygehuspatienter.
Side 27
Formål og metode
Formålet med denne litteraturgennemgang er at belyse spørgsmålet:
- Hvilket non-invasivt temperaturmålingsredskab afspejler akkurat (med en høj grad af pålidelighed) (14) og præcist (med en lille spredning af resultatet) (14) hospitalsindlagte patienters kropskernetemperatur.
Som materiale til denne undersøgelse er anvendt publicerede undersøgelser omhandlende målemetoder til bestemmelse af kropstemperatur hos voksne indlagte patienter. Materialet omfatter studier, der både anvender invasive og non-invasive målemetoder. Referencestandarden defineres i dette studie som måling af temperatur i arteria pulmonalis eller rektal temperaturmåling med kviksølvtermometer. Litteratursøgningen omfatter perioden fra den 1. januar 1990 til den 1. juni 2002.
Litteratursøgning
Søgningen er foretaget af et af gruppens medlemmer. Der blev søgt litteratur i følgende databaser: PubMed (Medline), EMBASE, CINAHL, The Cochrane Library, Artikelbasen - dansk, NORART - norsk, SveMed+ - nordisk medicin, Web of Science og Guideline.gov/index.asp.
I litteratursøgningen har følgende søgeord været anvendt: Body temperature kombineret med thermometers og methods. I PubMed og CINAHL har disse været anvendt som MESH-ord. Der er søgt på artikler på engelsk, tysk, norsk, svensk og dansk. Følgende Limits har været anvendt: Human og all adult+19 years.
Vurdering af litteratur
Der blev i alt fundet 310 abstracts. Disse blev gennemlæst af et af gruppens syv medlemmer og vurderet i forhold til undersøgelsens problemstilling. Der blev ved litteratursøgningen kun fundet sammenlignende undersøgelser og en ikke systematisk oversigtsartikel.
93 artikler blev vurderet relevante for undersøgelsen. De relevante artikler blev herefter gennemlæst af et af gruppens syv medlemmer. Artiklerne blev vurderet og evidensgradueret ud fra kriterier beskrevet af Sekretariatet for Referenceprogrammer (15). Artikler, som beskrev ikke-relevante målemetoder for klinikken, diskussionsartikler samt artikler, der ikke anvendte en referencestandard, blev ekskluderet. 26 artikler blev herefter fundet relevante. Disse blev gennemlæst og diskuteret af mindst tre af gruppens medlemmer. Til vurdering af artiklerne blev kriterierne for diagnostiske test igen anvendt, desuden blev artiklerne vurderet i forhold til den anvendte statistiske metode.
Undersøgelser, som kun anvendte korrelationsanalyse, blev ekskluderet, da denne metode ikke er anvendelig til sammenligning af diagnostiske test. Kun studier, der som minimum anvendte Limits of Agreement, som beskrevet af Bland and Altman, indgik, idet denne metode bygger på middelforskellen og spredningen på forskellen, ligesom en grafisk fremstilling af resultaterne indgår i metoden (16,17).
Resultater
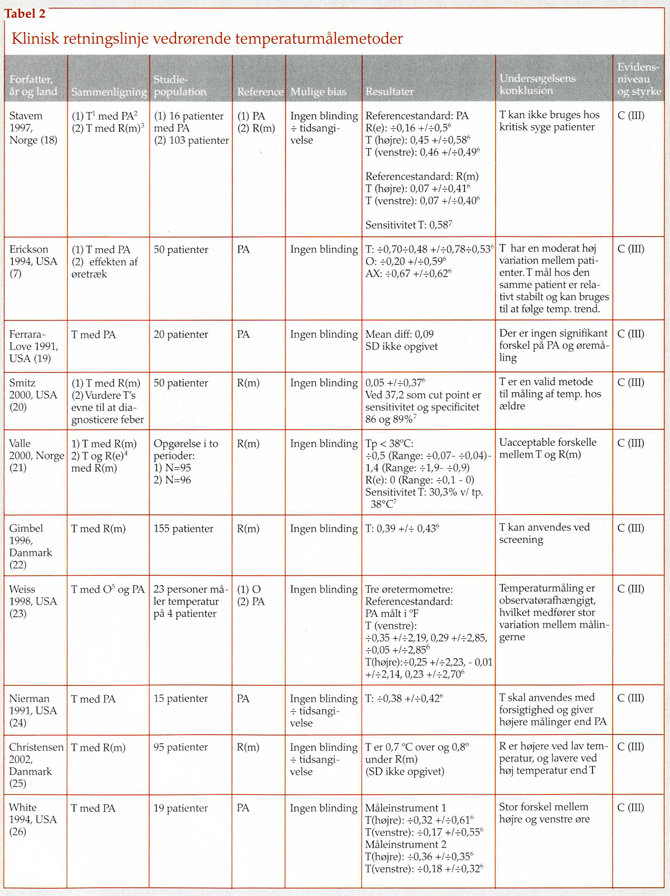
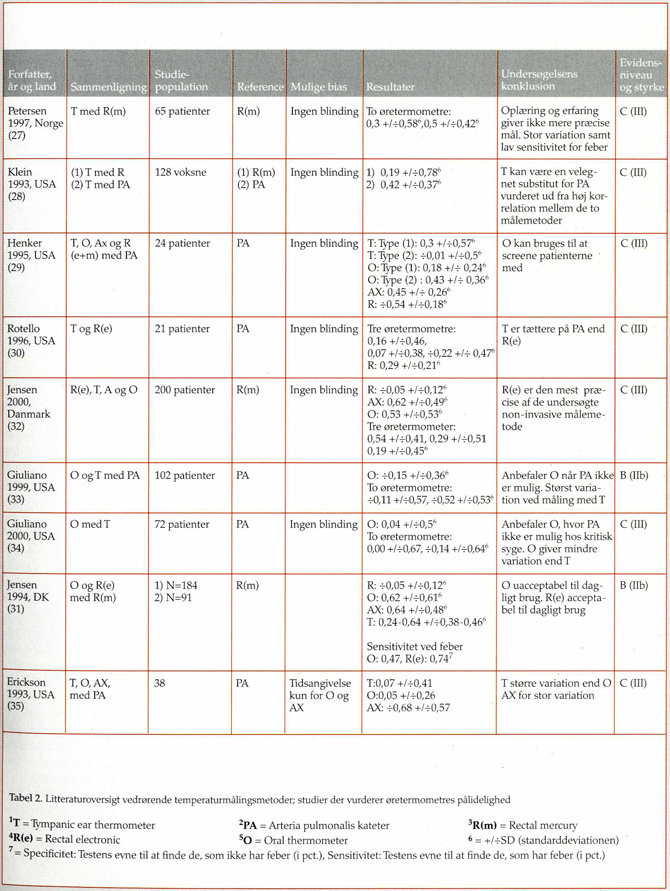
19 studier blev endeligt inkluderet i undersøgelsen (7,18-35). Som referencestandard i disse studier anvendte 12 studier måling i arteria pulmonalis (PA) (7,18,19,23,24,26,28-30,33-35) og ni studier rektal måling målt med kviksølvstermometre (18,20-22,25,27,28,31,32). To studier anvendte såvel temperatur målt med rektalt kviksølvstermometer som PA (18,28).
Blandt de 19 studier konkluderede kun tre studier uforbeholdent, at øretermometret var anvendeligt i daglig klinisk praksis, og disse studier anvendte PA som referencestandard (19,26,28). White påpegede dog, at der var stor variation mellem højre og venstre øre (26). Alle tre studier havde metodiske problemer, idet Klein udelukkende baserede sine konklusioner på korrelationer (28), mens Ferrara-Love og White begge anvendte en parametrisk test på et sparsomt patientmateriale (N=19) (19,26).
I tre studier indgik beregning af sensitivitet, specificitet og prædiktive værdier i analysen af øretermometrets pålidelighed (18,20,21). I disse studier blev rektal måling med kviksølvtermometer anvendt som referencestandard. Øretermometrets pålidelighed svækkes tilsyneladende ved temperaturer over 38°C (18,20). Smitz fandt således, at når temperaturen steg til 37,6°C, var sensitiviteten 50 pct., dvs. at testen kun fandt halvdelen
Side 28
Klik på tabellen for større visning
Side 29
Side 30
af de febrile patienter (20). Tilsvarende fandt Valle en lav sensitivitet (30 pct.), når temperaturen var over 38°C (21). Stavem fandt en moderat sensitivitet på 58 pct., men en positiv prædiktiv værdi på 0,48-0,69 (18).
Otte undersøgelser konkluderede, at måling med øretermometre ikke kunne anvendes, hvis man ønskede et præcist mål pga. stor variation ved målingen (22,25,27,29,30,33-35). Af disse syv studier anvendte fem PA som referencestandard (29,30,33-35) og tre rektalt kviksølvstermometer (22,25,27). Et studie var blindet i forhold til reference-standarden (34). Petersen undersøgte desuden effekten af oplæring og erfaring i forhold til præcisionen af målingerne, men fandt ingen effekt (27). Tilsvarende vurderede Weiss intraobservatørvariationen og konkluderede, at måling med øretermometer var stærkt observatørafhængigt og fandt således ikke metoden velegnet til store sygehusafdelinger (23).
I flere sammenligninger af temperaturmålemetoder indgik sammenligninger af oral målemetode, der fandtes mere præcis end måling med øretermometre, når PA var referencestandard (29,33-35). Når rektalt kviksølvstermometer anvendes som referencestandard, var den rektale elektroniske måling mere præcis end samtlige andre non-invasive målemetoder. Et af disse studier var blindet (31). I et enkelt studie, som inddrog både elektronisk rektal måling og oral måling med PA som referencestandard, argumenteredes der for brug af oral måling, da denne målemetode havde den laveste gennemsnitlige forskel i forhold til PA og samtidig lav variation (29).
Fem undersøgelser indrog aksiltermometre i sammenligningerne (7,29,31,32,35). Tre anvendte PA som referencestandard (29,35), og to anvendte rektaltemperaturen som referencestandard (31,32). Alle fem undersøgelser fandt en stor spredning på resultaterne ved gentagne målinger.
Diskussion
Måling af patientens kropstemperatur er en vigtig observation i daglig klinisk praksis. Det er derfor relevant at fastsætte, hvilken non-invasiv målemetode der mest præcist afspejler patientens kropstemperatur.
Det viste sig imidlertid, at de fleste undersøgelser i dette studie havde metodologiske problemer. Temperaturmåling uafhængig af referencestandarden kan kun opnås ved blinding, og dette opfyldes kun i to studier (31,34). Der er tillige mulighed for selektionsbias, da udvælgelsen af deltagere i mange tilfælde er mangelfuldt beskrevet. Kalibrering af måleinstrumenterne blev foretaget i alle studier med undtagelse af ét (24). Enkelte studier angav ikke tidsintervallet mellem målingerne (18,24-25), hvilket indebærer risiko for ændring af legemstemperaturen mellem målingerne. Valg af referencestandard er forskellig i de beskrevne studier. Rektaltermometret med kviksølv anses i dag for at være det mest valide bud på en non-invasiv referencestandard, dog med det forbehold, at temperaturen målt i rectum er højere end legemets kernetemperatur, og ændringer i kernetemperaturen først afspejles i rektaltemperaturen med nogen forsinkelse (2).
Det understreges dog, at tendensen i hovedparten af undersøgelserne vedrørende måling af temperaturen med øre- og aksiltermometre går i retning af lav reproducerbarhed og stor spredning (såvel variation mellem personer som hos den enkelte person) ved gentagne målinger, hvorfor disse metoder ikke kan anbefales, hvis man ønsker et præcist mål for kernetemperaturen.
Hvad angår såvel den orale som rektale målemetode, er det på det foreliggende materiale ikke muligt at anbefale den ene metode frem for den anden. Oraltermometret er en sikker og bekvem målemetode i de tilfælde, hvor patienten er i stand til at samarbejde. Oraltemperaturen vil påvirkes af, om patienten umiddelbart før målingen har spist, drukket, udelukkende trækker vejret gennem munden eller er i iltbehandling. Ligeledes anbefales det ikke at anvende oral temperaturmåling hos konfuse, bevidstløse, meget motorisk urolige patienter eller patienter med læsioner i mundhulen, idet en korrekt placering af termometret er en forudsætning for et pålideligt resultat (3).
Hvad angår reproducerbarheden af målingerne, er der i dag næppe nogen non-invasiv målemetode, der overgår rektaltermometret, når man som tidligere omtalt holder sig for øje, at rektalmålingen dels ligger ca.
Side 31
0,3°C over kropskernetemperaturen, dels at der er et forsinket respons på ca. 20 minutter i forhold til kropskernetemperaturen. Metoden er imidlertid ubekvem og forbundet med større ubehag for patienten. I litteraturen har rektaltermometret været beskyldt for at forårsage spredning af patogene tarmbakterier som f.eks. Clostridium difficile. Imidlertid viser et systematisk review vedrørende dette, at høj alder (+65), ophold på intensiv afdeling samt langvarig brug af antibiotika er de alvorligste risikofaktorer for spredning af Clostridium difficile (10). Undersøgelsen fremhæver ikke i sig selv rektaltermometre som en risikofaktor, men det er oplagt, at anvendelse af rektaltermometre kræver overholdelse af relevante hygiejniske forskrifter for at undgå kontaminering.
Det må således afslutningsvis konkluderes, at valg af temperaturmålingsredskab må baseres på en konkret klinisk afvejning af fordele og ulemper ved anvendelse af henholdsvis oral- eller rektal termometre.
Anbefaling
Rektal- eller oraltermometer kan anvendes som non-invasiv temperaturmålingsmetode hos sygehuspatienter, hvor en mere præcis invasiv temperaturmålemetode ikke er nødvendig. På grund af for stor spredning af resultatet ved gentagne målinger kan brugen af øre- og aksil termometre ikke anbefales. (IIIb)
Denne evidensbaserede kliniske retningslinje er initieret og udarbejdet i samarbejde med netværksgruppen for kliniske sygeplejespecialister ved:
Århus Universitetshospital: Forskningssygeplejerske Doris Christensen, Neurologisk afd. F,
Århus Sygehus, klinisk sygeplejespecialist, cand.cur., Birtha Hansen, Medicinsk afd. M,
Århus Sygehus, klinisk sygeplejespecialist, cand.cur., Leanne Langhorn, Neurokirugisk afd. GS,
Århus Sygehus, klinisk sygeplejespecialist, stud.scient.san., Pia Winstup Nielsen, Afd. B, Skejby Sygehus.
Cheflæge Johannes Gaub, Vejle Sygehus, administrerende overlæge, dr.med. Bjarne S. Thomsen samt overlæge, dr.med., Anders Tøttrup takkes for deres medvirken i forbindelse med kritisk læsning af manuskriptet.
Litteratur
- McKenzie NE. Fever: upping the body´s thermostat. NRS 1998;28(10):41-5.
- Mackowiak P. Fever: Basic mechanisms and management. Philadelphia: Lippincott Publishers; 1999.
- O´Grady NP, Barie PS, Bartlett J, Bleck T, Garvey G, Jacobi J et al. Practice guidelines for evaluating new fever in critically ill adult patients. 2003. Task Force of the Society of Critical care Medicine and the Infectious Diseases Society.
- Nicoll NL. Heat in motion: Evaluating and Managin Temperature. NRS 2002; 32(5):1-12.
- Bentley DW, Bradley S, High K, Schoenbaum S, Taler G, Yoshikawa TT. Practice guideline for evaluation of fever and infection in long-term care facilities. J Am Geriatr Soc 2001;49(2):210-22.
- Sund-Levander M, Forsberg C, Wahren LK. Normal oral, rectal, tympanic and axillary body temperature in adult men and women: a systematic literature review. Scand J Caring Sci 2002;16(2):122-8.
- Erickson RS, Meyer LT. Accuracy of infrared ear thermometry and other temperature methods in adults. Am J Crit Care 1994;3(1):40-54.
- Gaub J. Temperaturmåling - hvordan? Ugeskr Laeger 1998;160(36).
- Edwards RJ, Belyavin AJ, Harrison MH. Core temperature measurement in man. Aviat Space Environ Med 1978;49(11):1289-94.
- Barbut F, Petit JC. Epidemiology of Clostridium difficile-associated infections. Clin Microbiol Infect 2001;7(8):405-10.
- Brooks S, Khan A, Stoica D, Griffith J, Friedeman L, Mukherji R et al. Reduction in vancomycin-resistant Enterococcus and Clostridium difficile infections following change to tympanic thermometers. Infect Control Hosp Epidemiol 1998;19(5):333-6.
- Rohrberg M, Fritz U, Weyland W, Braun U. Temperature monitoring in the auditory canal: Comparison of an infrared thermometer with conventional temperature sounds and assessment of clinical influencing factors on infrared measurement. Anasthesiologie Intensivmedizin Notfallmedizin Schmerztherapie 1997;32(7):409-13.
- Fritz U, Rohrberg M, Lange C, Weyland W, Brauer A, Braun U. (Infrared temperature measurement in the ear canal with the DIATEK 9000 Instatemp and the DIATEK 9000 Thermoguide. Comparison with methods of temperature measurement in other body parts). Anaesthesist 1996;45(11):1059-66.
- Gerstman B:B. Epidemiology Kept Simpel. An introduktion to Classic and Modern Epidemiology. New York: Wiley-Liss; 2003.
- Sekretariatet for Referenceprogrammer: Vejledning i udarbejdelse af referenceprogrammer SfR 2002. Sekretariatet for Referenceprogrammer. SfR.dk
- Bland JM, Altman GG. Measuring agreement in method comparison studies. Stat Methods Med Res 1999;8(2):135-60.
- Bland JM, Altman DG. Statistical-Methods for Assessing Agreement Between 2 Methods of Clinical Measurement. Lancet 1986;1(8476):307-10.
- Stavem K, Saxholm H, Smith-Erichsen N. Accuracy of infrared ear thermometry in adult patients. Intensive Care Med 1997;23(1):100-5
- Ferrara-Love R. A comparison of Tympanic and Pulmonary Artery Measures of Core Temperatures. Post Anesth Nurs 1991;6(3):161-4.
- Smitz S, Giagoultsis T, Dewe W, Albert A. Comparison of rectal and infrared ear temperatures in older hospital inpatients. J Ame Geriatr Soc 2000;48(1):63-6.
- Valle P, Kildahl-Andersen O, Steinvoll K. Infrarød tympanisk termometri sammenliknet med bruk av kvikksølvtermometer. Tidsskr Nor Lægefor 2000;120(1):15-7.
- Gimbel HM, Philipsen JP. (Measurement of the ear temperature at a department of surgery). Ugeskr Laeger 1996;158(2):168-71.
- Weiss ME, Sitzer V, Clarke M, Richards M, Sanches A. A Comparison of Temperature Measurements Using Three Ear Thermometers. App Nurs Res 1998;11(4):158-66.
- Nierman DM. Core Temperature-Measurement in the Intensive-Care Unit. Crit Care Med 1991;19(6):818-23.
- Christensen H, Boysen G. Acceptable agreement between tympanic and rectal temperature in acute stroke patients. Int J Clin Pract 2002;56(2):82-4.
- White N, Baird S, Anderson DL. A Comparison of Tympanic Thermometer Readings to Pulmonary Artery Catheter Core Temperature Recordings. App Nurs Res 1994;7(4):165-9.
- Petersen MH, Hauge HN. (Infrared tympanic thermometry. Experience and training does not improve the quality of measurement results). Tidsskr Nor Laegeforen 1997;117(28):4083-6.
- Klein D, Mitchell C, Corn A, Monroe M. A comparison of pulmonary artery, rectal, and tympanic membrane temperature measurement in the ICU. Heart Lung 1993;22(3):435-41.
- Henker R, Coyne C. Comparison of peripheral temperature measurements with core temperature. AACN Clin Issues 1995;6(1):21-30.
- Rotello LC, Crawford L, Terndrup TE. Comparison of infrared ear thermometer derived and equilibrated rectal temperatures in estimating pulmonary artery temperatures. Crit Care Med 1996;24(9):1501-6.
- Jensen BN, Jeppesen LJ, Mortensen BB, Kjaergaard B, Andreasen H, Glavind K. The superiority of rectal thermometry to oral thermometry with regard to accuracy. J Adv Nurs 1994;20(4):660-5.
- Jensen NB, Jensen FS, Madsen SN, Løssl K. Accuracy of Digital Tympanic, Orla, Axillary, and Rectal Thermometers Compared With Standard Rectal Mercury Thermometers. Eur J Sur 2000;166:848-51.
- Giuliano KK, Giuliano AJ, Scott SS, MacLachlan E, Pysznik E, Elliot S et al. Temperature measurement in critically ill adults: a comparison of tympanic and oral methods. Am J Crit Care 2000;9(4):254-61.
- Giuliano KK, Scott SS, Elliot S, Giuliano AJ. Temperature measurement in critically ill orally intubated adults: a comparison of pulmonary artery core, tympanic, and oral methods. Crit Care Med 1999;27(10):2188-93.
- Erickson RS, Kirklin SK. Comparison of Ear-Based, Bladder, Oral, and Axillary Methods for Core Temperature-Measurement. Crit Care Med 1993; 21(10):1528-34.
Henriette Vind Hansen er klinisk sygeplejespecialist på Århus Sygehus/Århus Universitetshospital, Kirurgisk Afd. L.
Annette de Thurah er klinisk sygeplejespecialist på Århus Sygehus/Århus Universitetshospital, Reumatologisk Afd. U.
Objective: The object of this study is to investigate which non-invasive temperature-measurement devices accurately and reliably reflect the core body temperature of hospital patients.
Sources and method: The sources for this study are papers published during the period 1 January 1992 1 June 2002. In all, 310 abstracts were found, of which 93 were considered relevant, and were evaluated on the basis of criteria for diagnostic tests described by SfR (Secretariat for Reference Programmes) and on the statistics used.
Results: 19 papers were ultimately included in the study. The results showed that measurement using tympanic thermometers could not be recommended if precise measurements were required, due to excessive variation between measurements, which also apply to axillary devices. Oral measurement was found to be more precise than tympanic measurement, although co-operation on the part of the patient is essential if correct positioning is to be ensured. Of the methods tested, rectal measurement using an electronic thermometer provides the greatest reproducibility, although temperatures registered were 0.3°C above core body temperature and showed a delayed response of approximately 20 minutes in relation to core body temperature.
Conclusion and recommendations: Rectal or oral thermometers can be recommended as non-invasive temperature measurement methods for hospital patients when more precise invasive temperature-measurement methods cannot be employed. Tympanic and axillary devices cannot be recommended due to excessive variability shown on repeated measurement.
Search words: Body temperature AND thermometers AND methods.
