Sygeplejersken
En ny patientcentreret stikkekultur
En mere patientcentreret måde at anlægge perifert venekateter (PVK) på er resultatet af et klinisk før og efterstudie med i alt 189 patienter. I en patientcentreret guideline matches personalets erfaringsniveau med, hvor vanskelig patienten forventes at være at stikke. Succesraten er forbedret, hvilket gavner patienter med nålefobi eller skrøbelige årer.
Sygeplejersken 2015 nr. 8, s. 68-74
Af:
Luise Jessen Lundorf, læge, BA phil.,
Anne Marie Hansen, anæstesisygeplejerske,
Anna Marie Søborg, anæstesisygeplejerske,
Per Henrik Lambert, Anæstesiolog, klinikchef

Lundorf LJ, Hansen AM, Søborg AM, Lambert PH. En ny patientcentreret stikkekultur. Sygeplejersken 2015,(8):68-74
De fleste hospitaler har retningslinjer for, hvornår der må tilkaldes anæstesipersonale til anlæggelse af perifert venekateter (PVK). På Sygehus Vendsyssel skal PVK-anlæggelse først forsøges af plejepersonale, dernæst læge, og derefter kan anæstesipersonale tilkaldes. Dette gælder, uanset hvor svær PVK-anlæggelsen forventes at være.
Vi har udviklet en ny og mere patient-centreret PVK-guideline, der tager højde for, hvor vanskelige patienterne er at stikke, og matcher det med personalets erfaringsniveau. PVK-guidelinen indeholder desuden oplæring i nyttige håndgreb, som er udviklet af anæstesisygeplejersker med mange års erfaring. Med et klinisk kontrolleret før- og efterstudie på en kirurgisk afdeling med i alt 189 patienter fandt vi, at oplæring af plejepersonalet i vores nye PVK-guideline forbedrede succesraten ved PVK-anlæggelse og reducerede behovet for at involvere anæstesien. På trods af, at anæstesien var langt hyppigere involveret i PVK-anlæggelse før guidelinen end efter, slog plejepersonalets forbedrede succesrate igennem som et beskedent, omend insignifikant, fald i gennemsnitligt antal stik for patienterne efter PVK-guidelinen.
Nøgleord: guideline, perifert venekateter, PVK, venflon, nålefobi.
Anlæggelse af perifert venekateter (PVK) foretages på de fleste hospitalsindlagte patienter. Et PVK skiftes efter individuel vurdering (1), og ofte er det nødvendigt at anlægge et nyt PVK inden for et par dage. Det at skulle stikkes hyppigt udgør således en betydelig del af en patients hospitalsophold – særligt for de patienter, som er vanskelige at stikke.
De fleste hospitaler har retningslinjer for, hvornår man kan tilkalde anæstesipersonale til anlæggelse af perifert venekateter. På Sygehus Vendsyssel er forskriften, at PVK-anlæggelse først forsøges af plejepersonale, dernæst læge, og derefter kan anæstesipersonale tilkaldes.
Ulempen ved den type retningslinje er, at der ikke tages hensyn til, hvor svær PVK-anlæggelsen forventes at blive. Adipøse patienter, patienter med fobi for nåle, kronisk syge patienter, ældre patienter eller patienter med langvarig steroid- eller antikoagulationsbehandling skal igennem samme procedure, hver gang de skal stikkes. Hvis hver fagperson forsøger sig op til 2-3 gange, summeres antallet af stik hurtigt op. Det er ikke ualmindeligt, at en ældre patient med skrøbelige årer allerede inden for første uges indlæggelse er blå og lilla overalt på begge arme. Derudover kan der komme betydelig behandlingsforsinkelse på f.eks. antibiotika, når der skal involveres flere faggrupper.
"Kan jeg ikke få skrevet ind i journalen, at jeg er svær at stikke?”
”Ja, jeg føler mig snart som en nålepude.”
”Sidste gang måtte de prøve syv gange, inden der kom én, som kunne i første hug. Det var frygteligt.”
”Da jeg til sidst stortudende af smerte måtte skrige, at nu var det nok, tilkaldte de anæstesilægen, som på et splitsekund – og uden smerte – lagde plastrøret i en af mine håndrygge.”
”Jeg vil bare sige dig, du får kun lov til at stikke én gang, så må du tilkalde en mere erfaren.”
”Der gik seks timer, før jeg fik min antibiotika. Først skulle jeg vente flere timer på en ung læge, som heller ikke kunne stikke, og først derefter kunne de ringe efter en erfaren.”
I vores daglige arbejde som anæstesisygeplejersker og som yngre læge har vi ofte mødt patienter, som var uforstående over for vores arbejdsgang, og vores indtryk er, at det at skulle stikkes mange gange kan fylde utroligt meget for en patient under et hospitalsophold eller for kronisk syge patienters livskvalitet, se boks 1.
Det er patienternes udtalelser og vores tværfaglige erfaringsudveksling, der er vores fælles motivation for at udvikle en ny og mere patientcentreret PVK-guideline. Formålet er at højne succesraten ved første PVK-anlæggelse og dermed reducere antal stik for patienterne samt reducere behovet for at tilkalde anden faggruppe.
Ny PVK-guideline
Den nye PVK-guideline inddeler patienter og fagpersoner i fire matchende kategorier efter hhv. sværhedsgrad og erfaringsniveau. Samtidig angives nyttige håndgreb samt retningslinjer for tilkaldelse af mere erfarent personale, se figur 1.
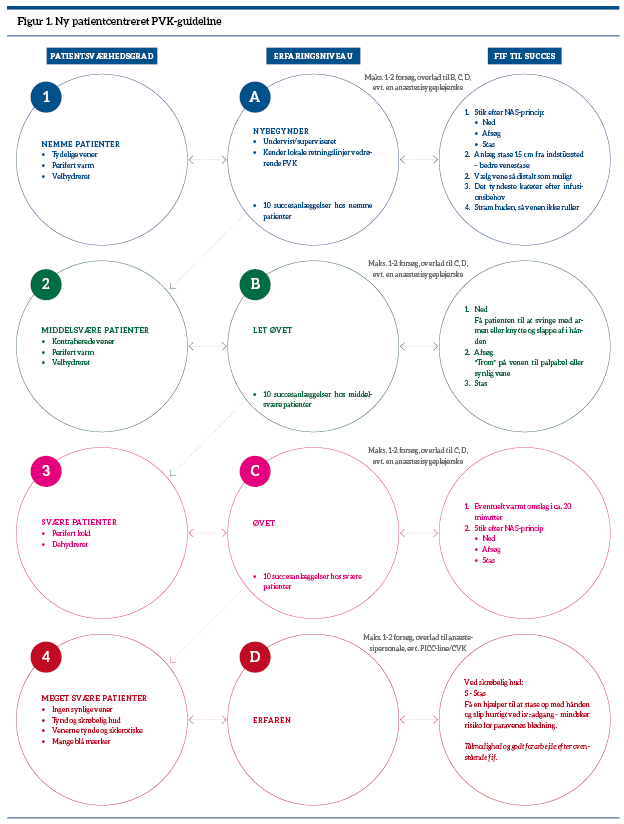 Hvis man som fagperson er nybegynder, skal man først have haft ca. 10 succesanlæggelser med nemme patienter, før man prøver kræfter med middelsvære patienter, og så fremdeles. De meget svære patienter uden synlige vener eller med tynd og skrøbelig hud overlader man til de meget erfarne med det samme. Generelt bør man kun stikke, hvis man tror på, at man kan ramme, og der gøres maksimalt to forsøg for hver fagperson.
Hvis man som fagperson er nybegynder, skal man først have haft ca. 10 succesanlæggelser med nemme patienter, før man prøver kræfter med middelsvære patienter, og så fremdeles. De meget svære patienter uden synlige vener eller med tynd og skrøbelig hud overlader man til de meget erfarne med det samme. Generelt bør man kun stikke, hvis man tror på, at man kan ramme, og der gøres maksimalt to forsøg for hver fagperson.
For at højne den enkelte fagpersons succesrate er forarbejdet det vigtigste. Derfor indeholder oplæringen i vores nye guideline også en undervisning i fif til succes, videregivet af anæstesisygeplejersker med mange års erfaring. Mange fagpersoner anlægger en stram staseslange på en kold og vandretliggende arm fra starten, så arterierne næsten afklemmes, og derved får man ikke det optimale ud af forsøget på at skabe god venefylde. Det mest effektive er at vente med at anlægge staseslangen, som så forstærker den venefylde, som man først fremkalder ved hjælp af omhyggelig opvarmning, bevægelse og tyngde-/centrifugalkraft. For at indskærpe den optimale rækkefølge har vi udviklet NAS-princippet, se boks 2.
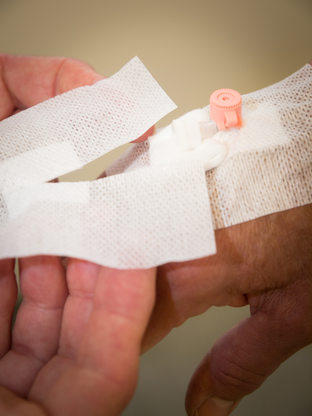
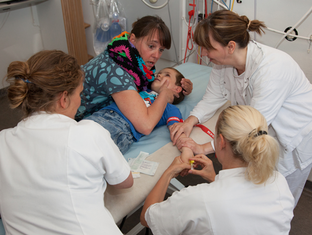
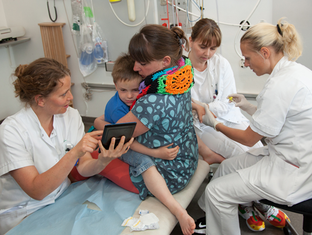
Andre vigtige, men mere generelle råd, som blev anvendt i undervisningen, var bl.a. en grundig fiksering af PVK, se foto, samt anvendelse af ”forældreposition” hos børn frem for den mere angstprovokerende fiksering, se foto (2).
 Metode
Metode
Vores hypotese var, at implementeringen af den nye PVK-guideline inklusiv undervisning kunne optimere muligheden for, at PVK-anlæggelse lykkes i første forsøg og dermed minimere antal stik for patienterne og reducere behovet for involvering af anden faggruppe.
Vi har udført to kliniske kontrollerede før- og efter-studier på Sygehus Vendsyssel i perioden fra marts 2013 til august 2014: et studie på et ortopædkirurgisk sengeafsnit og et studie på et medicinsk sengeafsnit, hvor patienter, der fik anlagt PVK, blev inkluderet. Vi havde på forhånd fastsat en evalueringsperiode på tre måneder før og ca. tre måneder efter interventionen (eller den periode det krævede at komme op på ca. det samme antal patienter i før- og efter-gruppen) med ni måneders mellemrum.
 Vi vurderede, at det ikke var nødvendigt at indhente patienternes informerede samtykke. Vi havde ingen eksklusionskriterier og indsamlede ikke data om patienterne andet end sværhedsgrad i forhold til PVK-anlæggelse (efter interventionen).
Vi vurderede, at det ikke var nødvendigt at indhente patienternes informerede samtykke. Vi havde ingen eksklusionskriterier og indsamlede ikke data om patienterne andet end sværhedsgrad i forhold til PVK-anlæggelse (efter interventionen).
Vores intervention var implementeringen af den nye PVK-guideline i form af 60 minutters undervisning med blandet teori og praksis i grupper på maksimalt seks plejepersoner til to simulationsdukker og to anæstesisygeplejersker. De samme to erfarne anæstesisygeplejersker underviste alle deltagere i en periode over tre måneder fra oktober til december 2013.
Vores effektmål var plejepersonalets succesrate i første forsøg, antal gange patienterne stikkes, og antal gange der tilkaldes en mere erfaren person (typisk læge eller anæstesipersonale). Effektmålene blev evalueret ved spørgeskemaer, der blev udfyldt af personalet, hver gang de skulle stikke en patient.
 Før interventionen vidste de medvirkende ikke, hvad projektet gik ud på, ud over at vi ville måle på antal stik, som patienterne fik og af hvem. Efter interventionen blev skemaerne kun udfyldt af de plejepersoner, som havde modtaget den relevante oplæring og information om den nye PVK-guideline. Efter interventionen skulle plejepersonalet for hver PVK-anlæggelse notere deres erfaringsniveau og patientens sværhedsgrad, så det kunne kontrolleres, at de fulgte den nye guideline.
Før interventionen vidste de medvirkende ikke, hvad projektet gik ud på, ud over at vi ville måle på antal stik, som patienterne fik og af hvem. Efter interventionen blev skemaerne kun udfyldt af de plejepersoner, som havde modtaget den relevante oplæring og information om den nye PVK-guideline. Efter interventionen skulle plejepersonalet for hver PVK-anlæggelse notere deres erfaringsniveau og patientens sværhedsgrad, så det kunne kontrolleres, at de fulgte den nye guideline.
Data fra spørgeskemaerne blev gjort op af tre personer uafhængigt af hinanden, og ved uoverensstemmelser blev der lavet omtælling.
 Resultater
Resultater
På den ortopædkirurgiske afdeling var der 42 plejepersoner, som modtog undervisning, og det samme antal medvirkede efter interventionen. På den medicinske afdeling var der 30 plejepersoner, som modtog undervisning, men kun otte af de underviste plejepersoner var tilbage, da evalueringsperioden efter interventionen skulle begynde. Dette skyldtes stor udskiftning i arbejdsgruppen, idet meget personale blev flyttet til en nyåbnet fælles akutafdeling. På grund af dette meget store frafald ekskluderede vi den medicinske afdeling fra videre analyse.
På den ortopædkirurgiske afdeling fik i alt 189 patienter anlagt PVK, heraf 90 patienter før og 99 patienter efter interventionen.
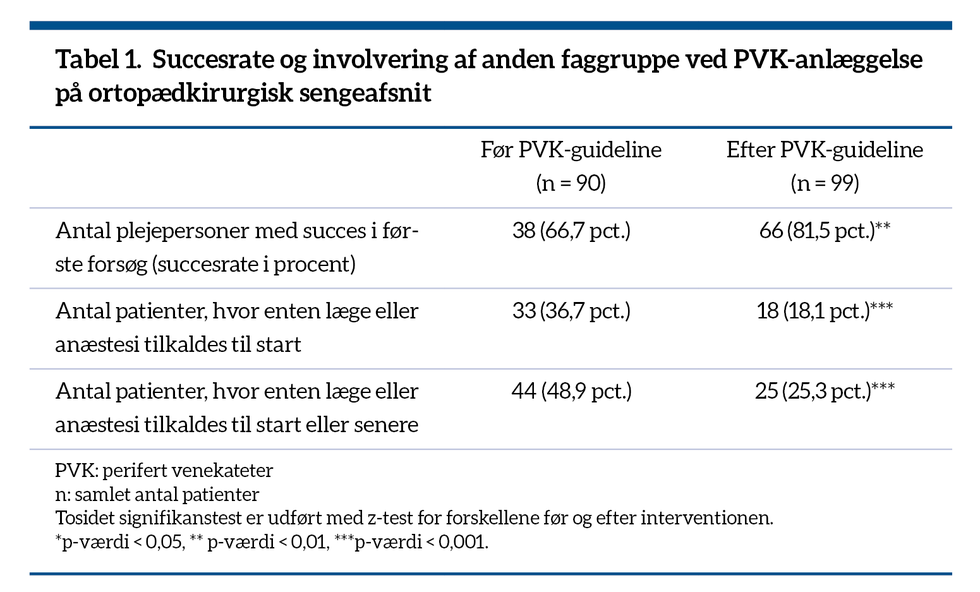
Før PVK-guidelinen forsøgte 57 ud af 90 plejepersoner (63,3 pct.) selv at anlægge PVK. Efter interventionen steg det til 81 ud af 99 plejepersoner (81,8 pct.). Antal plejepersoner med succes i første forsøg steg fra 38 ud af 57 (66,7 pct.) før PVK-guidelinen til 66 ud af 81 (81,2 pct.) efter PVK-guidelinen.
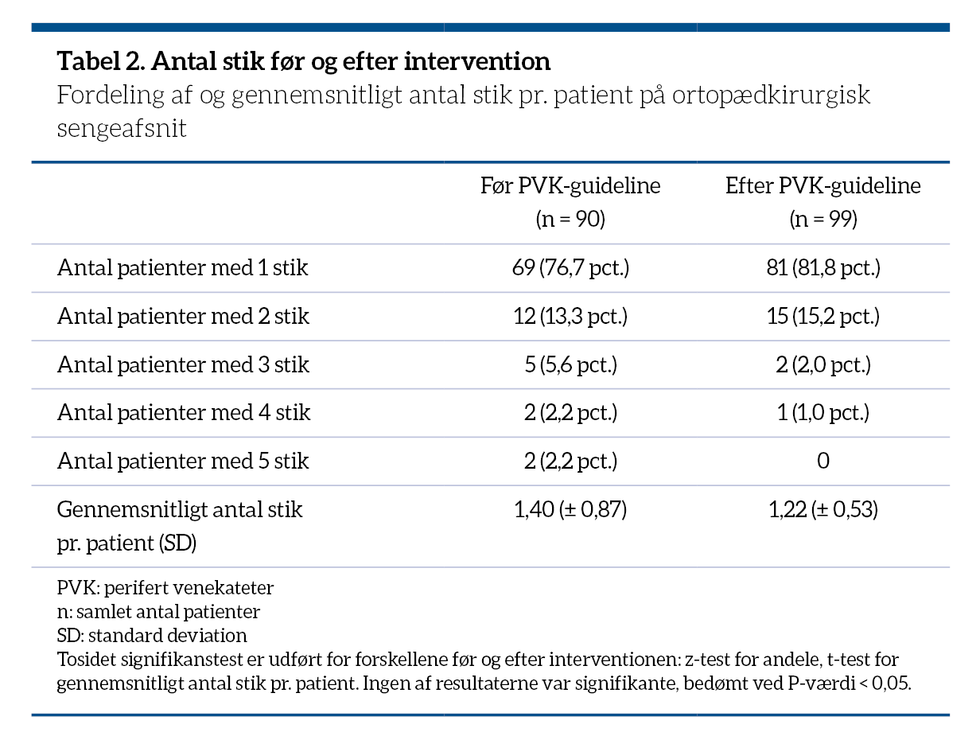
En signifikant stigning i succesrate, se tabel 1. For de resterende patienter blev der fra start tilkaldt anden faggruppe – et behov, der faldt signifikant fra 33 ud af 90 anlæggelser (36,7 pct.) til 18 ud af 99 anlæggelser (18,1 pct.). Samlet faldt behovet signifikant for at tilkalde anden faggruppe fra 44 ud af 90 anlæggelser (48,9 pct.) til 25 ud af 99 (25,3 pct.). Det gennemsnitlige antal stik for patienterne viste et beskedent, insignifikant fald fra 1,40 stik før til 1,22 stik efter interventionen, se tabel 2.
Brugen af læger til PVK-anlæggelse var meget lav (hhv. før og efter 3,3 pct. og 0 pct. af 90 PVK-anlæggelser).
 Diskussion
Diskussion
Vores resultater fra perioden inden indførelse af den nye PVK-guideline peger i retning af, at plejepersonalet reelt ikke fulgte de gældende retningslinjer. Dette kan aflæses ved, at man for 33 ud af 90 PVK-anlæggelser (36,7 pct.) tilkaldte anden faggruppe fra start, når det tal burde have ligget i nærheden af nul.
Lægerne blev også meget sjældent involveret, hvilket de gældende retningslinjer ellers foreskrev. En forklaring kunne være, at en del af plejepersonalet anså det for urealistisk, at de selv eller en ung læge skulle have held til at anlægge PVK hos vanskelige patienter, og derfor helt fra starten tilkaldte anæstesisygeplejerske for at skåne patienten, dvs. en form for civil ulydighed. Travlhed virker som en mindre betydende årsag, idet afdelingen må formodes at have lige travlt før og efter interventionen.
Når de gældende retningslinjer inden interventionen ikke blev fulgt, kan vi strengt taget heller ikke konkludere, om det havde en effekt at matche erfaringsniveau med patientsværhedsgrad. De ret markante ændringer, der sås i succesrate og i behov for involvering af anden faggruppe, har således formentlig primært været pga. undervisningen.
Grunden til, at gennemsnitligt antal stik for patienterne ikke ændrede sig signifikant, var formentlig, at plejepersonalet inden interventionen i høj grad tilkaldte anæstesipersonale helt fra starten. Havde de selv forsøgt at stikke først, som gældende retningslinjer foreskrev, ville gennemsnitligt antal stik for patienterne sandsynligvis være faldet signifikant efter interventionen som en afspejling af den forbedrede succesrate.
 Havde plejepersonalet fulgt de gældende retningslinjer inden interventionen, ville der formentlig have været et mindre eller intet fald i involvering af anden faggruppe. Man kunne endda forestille sig, at der ligefrem ville skulle bruges ekstra ressourcer fra anæstesiens side med den nye guideline, når de ved særligt svære patienter skal stille op til PVK-anlæggelse allerede fra starten. Imidlertid kan man hertil indvende, at anæstesien jo alligevel skulle tilkaldes til de svære patienter, blot på et senere tidspunkt, og så kan man vel lige så godt spare patienten for de ekstra stik og undgå behandlingsforsinkelsen.
Havde plejepersonalet fulgt de gældende retningslinjer inden interventionen, ville der formentlig have været et mindre eller intet fald i involvering af anden faggruppe. Man kunne endda forestille sig, at der ligefrem ville skulle bruges ekstra ressourcer fra anæstesiens side med den nye guideline, når de ved særligt svære patienter skal stille op til PVK-anlæggelse allerede fra starten. Imidlertid kan man hertil indvende, at anæstesien jo alligevel skulle tilkaldes til de svære patienter, blot på et senere tidspunkt, og så kan man vel lige så godt spare patienten for de ekstra stik og undgå behandlingsforsinkelsen.
Vores studie peger dog på, at ordentlig oplæring reducerer behovet for at tilkalde anæstesi, så derfor bør PVK-guidelinen ikke stå alene, men ledsages af grundig undervisning, supervision og vedligeholdelse af færdigheder.
Vi målte ikke på behandlingsforsinkelse, men når succesraten i første forsøg stiger, og behovet for at involvere andre faggrupper falder, må man formode, at tiden, før patienten kan få sin væske eller medicin, reduceres.
I Danmark har PVK-pakken (3) sat fokus på patientsikkerheden i forhold til at skærpe indikationen for og forebygge infektion i forbindelse med PVK-anlæggelse. Den nævner dog ikke noget om, hvordan arbejdsgangen bør være i forhold til PVK-anlæggelse. Vores PVK-guideline kunne evt. tænkes som et supplement til PVK-pakken.
Udenlandsk erfaring
I Storbritannien findes retningslinjer (4), der foreskriver, at alt personale, som anlægger PVK, skal oplæres og superviseres, inden man må stikke en patient, og alle skal recertificeres hvert andet år og endda før, hvis man har været ude af træning i flere måneder. Retningslinjerne angiver desuden, at plejepersonen har ret til at tilkalde erfarent personale, hvis det kan forebygge unødige stik for patienten, og indskærper samtidig, at der maksimalt må forsøges to gange, inden en erfaren tilkaldes.
Vores PVK-guideline og vores projekt er først og fremmest udarbejdet med det formål at sætte fokus på og forbedre vores stikkekultur i Danmark. Det er ikke meningen, at guidelinen skal betragtes som en rigid størrelse, eller at vi nødvendigvis skal til at certificere og kontrollere kompetencer ligesom i Storbritannien.
Vores formål er at udbrede en patientcentreret tilgang til PVK-anlæggelse, hvor vi tilpasser vores arbejdsgang til den enkelte patients behov. Mange PVK-anlæggelser forløber i dag helt problemfrit, men for de patienter, hvor der er særlige omstændigheder (kronisk sygdom med mange hundrede stik gennem et liv, nålefobi, skrøbelige eller utilgængelige årer), er det vores påstand, at vi kan gøre det væsentligt bedre ved at tilpasse vores arbejdsgang, så de ikke udsættes for unødige stik og ubehagelige oplevelser.
En PVK-anlæggelse bør ikke blot være et rutinemæssigt håndgreb, hvor man som nybegynder kaster sig ud i vanskelige anlæggelser og får erfaring hen ad vejen, men bør betragtes som et forfinet håndværk og et mini-invasivt indgreb, hvor man oplæres og løbende superviseres af de mest erfarne, og hvor alle gør sig størst mulig umage med grundig og korrekt forberedelse forud for hver eneste PVK-anlæggelse.
Den patientcentrerede tankegang, der ligger til grund for vores PVK-guideline, kan med fordel udvides til også at dække arteriepunkturer og blodprøvetagning.
Målet må være, at patienterne kan mærke, at et samlet sundhedsvæsen fra bioanalytikere, radiografer, plejepersonale, læger og til anæstesiuddannet personale gør alt for at spare patienterne for unødige stik, ubehag, nålefobi og behandlingsforsinkelse.
Konklusion
Undervisning af plejepersonale ved erfarne anæstesisygeplejersker som led i en ny patientcentreret PVK-guideline forbedrede succesraten markant ved anlæggelse af PVK og minimerede behovet for at tilkalde andre faggrupper. Trods det at anæstesien var langt hyppigere involveret i PVK-anlæggelse før guidelinen end efter, slog plejepersonalets forbedrede succesrate igennem som et beskedent, omend insignifikant, fald i gennemsnitligt antal stik for patienterne efter PVK-guidelinen.
Vores studie er formentlig mindre interessant end idéen bag det: at en ny og mere patientcentreret tilgang til PVK-anlæggelse tillige med kompetent oplæring kan betyde en stor forskel for de patienter, for hvem PVK-anlæggelse er en særlig udfordring. PVK-guidelinen eller et lignende tiltag kunne eventuelt implementeres som et supplement til PVK-pakken (3).
Find undervisningsmateriale og PVK-guideline på Sygehusvendsyssel.rn.dk > Afsnit og Ambulatorier > Klinik Anæstesi
Tak til Kristina Jessen Hansen, cand.scient.pol., for hjælp med databehandling, Mette Henriksen, fuldmægtig i ledelsessekretariatet på Sygehus Vendsyssel, for hjælp ved produktion af undervisningsmateriale og til Lars Meakin for hjælp med billeder og grafik.
Luise Jessen Lundorf, Læge, BA phil.; hansenluise@hotmail.dk
Anne Marie Hansen og Anna Marie Søborg, anæstesisygeplejersker
Per Henrik Lambert, anæstesiolog, klinikchef
Alle Sygehus Vendsyssel
Litteratur
- Statens Serum Institut. Nationale infektionshygiejniske retningslinjer for brug af intravaskulære katetre. 2. Udgave. København: Statens Serum Institut, Central Enhed for Infektionshygiejne; 2015.
- Lindsay LC. Behavioral approaches to anxiety and pain management for pediatric venous access. Pediatrics 2008;(122):134-9.
- Patientsikkert Sygehus, PVK-pakken Version 1.0; april 2010 (tilgængelig fra: http://www.patientsikkertsygehus.dk/).
- East Sussex Hospitals NHS Trust. Clinical guidance notes: Multi-professional practice guidelines for peripheral intravenous cannulation competency. East Sussex: East Sussex Hospitals NHS Trust; 2009.
Lundorf LJ, Hansen AM, Søborg AM, Lambert PH. A new patient-centered culture for needle-sticks.
Sygeplejersken 2015;(8):68-74.
The majority of hospitals have practice guidelines for when nurse anaesthesia personnel may be summoned for the placing of peripheral venous catheters (PVC). At the Sygehus Vendsyssel hospital, PVC placement must first be attempted by nursing staff, then by a doctor, and subsequently nurse anaesthesia personnel may be summoned. This is the case regardless of how difficult PVC placement is expected to be.
We have developed a new and more patient-centered set of PVC practice guidelines to take account of the difficulty of needle placement in a given patient, matched with staff experience. The PVC practice guidelines also include instruction in useful handling technique developed by nurse anaesthetists with many years’ experience. A clinically controlled pre- and post-study in a surgical unit comprising a total of 189 patients revealed that training of nursing staff using our new PVC practice guidelines improved the success rate of PVC placement and reduced the need to involve nurse anaesthetists. In spite of nurse anaesthetists being involved far more frequently in PVC placement before the guidelines than after, the improved success rate of the nursing staff was evidenced by a modest, but insignificant, decrease in the average number of needle sticks received by the patients after the introduction of the PVC guidelines.
Keywords: Practice guidelines, peripheral venous catheter, PVC, Venflon, needle phobia.
