Fag & Forskning
Postoperativ smertebehandling skal baseres på en smerteplan
En smerteplan skal udarbejdes efter afsnittets kliniske retningslinje, og retningslinjens anbefalinger for p.n.-medicin skal følges, så patienterne oplever den bedst mulige smertedækning.
Fag & Forskning 2016 nr. 4, s. 50-55
Af:
Nina Bechsgaard Andersen , sygeplejerske,
Anni Nørregaard Hansen, udviklingssygeplejerske, cand.cur.,
Hanne Aagaard , sygeplejerske, cand.cur., ph.d., klinisk specialist



Patienter på Universitetscenter for Rygkirurgi (RC) på Odense Universitetshospital har en tendens til at opleve en højere grad af smertelindring, når der er udarbejdet en smerteplan jf. den afsnitsspecifikke kliniske retningslinje sammenlignet med, når der ikke foreligger en sådan. Det viser en undersøgelse fra 2013-14, hvor 101 patienter deltog.
Undersøgelsen skelnede mellem patienter, som havde en lægeordineret smerteplan, der enten fulgte eller ikke fulgte en afsnitsspecifik retningslinje, og patienter som ikke havde nogen smerteplan.
Undersøgelsen gav endvidere anledning til overvejelser, om sygeplejerskerne havde de rette faglige kompetencer i forhold til smertebehandling af den postoperative patient.
Ordentlig postoperativ smertebehandling er essentielt både af hensyn til patientens velbefindende og af økonomiske grunde, da manglende postoperativ smertebehandling kan have konsekvenser i form af både længere indlæggelsestid og genindlæggelser.
På Odense Universitetshospital (OUH) er der på baggrund af Den Danske Kvalitetsmodel udarbejdet en tværgående klinisk retningslinje, der beskriver principper for smertevurdering og -behandling.
Af retningslinjen fremgår, at alle patienter skal have en relevant og dokumenteret plan for postoperativ smertebehandling i forbindelse med operation (1).
Universitetscenter for Rygkirurgi (RC) modtager patienter med diverse ryglidelser. I en afsnitsspecifik klinisk retningslinje er smertebehandlingen til disse patienter beskrevet, se boks 1.
I afsnittet findes tre forskellige regimer, hvor de forskellige diagnoser er grupperede. Til hvert regime er der udarbejdet en postoperativ smerteplan.
Sygeplejerskerne i RC har bl.a. i forbindelse med journalaudit erfaret, at det kun er få patienter, som får udarbejdet en postoperativ smerteplan. I de tilfælde, hvor lægen har lagt en plan for patientens smertebehandling, følger behandlingen ikke altid den afsnitsspecifikke kliniske retningslinje.
Den postoperative smertebehandling iværksættes i disse tilfælde derfor først, når patienten giver udtryk for at have en smerteintensitet, som overstiger de vedtagne grænseværdier vurderet ud fra Numerisk Rangskala (NRS). I nogle tilfælde iværksætter sygeplejerskerne smertebehandlingen eller dele af den jf. retningslinjen ud fra delegeret p.n.-ordination.
Uddrag af afsnitsspecifik klinisk retningslinje, Universitetscenter for Rygkirurgi (RC).
Fremgangsmåde ved anvendelse af NRS-score
Smerter er en individuel oplevelse og under indflydelse af flere faktorer som tidligere erfaringer, alder, angst, kultur, sygdom og prognose. Den eneste indikator for eksistensen og intensiteten af smerter er patientens egen oplevelse af smerter.
Patientens oplevelser måles ved hjælp af NRS-score.
Patienten kan med fordel informeres om og vejledes i brugen af NRS-score i forbindelse med indlæggelsessamtalen. Ellers sker dette, når patienten er vågen og klar postoperativt.
Patienten NRS-scores ved indlæggelsessamtalen og efterfølgende ved triagering (metode til systematisk vurdering og prioritering af patienter). Behovet for p.n.-medicinering vurderes på baggrund af NRS-score, og effekten vurderes ligeledes ved NRS-score umiddelbart efter i.v.-indgift og en time efter tabletbehandling.
Patienten vurderer sin smerte ved at nævne et tal på en skala fra 0 til 10, hvor 0 er smertefri, og 10 er den værst tænkelige smerte.
Patientens scoring dokumenteres. Angiver patienten at have smerter svarende til mere end 3 i hvile og mere end 5 ved mobilisering og hoste, iværksættes relevant smertebehandling.
Smertebehandling
Rygregime 1
Prolaps, dekompression (lille), vertebroplastik
- Tablet Pinex 1 g x 4
- Tablet Tradolan 50 mg x 4
- P.n.: Tablet Morfin 10 mg
Rygregime 2
Kyfose/skoliose hos børn og unge, dekompression (stor)-laminektomi, uinstrumenteret dese, instrumenteret kort dese (2-3 niveauer + knogle), kort stabilisering, konservativ behandling f.eks. i forbindelse med fraktur, perkutan instrumentering.
- Tablet Pinex 1 g x 4
- Tablet Contalgin 10-30 mg x 2 (afhængigt af vægt og vanlig medicinering)
- P.n.: Tablet Morfin 5-15 mg og/eller morfin i.v. efter vægt og smerteintensitet.
Hvis der er anlagt epiduralt kateter, skal dette seponeres 3. dag postoperativt – ved thorakotomi 5. dag postoperativt. Tidligere ved manglende effekt.
- Tablet Pinex 1 g x 4
Aftenen før seponering af epidural kateter opstartes
- Tablet Contalgin 10-30 mg x 2 (afhængigt af vægt og vanlig medicinering)
- P.n.: Tablet Morfin 5-15 mg og/eller morfin i.v. efter vægt og smerteintensitet.
Rygregime 3
Korrektionskirurgi (Skoliose, Kyfose, Mr. Becterew hos voksne), lang dese over mere end to niveauer hos voksne, lang stabilisering over mere end to niveauer (fraktur, metastase).
- Smertebehandling svarende til Rygregime 2.
I.v.-titrering:
- Morfin 0,05 mg/kg
- Ketogan 0,025 mg/kg
Såfremt patienten fortsat har smerter, gentages halv dosis hvert 5.-10. minut, indtil vedtagne NRS-værdier er nået (≤ 3 i hvile og ≤ 5 ved mobilisering eller hoste).
Når patienten er smertedækket, kumuleres de indgivne doser = titreringsdosis. Herefter gives ¾ af titreringsdosis som bolusdosis p.n. ved smertegennembrud.
Eksempel:
Patienten vejer 50 kg x 0,05 mg/kg = 2,5 mg Morfin. Der gives yderligere 1,25 mg Morfin to gange med fem minutters interval. Kumuleret bliver dette 5 mg Morfin, og ¾ af denne mængde bliver 3,75 mg Morfin, som er den dosis, patienten skal have p.n.
Smerter kan forlænge indlæggelsen
Manglende postoperativ smertebehandling kan ifølge litteraturen medføre flere fysiologiske og psykologiske forandringer hos patienten med en række komplikationer til følge (2).
Derudover kan manglende postoperativ smertebehandling have økonomiske konsekvenser i form af bl.a. længere indlæggelsestid og genindlæggelser (3).
Undersøgelser har vist, at læger og sygeplejersker giver utilstrækkelige mængder analgetika i forhold til at opnå sufficient smertedækning (4,5), og mulige barrierer mod effektiv smertebehandling beskrives.
Her nævnes en historisk set relativt lav medicinsk prioritering, læger og sygeplejerskers mistro til patientens smerteoplevelse, utilstrækkelig uddannelse af personalet samt manglende inddragelse af patienten i smertebehandlingen (3,4,6).
I litteraturen har det ikke været muligt at finde projekter, der belyser betydningen af lægeordinerede smerteplaner i forhold til patientoplevet smerteintensitet i det postoperative forløb.
For at sikre kvaliteten i smertebehandlingen har vi derfor fundet det relevant at undersøge smertebehandlingen i RC med fokus på dette undersøgelsesspørgsmål:
"Oplever patienter en højere grad af smertelindring, når lægen har udarbejdet en smerteplan ud fra den afsnitsspecifikke kliniske retningslinje sammenlignet med, når en sådan ikke foreligger?"
NRS bedre end VAS
Data om patienternes smerteintensitet blev indsamlet ved hjælp af NRS. Flere studier peger på, at dette scoringsredskab set fra et patientperspektiv er det nemmeste at anvende sammenlignet med f.eks. en visuel analog skala (VAS) (7).
Inklusionskriterier var patienter over 18 år, som forstod dansk og ikke havde en lang kronisk smerteanamnese.
101 patienter blev successivt inkluderet og inddelt i tre grupper, og den vurderede smerteintensitet blev dokumenteret på forskelligfarvede skemaer: Grøn: patienter, som havde en lægeordineret postoperativ smerteplan jf. afsnitsspecifik klinisk retningslinje, gul: patienter, som havde en lægeordineret postoperativ smerteplan, men ikke jf. afsnitsspecifik klinisk retningslinje, og blå: patienter uden en postoperativ smerteplan.
Vurdering af smerteintensiteten blev foretaget ud fra et flowdiagram de første 24 timer postoperativt.
Se flowdiagram
Flowdiagrammet var vist på skemaerne, og det fremgik heraf, at patienten skulle NRS-scores ved ankomst til RC efter den kirurgiske behandling og efterfølgende hver tredje time de første 24 timer postoperativt.
I nattevagt skulle NRS-scoring kun foretages en gang om morgenen eller i forbindelse med en farmakologisk smertebehandling. Såfremt patienten havde en smerteintensitet, der oversteg de vedtagne grænseværdier, skulle relevant farmakologisk smertebehandling iværksættes jf. retningslinjen.
Hvis den farmakologiske smertebehandling blev administreret intravenøst, skulle effekten vurderes ved hjælp af NRS-scoring umiddelbart efter indgift, hvorimod NRS-scoring først skulle foretages efter en time, når den farmakologiske smertebehandling var administreret med tablet.
Det var plejepersonalets ansvar at foretage NRS-scoring og dokumentere værdierne på de korrekte skemaer.
Data blev indsamlet fra oktober 2013 til marts 2014. Der er efterfølgende analyseret med deskriptiv statistik og med Bartlett’s test for equal variances, ANOVA Table SS og Tukey’s Multiple Comparison Test.
Projektet var en undersøgelse af nuværende/gældende praksis for farmakologisk smertebehandling, og der blev ikke indhentet samtykke fra patienterne.
Smerteplan eller ej er afgørende
De registrerede data blev fordelt i grupper ud fra, om der forelå en smerteplan eller ej. 17 patienter havde en lægeordineret smerteplan jf. retningslinjen, 47 patienter havde en lægeordineret smerteplan, men ikke jf. retningslinjen, og 37 patienter havde ingen smerteplan.
Analysens resultater præsenteres i forhold til tre områder: Patienternes smerteoplevelse, p.n.-medicinering og sygeplejerskernes håndtering af smertebehandlingen.
Patienternes smerteoplevelse
Ved vurdering af NRS i projektperioden blev der ikke taget højde for, om patienterne var i hvile eller under mobilisering, hvorfor NRS ≤ 5 ansås for acceptabelt.
Undersøgelsen viste en tendens til, at færrest patienter med smerteplan jf. retningslinjen havde NRS over den acceptable grænse, se tabel 1.
Samme tendens viste sig i opgørelsen over patienter med svære til uudholdelige smerter (NRS ≥7) (7). Flest patienter med smerteplan, men ikke jf. retningslinjen, havde NRS >5 og NRS ≥7.
Enkelte patienter havde endda NRS ≥7 gennem flere timer. Det kunne ud fra data dog ikke udelukkes, at patienterne i perioden mellem de enkelte scoringer havde haft acceptabel NRS.
![]() P.n.-medicinering
P.n.-medicinering
Størstedelen af patienterne i de tre grupper fik p.n.-medicin. Tablet paracetamol (Pinex) indgår i den kliniske retningslinje som fast smertebehandling. Dette er derfor ikke givet p.n. til patienter med smerteplan jf. retningslinjen. Flest patienter uden smerteplan fik paracetamol p.n., se tabel 2.
Opioider blev ofte anvendt ved p.n.-medicinering, se tabel 2.
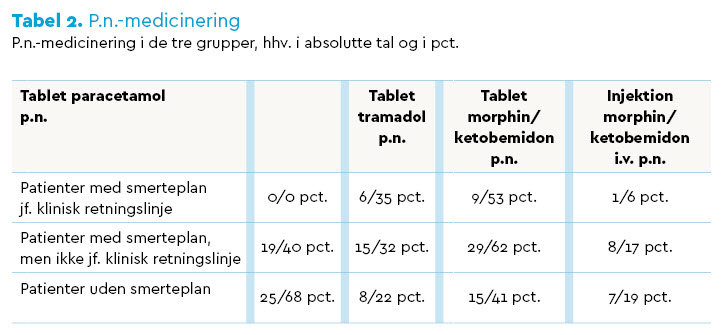 Tablet tramadol (Tradolan) indgår som fast smertestillende i retningslinjen til de fleste inkluderede patienter, men anbefales ikke ved p.n.-medicinering. Flest patienter med smerteplan jf. retningslinjen fik tramadol p.n., hvorimod færrest patienter uden smerteplan fik dette.
Tablet tramadol (Tradolan) indgår som fast smertestillende i retningslinjen til de fleste inkluderede patienter, men anbefales ikke ved p.n.-medicinering. Flest patienter med smerteplan jf. retningslinjen fik tramadol p.n., hvorimod færrest patienter uden smerteplan fik dette.
Ifølge retningslinjen bør tablet morphin (Morfin) anvendes ved behov for p.n.-medicinering. Flest patienter med smerteplan, men ikke jf. retningslinjen, fik tablet morphin og/eller ketobemidon (Ketogan), hvorimod færrest patienter uden smerteplan fik dette.
Retningslinjen anbefaler, at patienter med visse diagnoser smertebehandles med morphin intravenøst p.n. Mange patienter blev smertebehandlet intravenøst, men ingen af disse patienter havde diagnoser, hvor dette anbefales i retningslinjen.
Derimod blev ingen patienter med diagnoser, hvor morphin intravenøst anbefales, smertebehandlet med dette trods NRS > 5. Morphin og/eller ketobemidon intravenøst blev givet til betydelig flere patienter med smerteplan, men ikke jf. retningslinjen, og til patienter uden smerteplan i forhold til patienter med smerteplan jf. retningslinjen.
Af data fremgik det, at et mindre antal patienter blev smertebehandlet med ketobemidon, selv om dette præparat ikke indgår i retningslinjen.
Data viste desuden, at tre patienter afslog p.n.-medicinering trods NRS 6-8.
Sygeplejerskernes håndtering af smertebehandling
Det fremgik af projektet, at sygeplejerskernes valg af p.n.-medicin og administrationsmåde ikke var konsekvent i forhold til patientens smerteintensitet.
F.eks. fik en patient med NRS 6 morphin intravenøst p.n. I den efterfølgende vagt fik samme patient med NRS 8 tablet morphin p.n.
NRS-score hver tredje time blev korrekt dokumenteret hos 40 af de 101 patienter, men kun 17 patienters NRS-score efter p.n.-medicinering blev systematisk dokumenteret.
De statistiske analyser viste ingen signifikant forskel på patienternes NRS-scoringer i de tre grupper, hvorfor fundene alene kan anses for at være tendenser.
- Hvordan er holdningen til kliniske retningslinjer på jeres arbejdsplads?
- Hvilken retningslinje er den mest benyttede hos jer?
- Hvilke fordele vurderer I, der er ved at indføre lokale versioner af godkendte kliniske retningslinjer?
- Hvordan definerer I begrebet klinisk skøn i sygeplejegruppen på jeres arbejdsplads?
Bedre smertelindring med smerteplan
Undersøgelsen viste en tendens til, at patienter oplevede en højere grad af smertelindring, når der blev udarbejdet en smerteplan jf. den kliniske retningslinje sammenlignet med, når en sådan ikke forelå. Smertebehandlingen var ikke konsekvent, og sygeplejerskerne afveg ofte fra retningslinjen ved p.n.-medicinering.
I undersøgelsen havde 17 af de 101 patienter, der blev inkluderet, en smerteplan jf. retningslinjen. Tendensen var, at færrest patienter i denne gruppe havde smerter over den fastsatte værdi.
Nyere studier nævner fortsat udfordringen ved implementering af evidensbaseret praksis og peger på, at smertebehandling bør standardiseres for at sikre den bedste praksis og reducere unødvendige variationer i behandlingen (6,8).
Flere studier fremhæver vigtigheden af fastlagte smertestillende doser i de tilfælde, hvor vedvarende smerter kan forudsiges frem for udelukkende at smertebehandle ved smertegennembrud (8). Kombinationen af flere smertestillende præparater anbefales, hvorved der opnås øget effekt, og behovet for bl.a. morfika reduceres (6).
I den kliniske retningslinje er smertebehandlingen tilrettelagt ud fra diagnoser. Det fremgår af data, at en del patienter havde NRS over den fastsatte værdi trods smerteplan jf. retningslinjen.
Det bør derfor drøftes, om retningslinjen er velegnet i sin nuværende form. P.n.-medicinering bør evt. i stedet tage udgangspunkt i den enkeltes smerteoplevelse og dermed NRS-score.
Undersøgelsen viste en tendens til, at flest patienter med smerteplan, men ikke jf. retningslinjen havde smerter over grænseværdien. Man må overveje, om sygeplejerskerne var mere opmærksomme og i højere grad anvendte deres faglige skøn i smertebehandlingen til patienter uden smerteplan, og om dette er afgørende for undersøgelsens resultater?
Vurdering af smerteintensitet og administration af p.n.-medicin menes at have væsentlig betydning i smertebehandlingen (6).
Det har i denne undersøgelse ikke været muligt at vurdere, i hvilket omfang sygeplejerskerne har forholdt sig kritisk til den oplyste NRS-score eller vurderet effekten af given behandling. Det er ligeledes uvist, om sygeplejerskerne har vejledt de patienter, der har fravalgt p.n.-medicin trods NRS >5 i hensigtsmæssig smertebehandling.
Flere studier tillægger sygeplejersker en central rolle i smertebehandling bl.a. på grund af størst patientkontakt.
Der peges på manglende uddannelse, begrænset sygeplejerske-patient-relation og forstyrrelser i smerteinterventionen som barrierer. Kulturen i afdelingen herunder "vi plejer" og sygeplejerskernes personlige holdning til smerter nævnes også som betydningsfulde i smertebehandlingen (6,9).
Sygeplejersker har en central rolle
Sygeplejersker har altså en central rolle i valg af smertebehandling. Merry Scheel (10) skriver, at det sygeplejefaglige skøn er nødvendigt og indlejret i sygeplejens praksis. Regler og principper er ikke tilstrækkelige, når der skal træffes afgørelse om, hvordan et andet menneske hjælpes bedst.
Det sygeplejefaglige skøn skal begrundes i sygeplejerskens viden, indsigt og forståelse for situationen og frigøres fra sygeplejerskens private følelser og præferencer. Der ligger samtidig implicit et krav om dialog med de implicerede samarbejdspartnere herunder patienterne (ibid).
Et sygeplejefagligt skøn kan medføre, at en situation bliver enten bedre eller værre, og nogle skøn er mere kvalificerede end andre. Viden inden for et bestemt område giver særlige betingelser for at foretage kvalificerede skøn til bedring af den aktuelle situation (ibid).
Det er uvist, om sygeplejerskerne i denne undersøgelse havde den fornødne viden, indsigt og forståelse til at kunne foretage et kvalificeret skøn og dermed valg af smertebehandling. Vi må konstatere, at der var store variationer i smertebehandlingen, og mange patienter havde smerter over den acceptable grænse.
Projekt med udfordringer
Manglende tidsplan og uklar organisering omkring projektet medførte en betydelig længere dataindsamlingsperiode end forventet. Mange patienter blev ikke inkluderet i projektet, og ikke alle fik foretaget det fastsatte antal NRS-scoringer. Effekten af p.n.-medicin blev hos de fleste patienter ikke systematisk dokumenteret. Personalet gav udtryk for, at dataindsamlingen ofte blev glemt og desuden anset for en ekstra opgave, som nogle dage var svær at nå pga. travlhed.
Flere og systematiske NRS-scoringer kunne evt. have påvirket det endelige resultat af patienternes oplevede smerteintensitet.
Samlet set gav projektet en del udfordringer i hverdagen, hvilket betyder, at vi ikke kan konkludere med ufravigelig sikkerhed på data. Derimod kan vi pege på områder, der fortsat trænger til fokus og udforskning
Øget fokus på den kliniske retningslinje
Perioden med dataindsamling skabte øget fokus på den kliniske retningslinje og på, hvordan vi smertebehandler patienterne.
Resultaterne af projektet har gjort det mere tydeligt, hvor sygeplejerskerne med fordel kan fortsætte arbejdet med at forbedre smertebehandlingen til patienterne, f.eks. ved at
- revidere og implementere den kliniske retningslinje
- p.n.-medicinere på baggrund af NRS-score
- informere patienter grundigt om smertebehandling
- planlægge undervisning for afdelingens sygeplejersker i smertebehandling
- undersøge projektets resultater nærmere.
Bedst at udarbejde en smerteplan
Projektet viste en tendens til, at patienter oplevede en højere grad af smertelindring, når der blev udarbejdet en smerteplan jf. afsnitsspecifik klinisk retningslinje sammenlignet med, når en sådan ikke forelå. Samtidig må det konstateres, at sygeplejerskerne ofte afveg fra den kliniske retningslinje ved p.n.-medicinering.
Det bør overvejes, om hele sygeplejerskegruppen besidder de fornødne faglige kompetencer inden for smertebehandling til den postoperative patient.
Tak til plejepersonalet i Universitetscenter for Rygkirurgi for indsamling af data. Endvidere tak til overlæge, forskningsleder Frantz Rom Poulsen for den statistiske analyse.
Andersen NB, Hansen AN, Aagaard H.: Post-operative analgesia to be based on a pain-management plan
The University Centre for Spinal Surgery receives patients with a comprehensive range of spinal conditions. A unit-specific clinical guideline describes protocols for post-operative pain management. Only a limited number of patients are prescribed a post-operative pain-management plan, and the physician-prescribed plans often deviate from the guideline.
To safeguard the quality of pain management, we sought to investigate whether patients experience a greater degree of pain relief from a pain-management plan based on the unit-specific clinical guideline as compared with no plan.
The study was quantitative, and included 101 patients. The patients’ pain intensity was assessed using a Numerical Ranking Scale based on a flowchart for the first 24 hours post-surgery.
The study indicated a tendency for patients to report a higher degree of pain relief under a pain-management plan based on a unit-specific clinical guideline than where no such plan was assigned.
Equally, it must be noted that the nurses often deviated from the clinical guideline in p.r.n. medication.
Keywords: Clinical guidelines, spinal surgery, pain management, pain-management plan, nursing skills.
Referencer
- Larsen JK. OUH. Principper for smertevurdering og behandling (standard 2.7.5) 23.4.2015. Hentet den 22.6.2016.
- McMain L. Principles of acute pain management. Journal of Perioperative Practice 2008;18(11):472-8.
- Hutchison RW. Challenges in acute postoperative pain management. Am J Health-Syst Pharm 2007;64:2-5.
- Grinstein-Cohen O, Sarid O, Attar D et al. Improvements and difficulties in postoperative pain management. Orthopaedic Nursing 2009;28(5):232-9.
- Niemi-Murola L, Pöyhiä R, Rhen B et al. Patient satisfaction with postoperative pain management – effect of preoperative factors. Pain Management Nursing 2007;8(3):122-9.
- Lorentzen V, Hermansen IL, Botti M. A prospective analysis of pain experience, beliefs and attitudes and pain management of a cohort of Danish surgical patients. Eur J Pain 2012;16:278-88.
- Skiveren J, Frandsen J. Vurdering af smertens intensitet hos den smertepåvirkede patient. Sygeplejersken 2001;(19):28-35.
- Glowacki D. Effective pain management and improvements in patients’ outcomes and satisfaction. CriticalCareNurse 2015;35(3):33-41.
- Mackintosh-Franklin C. Registered nurses’ personal responses to postoperative pain: a descriptive qualitative study. Pain Management Nursing 2014;15(3):580-7. 1
- Scheel ME. Interaktionel sygeplejepraksis. 3. udgave. København: Munksgaard Danmark; 2005;175-81.



