Sygeplejersken
Vurdering af smertens intensitet hos den smertepåvirkede patient
Sygeplejersker og læger undervurderer patientens egen opfattelse af smerter, og smertebehandlingen er afhængig af personalets egne holdninger til smerte. Hvis patienten skal have en sufficient smertebehandling, skal smerten beskrives, og behandlingens effekt måles. Til det kan man bruge nogle forholdsvis simple, men effektive skalaer. Problemet er imidlertid ofte, at sygeplejerskerne er imod at bruge dem.
Sygeplejersken 2001 nr. 19, s. 28-35
Af:
Jette Skiveren, klinisk oversygeplejerske,
Jan Frandsen, MSN, CRNP, klinisk sygeplejespecialist

Artiklen henvender sig til sygeplejersker, hvis patienter har smerter. Målet med artiklen er, at læseren:
- opnår teoretisk viden om forskellige screeningsinstrumenter og kan gøre rede for deres anvendelighed i forhold til forskellige smertetilstande og patientgrupper.
- kan benytte et simpelt screeningsinstrument til at vurdere patienters smerteintensitet.
- kan gøre rede for, hvilke forhold der har indflydelse på, hvor hyppigt det er relevant at screene en patient for smerter.
Smerter vurderes ofte ud fra sundhedspersonalets egne holdninger, som kan være fyldt med myter og misforståelser. Patientens udtryk for smerter tages ikke altid alvorligt, og personalets personlige holdning til smerter og smertebehandling har ofte indflydelse på den kliniske beslutningsproces (1). Vurdering af smerter bør primært bygge på patientens udsagn. Det er en almindelig, om end en fejlagtig opfattelse, at fordi denne vurdering er subjektiv - personlig - er den af mindre værdi. Realiteten er imidlertid, at sundhedspersonale udviser dobbeltmoral, når det kommer til vurderingen af subjektive symptomer. Klager over kvalme og åndenød bliver taget alvorligt, men når det kommer til smerter, er sagen helt anderledes.
Hvorfor tage smerter alvorligt?
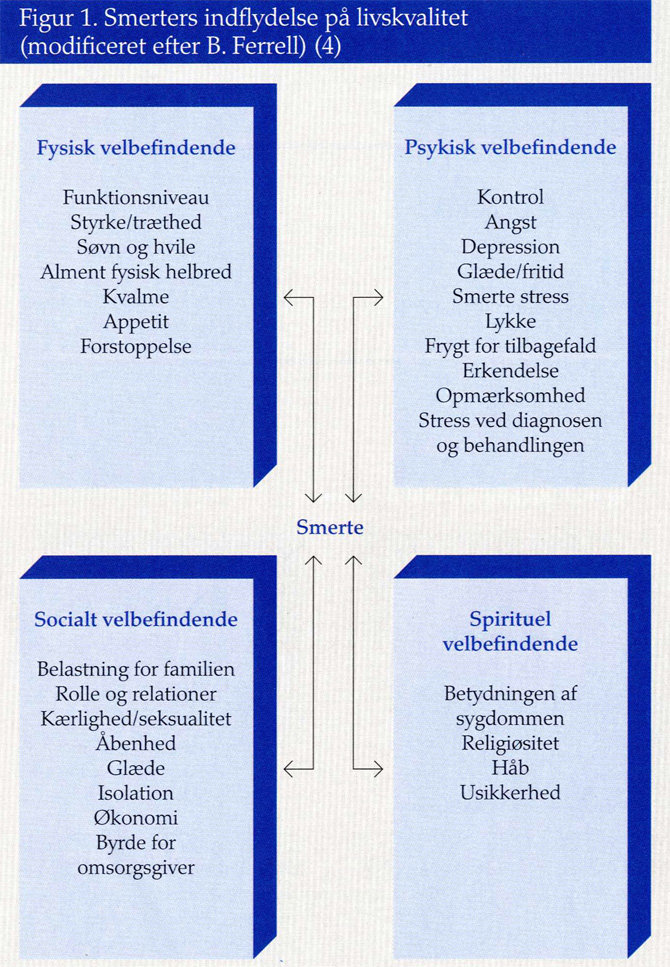
Manglende behandling eller underbehandling af smerter bør anskues som et sundhedsproblem. Ikke nok med at det berører den enkelte person og den nærmeste omgangskreds. Cleeland med flere har med deres arbejde gennem årene klart beskrevet smerters negative indflydelse på daglige aktiviteter, humør og omgang med andre (2,3). De har endvidere bevist, at ubehandlede smerter har den samme indflydelse på patienter - på tværs af kulturer. Den amerikanske sygeplejeforsker Betty Ferrel og hendes kollegaer har udviklet en livskvalitetsmodel relateret til ubehandlede smerter (4) (figur 1). Selv om modellen primært er baseret på erfaringer med cancerpatienter (knoglemarvstransplantationer), er det ikke utænkeligt, at modellen kan overføres direkte til andre former for smertetilstande.
Ubehandlede smerter kan også anskues fra en samfundsøkonomisk synsvinkel. En undersøgelse af Ferrell med flere har vist, at (cancer) patienter, som har behov for at blive indlagt til smertebehandling, har et længere sygehusophold end en kontrolgruppe (5). Endelig skal vi minde om tabt arbejdsfortjeneste og den tid, en patient og evt. pårørende skal bruge på lægebesøg. Udgifter til medicin kan reduceres, hvis smerter bliver systematisk vurderet og behandlet.
Vurdering af subjektive symptomer
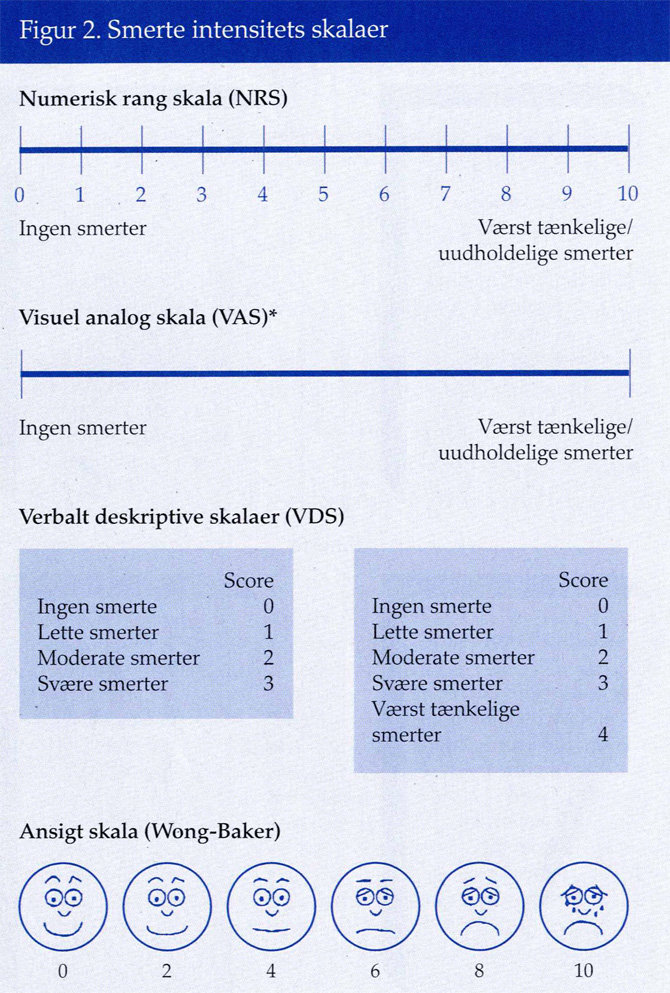
For mange er vurdering af et subjektivt symptom et abstrakt fænomen. Udviklingen af den visuelle analoge skala (VAS) har imidlertid ændret denne holdning. VAS-skalaen blev udviklet i 1930'erne med henblik på vurdering af smerter i forbindelse med videnskabelige undersøgelser. Siden er andre skalaer blevet udviklet til at vurdere subjektive fænomener som f.eks. smerteintensitet, kvalme og åndenød. Fælles for alle skalaerne er, at de bygger på patientens udsagn om det subjektive fænomens styrke (intensitet) i en objektiv udtryksform. Skalaerne udtrykker subjektive fornemmelser som en numerisk repræsentation, dvs. at man giver sin smerte et tal eller et kategorisk udtryk for intensiteten af smerten. De hyppigst anvendte er ''numeriske rangskalaer'' (NRS), ''visuelle analoge skalaer'' (VAS) og ''verbale deskriptive skalaer'' (VDS) (figur 2).
Vurdering af smerteintensitet er en væsentlig del af en smerteanamnese, som gennemgås detaljeret i artiklen ''Smertebehandling til mennesker med kræft'' (6).
Vurdering af smerteintensiteten kan bruges som en generel måleenhed for smertebehandling og til at måle resultatet af en specifik handling.
F.eks. hvis en patient beder om smertestillende medicin, bør det være en rutine, at sygeplejersken spørger om patientens smerteintensitet, før medicinen gives.
Når sygeplejersken senere skal vurdere virkningen af medicinen, er en smerteskala et enkelt redskab til at måle medicinens virkning.
Ved langvarige eller kroniske smertetilstande skal målingen af smertens intensitet tages med et vist forbehold, idet smerteintensitetskalaer er en endimensional vurdering af en kompleks tilstand.
Hos patienter med langvarige og kroniske ikke-maligne smertetilstande vil der ofte være et misforhold mellem, hvor smertepåvirket patienten angiver at være og patientens adfærd. Patienten vil måske klage over svære til uudholdelige smerter i en fod med en VAS og umiddelbart bevæge sig frit omkring.
Hos denne patientgruppe bør andre faktorer som aktivitetsniveau, mestringsstrategier mv. medinddrages. Samtidig skal opmærksomheden henledes på, at når en kronisk smertepatient opnår smertelindring f.eks. fra VAS 7 til 6, udnytter patienten den ofte til at øge aktivitetsniveauet, hvorefter at smerteintensiteten igen øges til 7 (7).
Et af cancerpatientens hyppigst forekommende symptomer er smerter, og smerten har både akutte og kroniske elementer. Flere forfattere har i undersøgelser af cancerpatienter vist, at faktorer som kvalme, træthed, angst og depression har indflydelse på smertens intensitet, hvorfor dette må inddrages i vurdering af patientens score (4,7).
Smerteskalaer
En skala til at klassificere en smertes intensitet skal være pålidelig, så den konsekvent kan måle smertens intensitet fra et tidspunkt til det næste. Skalaen skal ligeledes være tilstrækkelig gradueret til at kunne indfange forandringer i smertens intensitet, og den skal være nem at forstå og anvende for både patient og personale. I USA er det almindelig praksis at anvende smerteskalaer. Nye standarder for kvaliteten af pleje og behandling har medført, at regelmæssig vurdering og dokumentation af smerter er på vej til at blive påbudt, forhold, som formentlig også vil gøre sig gældende i Danmark (8) (se boks 1, side 31).
Hvor ofte skal smerten vurderes?
Alle patienter bør med jævne mellemrum blive vurderet for smerter. For den ambulante patient kan det betyde, at han bliver screenet hver gang, han kommer til kontrol eller behandling. For indlagte patienter og patienter på genoptræningsenheder og plejehjem bør frekvensen af smertevurderingen afhænge af smertens intensitet samt den smertestillende medicins maksimale effekt, virkningsvarighed og bivirkningsprofil:
 Jo højere en smertescoring, desto oftere skal patienten vurderes. Når en patient postoperativt har smerter, som ikke er under kontrol, f.eks. med en VAS = 10 (se figur 2) på en skala fra 0 til 10, bør smertens intensitet vurderes med korte intervaller på f.eks. 15-20 minutter.
Jo højere en smertescoring, desto oftere skal patienten vurderes. Når en patient postoperativt har smerter, som ikke er under kontrol, f.eks. med en VAS = 10 (se figur 2) på en skala fra 0 til 10, bør smertens intensitet vurderes med korte intervaller på f.eks. 15-20 minutter.
Hvis denne - postoperative - patient har uudholdelige smerter og ikke kan koncentrere sig tilstrækkeligt til at anvende en skala, gives den analgetiske behandling på trods af patientens manglende objektive vurdering.
Vurdering af smertens intensitet bør være en kontinuerlig proces. I praksis kan det betyde, at patienten det første døgn efter en operation vurderes i forbindelse med, at:
- patienten får kontrolleret temperatur, puls og blodtryk,
- patienten meddeler, at han har smerter, og
- et passende interval efter, der er givet et p.n. smertestillende (15 minutter efter et intravenøst og 45 minutter efter et peroralt morfika).
Valg af skala og dokumentation
Der findes ingen endegyldig sandhed for, hvilken smerteskala man bør anvende. Valget må afhænge af, hvilken patientgruppe man arbejder med. Dog er det væsentligt, at smerter vurderes ensartet fra afdeling til afdeling. F.eks. kan retningslinierne for et sygehus være, at alle voksne patienter vurderes ved hjælp af en 0-10 numerisk rangskala, og alle børn vurderes med Wong-Baker-skala (figur 2).
Hvis en regelmæssig vurdering af smerter skal have konsekvenser, skal vurderingen dokumenteres, samtidig med at en afdeling skal have retningslinier for behandlingen af de hyppigst forekommende smertetilstande. Til dette udvikles der til stadighed redskaber, som gør det muligt at analysere og dokumentere data samt evaluere tiltag (se figur 3).
Numerisk rangskala
Den numeriske rangskala (NRS) (figur 2) er den enkleste metode til at vurdere smerter. Patienten bliver spurgt: ''Fortæl mig på en skala fra 0 til 10, hvor ondt du har lige nu. 0 svarer til, at du ingen smerter har og 10 er værst tænkelige/uudholdelige smerter.'' Ved ''Værst tænkelige smerter'' skal patienten tage udgangspunkt i, hvad han selv oplever som værst tænkelige smerter.
Metoden er enkel og hurtig at anvende, og gennem flere undersøgelser er der fundet god korrelation med den visuelle analoge skala (9). I en undersøgelse af Paice og Cohen foretrak patienterne den numeriske skala frem for den visuelle analoge skala, og forfatterne konkluderede, at patienterne havde lettere ved at anvende den numeriske skala frem for den visuelle analoge skala (10). Der er ikke lavet tilsvarende danske undersøgelser.
Foruden at være enkel at administrere har den numeriske skala fordele frem for den visuelle analoge skala, idet den f.eks. kan anvendes til vågne, intuberede patienter, ved telefonsamtaler eller til patienter, som ikke kan tale behandlerens sprog, men som kan lære at anvende skalaen, f.eks. via tolk.
Hovedstadens Sygehusfællesskab (H:S) har med et ønske om en kvalitetsforbedring indgået aftale med en amerikansk organisation, The Joint Commission on Accreditation of Health Organizations (JCAHO). Aftalen går ud på, at denne organisation i år 2001 skal evaluere Hovedstadens sygehuses kvalitet efter samme principper (standarder) som på de amerikanske sygehuse. I standarderne er der bl.a. et krav om, at det enkelte hospital har procedurer for vurdering af smerter og hensigtsmæssig smertebehandling. Denne standard fordrer, at den enkelte afdeling har retningslinier til at identificere patienter med smerter. Dette kunne udmønte sig i en politik om, at man monitorerer og ensarter smertebehandlingen ved at anvende en smerteskala, f.eks. VAS.
Visuel analog skala
Den klassiske visuelle analoge skala (VAS) (se figur 2) er en 10 cm lang, horisontal, ugradueret linie med to endepunkter. I senere modifikationer er linien gradueret i enten 10 (cm) eller 100 (mm) enheder med eller uden endepunkter, som indikerer ingen smerter og værst tænkelige/uudholdelige smerter. VAS giver mulighed for større graduering af smertens intensitet end de andre skalaer f.eks. NRS, VDS og ansigtsskalaer.
Princippet i den visuelle, analoge skala er, at patienten markerer på linien, hvor stærk smerten føles, hvorefter afstanden mellem punktet ''ingen smerter'' og patientens markering af smerteniveauet måles. Afstanden mellem de to punkter er værdien af smerteniveauet. Visse institutioner bruger en ''lineal,'' hvor patienten med en flytbar skive markerer, hvor stærkt smerten føles. Smerteintensiteten kan herefter aflæses ved hjælp af gradueringen.
Gennem årene har der været diskussion om, hvorvidt man skal anvende en horisontal eller en vertikal skala. Det har imidlertid været en akademisk diskussion, og der er til dato ikke overbevisende argumenter for at anvende én skala frem for en anden.
Ligesom den numeriske skala er VAS-skalaen let at forstå og hurtig at anvende. Man skal dog være opmærksom på, at ældre patienter og patienter med nedsat syn eller kognitive problemer kan finde den visuelle analoge skala besværlig eller umulig at anvende. For disse patienter kan det være en fordel at anvende en numerisk eller en verbalt beskrivende skala (11,12,13,14).
Verbale deskriptive skalaer
Verbale deskriptive (beskrivende) skalaer (VDS) (se figur 2) anvender ord til at beskrive smertens styrke. Metoden har været brugt siden 1940'erne (15). Patienten vælger det ord, der bedst beskriver smertens intensitet. De fleste undersøgelser anvender en gruppe på fire ord (ingen, milde, moderate, svære). Denne gruppering er enkel og praktisk. De fire ord er ofte lette at forstå og score og har i mange år været anvendt i klinisk praksis.
Det valgte udtryk i VDS, f.eks. moderate smerter, kan dog af den enkelte patient opfattes som et kunstigt udtryk for hans smertes intensitet.
Verbale beskrivende skalaer med mange ord kan ikke anbefales, idet metoden vil tage mere tid, samtidig med at patienten kan have svært ved at forstå og overskue mulighederne (16). VDS med få ord giver derimod store begrænsninger, og hvis skalaen samtidig kun har et ulige antal svaralternativer f.eks. lette, moderate og svære smerter, er der tendens til at patienter vælger midterkategorien.
Af hensyn til smerteanalysen kan de verbale kategorier omregnes til en numerisk værdi som vist i figur 2. Validiteten af omregningen er undersøgt ved at sammenligne med den visuelle, analoge skala, og der blev fundet god korrelation (17).
Skalaer til børn, ansigtsskalaer
Generelt kan børn ikke anvende skalaerne. Undersøgelser har dog vist, at børn helt ned til tre år kan bruge skalaer med ansigtsudtryk med graduering tilsvarende den visuelle analoge skala. De mest kendte ''ansigt rangskalaer'' er ''Wong-Baker'' (figur 2) (18) og ''Oucher skalaen'' (19). Oucher-skalaen består af seks fotografier af børneansigter. I den ene ende af skalaen ser barnet roligt og tilfreds ud, i den anden ende ser det grædende og forpint ud. Problemet med ansigtsskalaer er, at patienten kan angive en værdi, som snarere relateres til hans emotionelle tilstand end til smertens intensitet.
Ældre
Publicerede data om brug af smerteskalaer til ældre mennesker er relativt nye. Disse studier omfatter de ældres evne til at anvende skalaerne, deres præference og pålideligheden i forhold til forskellige målinger. Én undersøgelse angiver, at vi med alderen har vanskeligheder ved at abstrahere, hvilket kan gøre det svært at anvende visuelle, analoge skalaer (9, 20). Undersøgelsen viser, at samtidig med at alderen stiger, falder evnen til at anvende VAS, men ikke NRS eller VDS. Pålidelige resultater, om end af mindre studier, viser, at VAS er vanskelig at anvende, og de ældre angiver, at VAS er mangelfuld i sin beskrivelse af smerten set i forhold til de verbale skalaer. Paice og Cohen fandt i deres undersøgelse, at ældre foretrak den numeriske skala frem for den visuelle skala (10).
Figur 3. Smertebehandling
| Patientlabel | |||||||
| Dato | Sygeplejediagnose | Mål for patienten | Sign. | ||||
| P: Pt. har akutte smerter E: Pga. traume operation vævsbeskadigelse S: udtrykker smerter anspændthed, tager sig til det smertende sted, bleg, vrede, gråd, irritabilitet, konfusion, angst, søvnbesvær, hurtig overfladisk respiration ¡ BT, ¡ puls, angst for afhænnighed, immobilitet. | 1. At patienten er tryg og velinformeret om smerteforløbet 2. At patienten udtrykker smertefrihed i hvile 3. At patienten udtrykker smertelindring ved mobilisering. 4. At bivirkninger til smertebehandlingen minimeres. 5. At patienten kan tage aktivt del i genoptræningen. 6. At patientens VAS-score er ¡ 3 i hvile og ¡ 4 ved mobilisering. |
||||||
| Evaluering Som minimum foretages evaluering af patientens smerteoplevelse x 1 i hver vagt. VAS-score 0 = ingen smerte 1-2 = lette smerte3-4 = middel smerte | 5-6 = middelsvær smerte7-8 = svær smerte9-10 = uudholdelig smerte | ||||||
| Dato | Kl.slet | Smertescore Patienttilstand før intervention |
Smertestillende | Andre smertelindrende interventioner (handlinger) | Evaluering/ patienttilstand efter intervention | Sign. | |
Andre patientgrupper
Vurdering af patienter, som er mentalt reducerede, bevidsthedssvækkede eller på anden måde har nedsat kognitiv funktion, er mangelfuldt beskrevet. Der er imidlertid enighed om, at rastløshed, uro, sukken og stønnen eller gnidning på et bestemt område (f.eks. låret) kan være udtryk for, at patienter har smerter (21). Disse forskellige former for adfærd anses for indikatorer, som bør undersøges yderligere.
Ved meget syge patienter eller intuberede patienter på intensive afdelinger kan man anvende en mundtlig version af en numerisk skala. Man beder patienten vælge et nummer mellem 1 og 10, ved at man holder 0 til 10 fingre op, mens patienten nikker eller på anden måde tilkendegiver det punkt, som svarer til patientens smerte.
Revision af smertebehandlingen
Den primære grund til at anvende smerteintensitetsskalaer er ønsket om at kunne måle effekten af en smertebehandling. Flere undersøgelser har vist, at hvis en patient, på en skala fra 0 til 10, registrerer 5 eller mere, vil smerterne interferere signifikant med daglige funktioner (2,3,22). Andre undersøgelser af patienter med fremskreden cancer viser, at aktiviteten påvirkes væsentligt ved en score på 4, og evnen til at opleve glæde kraftigt mindskes ved smertescore på 6 til 7. Disse og andre studier kombineret med klinisk erfaring har ført til, at mange klinikere er nået til den konklusion, at en smertescore på mere end 3 skal føre til en revision af smertebehandlingen med højere doser analgetika, anden medicin eller anden intervention (23,24). Endelig skal kortvarig smerte på niveau 6 eller mere medføre øjeblikkelig handling.
En anden vigtig pointe er, at vi knap ved, hvor megen bevægelse på en skala der kræves, for at det giver en meningsfuld forandring for patienten. Selv om en patient opnår 50 pct. smertelindring på en skala, fortæller det ikke, om smertelindringen er tilstrækkelig for patienten.
Som diabetes og hypertension
For patienter med infektioner er temperaturen et mål for patientens almene tilstand. En hjørnesten i kontrollen af sukkersyge er regelmæssig måling af blodsukkeret. For hypertonikeren er blodtrykket en af de vigtigste komponenter i behandlingen af forhøjet blodtryk. For patienten med smerter, hvad enten det er kortvarige smerter som følge af en operation, eller det er kroniske smerter, må vi på samme måde anvende en passende målemetode til vurdering af smerter.
Målet med behandlingen af en patient med diabetes eller forhøjet blodtryk er at normalisere den patofysiologiske tilstand. Principielt er behandlingen af smerter i det store hele ikke forskellig fra behandlingen af diabetikeren eller hypertonikeren. For visse smertetilstande (f.eks. postoperative smerter) bringes kroppen med tiden tilbage til en tilstand som før operationen. Ved andre smertetilstande kan den patofysiologiske proces, f.eks. smerter forårsaget af cancer, bringes under kontrol, og smerten stabiliseres.
Modstand hos personalet
Talrige undersøgelser viser, at både sygeplejersker og læger undervurderer patientens egen vurdering af smerter. På VAS fra 0-10 vurderer de professionelle en patients smerte 1,5-2 lavere, end hvad patienten selv ville gøre. Det vil sige, at hvis en patient vurderer sin smerte til 6, ville personalet have vurderet den til 4. Denne forskel ville ikke være erkendt uden brug af et fælles redskab til at måle smerten. Erfaringer viser, at en VAS eller NRS på f.eks. 5 frem for udsagn om, at patienten har ''en del smerter'' eller ''moderate smerter,'' tages langt mere alvorligt. Det kan være godt at huske på i de stunder, hvor personalet synes, at VAS og NRS er kunstige at anvende. VAS og NRS er til dato det redskab, der bedst beskriver en patients smerteintensitet (1).
Ved implementering af smerteskalaer har vi ofte mødt sygeplejersker, der var modstandere af at bruge dem. De følte, at det var en kunstig måde at spørge til patientens smerteintensitet. De angav også, at patienterne ikke forstod at bruge dem. Men efter en indkøringsperiode på et par måneder var disse problemer svundet. Flere sygeplejersker angav spontant, at det måtte have været deres egen modstand mod linealen, de initialt havde overført til patienten. Når vi selv anvender den, præsenterer vi den til patienten ved at sige: ''Der findes jo desværre ingen metoder, der kan måle, hvor stærk din smerte føles - f.eks. som vi har et termometer til at måle din temperatur. Men for at vurderingen af, hvor stærk din smerte føles, ikke skal blive tilfældig, vil jeg gerne anvende denne lineal.''
Vi pointerer også, at ved ''Værst tænkelige smerte'' skal det være den smerte, patienten synes er den værst tænkelige.''
Valg af skala
Der er uenighed om, hvilken skala man bør foretrække. Nogle mener, at man i den daglige kliniske praksis bør anvende NRS, og at VAS skalaen kun skal anvendes i forbindelse med videnskabelige undersøgelser. Andre prioriterer at anvende VAS-skalaen i klinikken. Vigtigst er, at en institution på alle afdelinger anvender samme skala, og at den valgte smerteskala introduceres så tidligt som muligt i et behandlingsforløb, helst inden smerter opstår, hvor indlæringen er lettere. Det kunne f.eks. ved elektiv kirurgi være præoperativt, umiddelbart før patienten sendes til operation.
Der er en løbende debat om, hvorvidt der findes andre og evt. bedre indikatorer i et postoperativt patientforløb, som kan være udtryk for god smertelindring. Flere er fortalere for, at mobilisering kan være en bedre indikator for nogle patientkategorier, f.eks. patienter, der er blevet udsat for mavetarmkirurgi. Til gengæld er denne indikator utilstrækkelig for f.eks. patienter, der har fået foretaget knæalloplastik. Fremtidige undersøgelser må afdække nye indikatorer, men foreløbig mener vi, at smerteintensitetsskalaen er det vigtigste redskab, vi har, til at opnå en optimal smertebehandling. Samtidig er det relativt simpelt, så vi anbefaler det varmt til at vurdere en patients smerter.
- Hvilke spørgsmål stiller du til en patient, som har smerter?
- Hvordan registrerer I patienternes smerteintensitet på din afdeling?
- Test, hvordan du selv og en gruppe kollegaer vil vurdere en bestemt patients smerter på en VAS skala. Udfyld skalaen samtidig med, at I står over for en patient, sammenlign og drøft jeres overvejelser for den valgte værdi.
- Sammenlign din egen vurdering af en patients smerter med patientens vurdering ved hjælp af VAS. Husk at markere din vurdering på din skala, inden patienten markerer på sin skala.
- Noter fem ord (adjektiver), du ofte benytter til at beskrive en patients smerter i plejeplanen.
- Hvilke ord (adjektiver) ser du almindeligvis brugt til beskrivelse af patientens smerter i lægejournalen?
- Hvor mange af dine patienter har en VAS/NRS på mere end 3?
Jette Skiveren er uddannet fra Hvidovre Sygeplejeskole i 1977 og tog i 1986 den undervisende linie, 1. del, fra Danmarks Sygeplejerskehøjskole. I 1988 blev hun ansat som sygeplejerske på Smerteklinikken på Bispebjerg Hospital. Her fik hun efter få år omklassificeret stillingen til klinisk oversygeplejerske, idet hun i stigende grad var med til at sætte dagsorden inden for udviklingen af sygeplejen til smertepatienten. Jette Skiveren har i alle årene været involveret i udviklings- og forskningsprojekter og skrevet artikler om mange aspekter ved sygeplejen til den smertepåvirkede patient - samt hendes biinteresser: obstipation, kvalitetsudvikling og ændringsstrategier.
Jan Frandsen er uddannet fra Sygeplejeskolen ved Rigshospitalet i 1975. Færdiggjorde en bachelorgrad (1995) og Masters of Science in Nursing (1999) fra Case Western Reserve University, Cleveland. Har været involveret i smertebehandling i mere end 10 år. Jan Frandsen er ansat som klinisk sygeplejespecialist på en akut smerteenhed på The Cleveland Clinic Foundation. Endvidere er han aktiv i det amerikanske smerteselskab, hvor han er medlem af flere udvalg.
Jette Skiveren er klinisk oversygeplejerske på anæstesiologisk afdeling R, Bispebjerg Hospital. Har p.t. orlov og er faglig sekretær i Hovedstadens Amtskreds.
Jan Frandsen, MSN, CRNP er klinisk sygeplejespecialist på en akut smerteenhed på Cleveland Clinic Foundation, Cleveland, USA.
Litteratur
- Kliniske retningslinier: Ernæring, akut konfusion, smerter og tryksår hos ældre patienter med hoftebrud.
- Cleeland CS, Gonin R, Hatfield AK et al. Pain and its treatment in outpatients with metastatic cancer. N Engl J Med 1994;33(9):592-6.
- Cleeland CS. The impact of pain on patient with cancer. Cancer 1984;54(11 suppl.):2635-41.
- Ferrell BR. Suffering. Jones and Bartlett publishers;1996.
- Grant M, Ferrell BR, Rivera LM, Lee J. Unscheduled readmissions for uncontrolled symptoms. A health care challenge for nurses. Nurs Clin North Am 1995;30(4):673-82.
- Skiveren J. Smertebehandling af mennesker med kræft. Sygeplejersken 1997;33:16-26, 36.
- Eriksen J, Sjøgren P, Jensen NH. Praktisk klinisk smertebehandling. København: Munksgaard; 2000.
- Christensen B et al. Brug for fælles ramme for kvalitetsudviklingen. Sygeplejersken 2000; 47:28-32.
- Murphy et al. Measurement of pain: a compression of visuel analogue with a nonvisual analogue scale. Clin J Pain 1988;3:197-9.
- Paice JA, Cohen FL. Validity of a verbally administered numeric rating scale to measure pain intensity. Cancer Nurs 1997;20:88-93.
- Duggelby W, Lander J. Cognitive status and postoperative pain: Older adults. J Pain Symptom Manage 1994;9(1):19-27.
- Closs SJ. Pain in elderly patients: a neglected phenomenon. J Adv Nurs 1994;19:1072-81.
- Herr KA, Mobily PR. Pain assessment in the elderly. J Gerontol Nurs 1991;17(4):12-9.
- Waltz CF, Strickland OL, Lenz ER. Measurement in Nursing Research. 2nd ed. Philadelphia: FA Davis Company; 1991. p. 289-386.
- Keele KD. The pain chart. Lancet 1948:6-8. ii ??
- Jensen MP, Karoly P. Self-report scales and procedure for assessing pain in adult. In: Turk DC, Melzack R, editors. Handbook of pain assessment. New York: The Guilford Press;1992. p.135-51.
- Scott J, Huskisson EC. Graphic representation of pain. Pain 1976;2:175-84.
- Wong D, Baker C. Reference manual for Wong-Baker FACES pain rating scale. Tulsa: Wong & Baker;1995.
- Beyer JE 1984. The Oucher: a user's manual and technical report. Citeret af McGrath PJ, Unruh AM. Measurement and assesment of paediatric pain. In: Wall P, Melzack R, editors. Textbook of pain. 4th ed.Illinois 1999. p. 371-84.
- Kremer et al. Measurement of pain: Patient preference does not confound pain measurement. Pain 1981;10:241-9.
- Clinical Practice Guidelines: Acute Pain Management. US Department of health and Human Services;1998.
- Cleeland CS: The impact of pain on patient with cancer, Cancer. 1984;54(11 suppl.):2635-41
- Cleeland CS, Syrjala KL. How to assess cancer pain. In: Turk DC, Melzack R, editors. Handbook of pain assessment. New York: The Guilford Press; 1992 p. 362-87.
- Syrjala KL. Intergrating medical and phychological treatment for cancer pain. In: Chapman CR, Foley KM, editors. Current and emerging issues in cancer pain: research and practice. New York: Raven Press;1993. p.309-409.
1. Hvilke tre symptomer er af subjektiv karakter?
a. Blodtryk
b. Smerter
c. Temperatur
d. Døgndiurese
e. Kvalme
f. Åndenød
2. Hvor lang tid bør der gå fra, at du har givet en patient p.n. morfin intravenøst, til at du kan vurdere, om effekten er tilstrækkelig?
a. 15 minutter
b. 30 minutter
c. 45 minutter
d. 11/2 time
e. 4 timer
3. Hvilke tre kliniske tegn kan en dement patient have på smerter?
a. Hikke
b. Rastløshed
c. Feber
d. Stønnen
e. Gnidning på et bestemt område
4. Hvilken forskel er der på sygeplejerskens og patientens egen vurdering af smerter? På VAS fra 0-10 vurderer sygeplejersken en patients smerter:
a. 4-5 lavere end patientens egen vurdering.
b. 1,5 højere end patientens egen vurdering.
c. 1,5-2 lavere end patientens egen vurdering.
d. 3 lavere end patientens egen vurdering.
e. 0,5 højere end patientens egen vurdering.
5. Nævn tre konsekvenser, smerter kan have for en patient?
a. Bevidstløshed
b. Længere indlæggelsestid
c. Hukommelsestab
d. Nedsat aktivitet
e. Dårligt humør
f. Nedsat syn
6. Hvad er en smerteskala?
a. Et subjektivt udtryk for et subjektivt fænomen.
b. Et subjektivt udtryk for et objektivt fænomen.
c. Et objektivt udtryk for et subjektivt fænomen.
d. Et objektivt udtryk for et objektivt fænomen.
1. b, e, f
2. a
3. b, d, e
4. c
5. b, d, e
6. c
Læserservice
Smerteintensitetsskalaer kan ofte fås gratis fra medicinalfirmaer, der sælger analgetika eller pumper til epidural smertebehandling
