Fag & Forskning
Hjælp patienten med at forstå og håndtere smerterne
Sygepleje til patienter med kroniske smerter skal altid tage udgangspunkt i den bio-psyko-sociale tilgang. Målet er at lære patienterne at mestre livet med smerter bedst muligt.
Fag & Forskning 2021 nr. 3, s. 24-29
Af:
Christina Sommer, journalist



”Uanset hvor du arbejder som sygeplejerske, vil du med jævne mellemrum møde en af de 1,3 mio. danskere, som har kroniske smerter. Og netop derfor kan sygeplejersker være med til at sikre, at patienterne får den bedst mulige behandling så tidligt som muligt,” siger Carrinna A. Hansen og Nina Bache.
”Jo før patienterne får hjælp til at sætte ord på, hvordan smerterne påvirker dem ikke blot fysisk, men også socialt og psykisk, jo før kan de blive bevidste om de forskellige mekanismer og adfærdsmønstre, de lever med, og forhåbentlig blive hjulpet bedre og tidligere,” siger Nina Bache, (se Boks 6).
Når en patient henvender sig til sundhedsvæsenet pga. smerter, er en smerteanamnese altid på sin plads. Men når det kommer til patienter i behandling for kroniske smerter, giver det generelt ikke mening løbende at smertescore efter gængse smertescoringsregimer som f.eks. VAS (Visuel Analog Scale) og NRS (Numeric Rating Scale), fortæller Nina Bache.
”Selvfølgelig skal sygeplejersker på sygehusene smertescore patienter, der bliver indlagt, f.eks. på kirurgiske afdelinger. Men generelt giver det ikke mening at smertescore patienter med kroniske smerter med mindre man også inddrager deres funktionsniveau og -evne. Smertescoring alene giver et uhensigtsmæssigt fokus på smerter og kan være med til at fastholde patienterne i en uhensigtsmæssig sygerolle,” siger hun og fortsætter:
”Vi bruger smertescoring meget lidt, primært når patienterne starter i forløb hos os for at få et billede af, hvordan deres hverdag ser ud. Og vi kæder altid smertescoringen sammen med f.eks. deres psykiske velbefindende og deres funktionsevne,” siger Nina Bache og henviser til, at målet med behandlingen netop er at øge patienternes livskvalitet og funktionsevne.
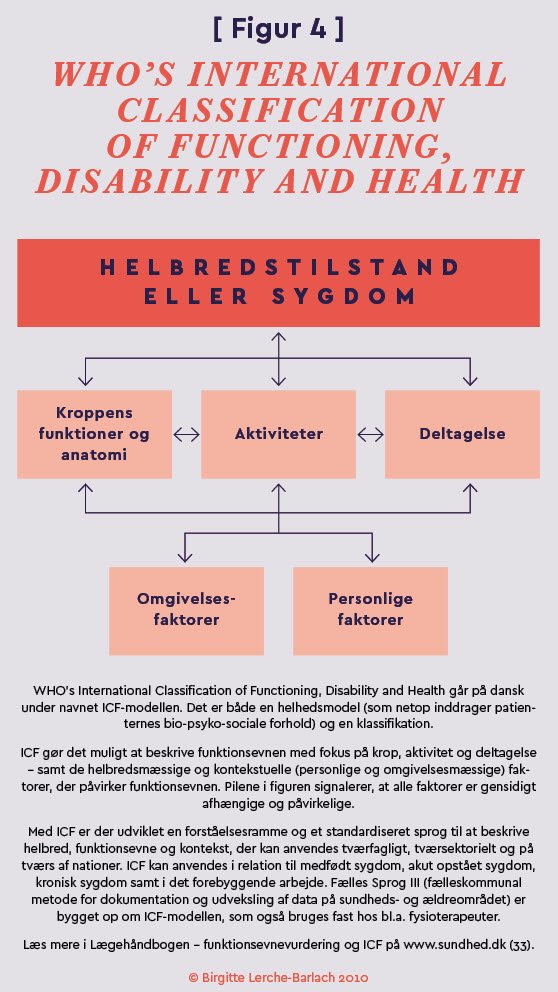
I denne forbindelse skal funktionsevne tænkes meget bredere end fysisk formåen, hvilket verdenssundhedsorganisationen WHO’s Internationale Klassifikation af Funktionsevne (ICF) inviterer til (se Figur 4).
(Kilde: 33)
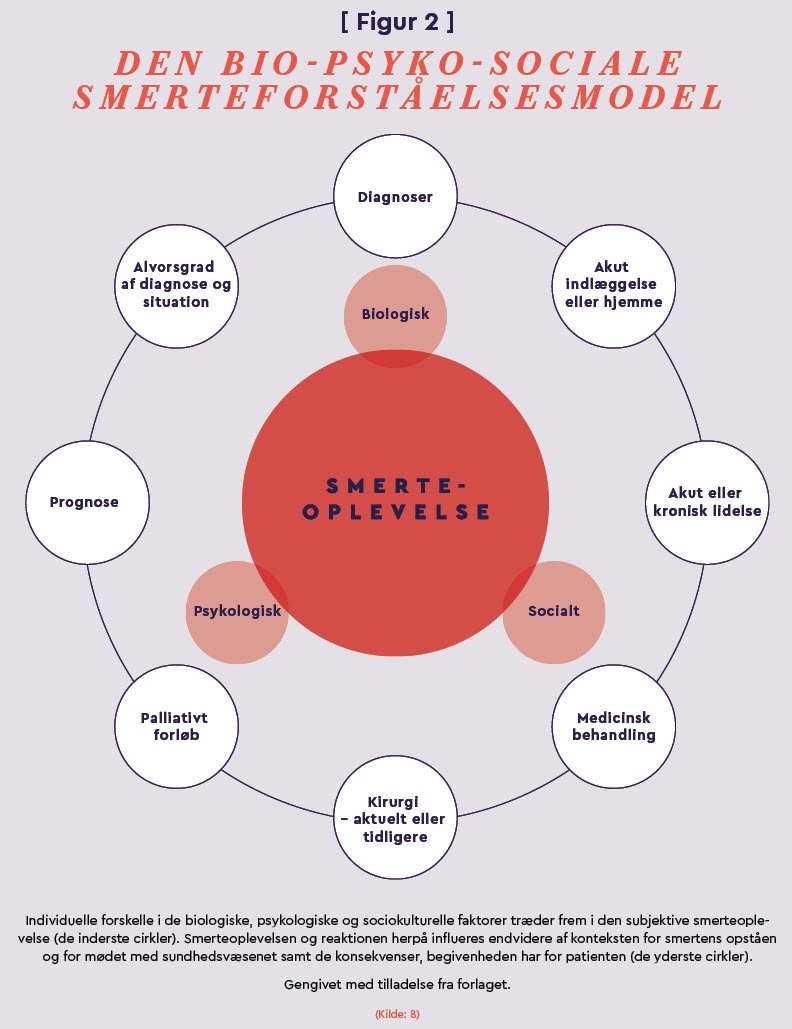
 Som afdelingssygeplejerske på smertecentret på Sjællands Universitetshospital Køge, modtager Nina Bache og kollegerne først patienterne, når deres kroniske smertetilstand er en realitet. Her bruger både sygeplejersker og andre faggrupper den bio-psyko-sociale tilgang lige fra det første møde med patienten. Og med udgangspunkt i forskning (26) advokerer Carrinna A. Hansen og Nina Bache for, at al sygepleje til kroniske smertepatienter, uanset hvor sygeplejerskerne møder patienterne henne, skal tage afsæt i den bio-psyko-sociale tilgang, mere detaljeret beskrevet i den bio-psyko-sociale smerteforståelsesmodel (se Figur 2).
Som afdelingssygeplejerske på smertecentret på Sjællands Universitetshospital Køge, modtager Nina Bache og kollegerne først patienterne, når deres kroniske smertetilstand er en realitet. Her bruger både sygeplejersker og andre faggrupper den bio-psyko-sociale tilgang lige fra det første møde med patienten. Og med udgangspunkt i forskning (26) advokerer Carrinna A. Hansen og Nina Bache for, at al sygepleje til kroniske smertepatienter, uanset hvor sygeplejerskerne møder patienterne henne, skal tage afsæt i den bio-psyko-sociale tilgang, mere detaljeret beskrevet i den bio-psyko-sociale smerteforståelsesmodel (se Figur 2).
”Samtidig med, at vi som sundhedsvæsen leder efter en diagnose og en passende behandling, er det vigtigt, at vi på samme tid inviterer patienterne med ind i den her tankegang,” siger Nina Bache og tilføjer:
”Nogle patienter bliver forskrækkede, når de første gang bliver præsenteret for, at andre ting end det fysiske kan påvirke smerten, og at vi måske også skal kigge på det. Men der kommer også hurtigere fokus på at differentiere smerten – hvad er det for en type, hvordan påvirker den patientens dagligdag, og hvad kan man gøre ved den – det er kongstanken med hele den bio-psyko-sociale tilgang.”
Og den opgave kan sygeplejersker være med til at løfte, uanset hvor de er ansat henne. Også selvom mødet med patienten måske er kortere og mere flygtigt end det, personalet på de mono- eller tværfaglige smertecentre har, når patienterne er tilknyttet centrene i et længere behandlingsforløb (se boks 7).
Formålet med smertesygepleje er at sikre patienten bedst mulig smertelindring og mindst muligt omfang af negative følger af smerte og smertebehandling. Sygeplejen skal tage afsæt i den bio-psyko-sociale tilgang og, så vidt det er muligt, foregå i samarbejde med patienten med hensyntagen til patientens præferencer, med tilknyttede pårørende og med relevante faggrupper og instanser. Carrinna A. Hansen tilføjer, at en personcentreret praksis-tilgang er vejen frem:
”I mange år har vi talt om ”shared decision making”, empowerment og inddragelse. Det er alt sammen en del af personcentret praksis, lige som f.eks. Fundamentals of Care er det. En personcentreret praksis-tilgang har fokus på både patient, pårørende OG sundhedspersonalets rolle i pleje og behandling, hvilket giver god mening.”
For at kunne yde bedst mulig sygepleje og tage de korrekte kliniske beslutninger, skal sygeplejerskerne bl.a. kunne:
- Identificere patienter med (kroniske) smerter
- Identificere og håndtere patientens bio-psyko-sociale reaktion på smerter og smertebehandling
- Forebygge og håndtere negative følger af smerter og smertebehandling
- Administrere farmakologisk og non-farmakologisk behandling
- Monitorere, evaluere og dokumentere behandlingens effekt og foranledige justering af denne
- Undervise patient og pårørende i relevante smerterelaterede emner.
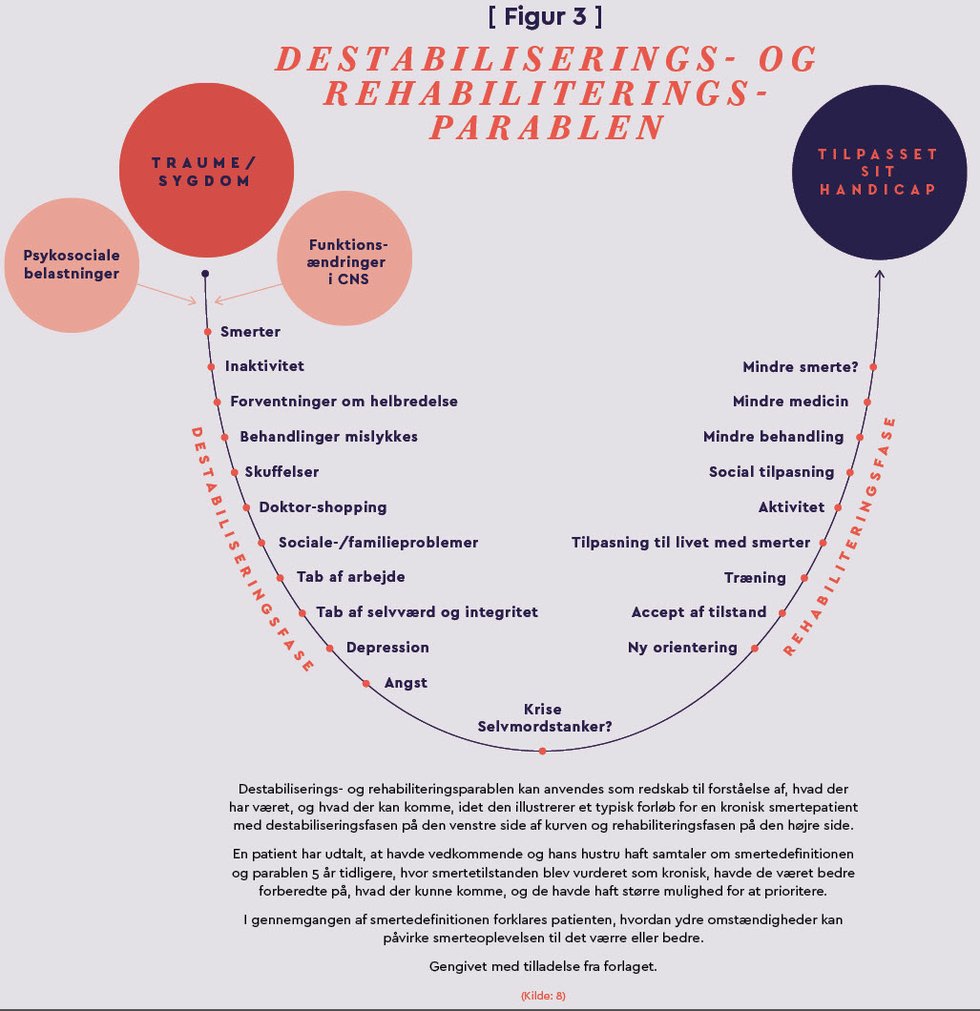
I længerevarende patientforløb med kroniske smerter er destabiliserings- og rehabiliteringsparablen et godt værktøj at tale ud fra. Det kan især bruges til at skabe forståelse for, hvad der har været, og hvad der kan komme fra traumet/skaden er sket, til patienten er tilpasset sit handicap, (se Figur 3).
(Kilde: 8)
 ”I mange lægepraksisser har man f.eks. diabetes- og KOL-sygeplejersker, som de respektive patientkategorier går i fast forløb hos. Lad os få nogle smertesygeplejersker ansat i almen praksis. De kan også have faste patientforløb med kroniske smertepatienter og løbende afholde smertekurser for nye,” siger Nina Bache.
”I mange lægepraksisser har man f.eks. diabetes- og KOL-sygeplejersker, som de respektive patientkategorier går i fast forløb hos. Lad os få nogle smertesygeplejersker ansat i almen praksis. De kan også have faste patientforløb med kroniske smertepatienter og løbende afholde smertekurser for nye,” siger Nina Bache.
Smerteforståelse er målet
Den bio-psyko-sociale tilgang til smerteforståelse så dagens lys allerede i 1970’erne (2,3,4,27). Ifølge den anskues både akutte og kroniske smerter som et sammensat fænomen med biologiske, psykologiske og sociale (herunder kulturelle) komponenter. De indgår alle i smerteoplevelsen og i den måde, patienten udtrykker og håndterer smerterne på (se Figur 2).
Kort fortalt omfatter den biologiske komponent den biologiske del af smerten, herunder årsag til smerte (f.eks. traume/kirurgi/iskæmi) og selve den fysiske smertepåvirkning. Alder, køn og andre genetiske forhold samt fysisk form, funktionsevne og helbredsmæssige forhold mm. gør sig også gældende her.
Den psykologiske komponent omfatter det eksistentielle og det personlige i smerteoplevelsen, f.eks. selvværd, selvforståelse, intelligens, uddannelse, kommunikationsevne, evne til at håndtere stressbelastninger, tærskel for angst etc.
Og den sociale/sociokulturelle komponent omfatter alle de sociokulturelle faktorer som civilstand, familie, erhverv, økonomi og det sociale liv med f.eks. familie og venner. Derudover kan patientens etnicitet, traditioner, kultur og religion o.l. også have betydning for smerteoplevelse, -udtryk og -adfærd (4).
Og det, sygeplejerskerne især kan i forhold til patienter med kroniske smerter, er at tage samtalen om, hvordan de forskellige komponenter spiller sammen og derved bibringe patienterne en mere nuanceret smerteforståelse, påpeger Nina Bache.
”Når først patienten har forståelse for og anerkender, at de kroniske smerter ikke kun er en biomedicinsk størrelse, bliver det lettere for dem at forstå, at vi nok ikke kan få smerten til at forsvinde. Men også at vi formentlig godt kan lindre smerten lidt bedre, måske ved at hjælpe patienten med at skrue på nogle af de andre parametre, så smerten kommer til at fylde mindre,” fortæller hun og tilføjer:
”Det tager tre minutter at forklare den her model, når først man er inde i den. Så den kan man sagtens bruge i en lægepraksis, på en ortopædkirurgisk afdeling eller andre steder.”
Vær ikke opioid-forskrækket
Carrinna A. Hansen kan genkende Nina Baches betragtninger og kliniske erfaringer:
”Jeg har jo min primære gang i en ortopædkirurgisk afdeling med et meget højt patientflow, hvor mange kommer med både akutte og kroniske smerter. Vi ser dem ofte kun i kort tid, og vi kan ikke løse det hele her. Men bare det, at vi anerkender og italesætter patientens smerter, kan være med til at berolige patienten, hvilket igen kan medføre, at smerten bliver mindre påtrængende. Jo mere bekymret, man som patient er over sine smerter, jo kraftigere bliver smerteoplevelsen (5,26,28),” siger forskeren og tilføjer:
”Noget af det, jeg ser, vi generelt kan blive bedre til i sundhedsvæsenet og også i egen afdeling, er at være mindre opioid-forskrækkede. Med det mener jeg, at vi skal blive bedre til at anerkende, at en kronisk smertepatient postoperativt både skal have sin vanlige smertemedicin plus postoperativ medicinsk smertebehandling – og i nogle tilfælde lidt til.” (Læs også artiklen ”Kroniske smerter og opioider” side 30).
Omvendt kan en patient, der f.eks. lige har fået amputeret foden, måske opleve, at der er lidt for ensidigt fokus på ben og smerter, fremfor hvad der skal ske, når han/hun skal hjem. Det sidste punkt fylder måske mest hos patienten og kan være med til at forværre smerteoplevelsen, siger Nina Bache og uddyber, at en kort samtale med udgangspunkt i den bio-psyko-sociale smerteforståelsesmodel kan hjælpe:
”Noget à la ”Lige nu har du mange smerter, og derfor prioriterer vi sårpleje, og at du kommer op og stå og bliver mobiliseret. Men vi skal også nok sørge for at få f.eks. en socialrådgiver, kommunen, hjemmeplejen og genoptræning med ind over, så du kommer til at fungere så godt som muligt trods den manglende fod”.”
Gode redskaber til samtaler
Så snart sygeplejersker og andre fagfolk inddrager den bio-psyko-sociale smerteforståelsesmodel, overgår patientforløbet naturligt fra at fokusere udelukkende på diagnose og medicinsk behandling til også at inddrage rehabiliterende tiltag som f.eks. fysioterapi, mindfulness, smertekurser og psykologsamtaler.
På Smertecenter Syd bruger sygeplejersker og andre medarbejdere f.eks. modellen ”Smerteløget” (15) (Figur 1) til at tale med patienterne om, hvordan livet med kroniske smerter kan give både kropslige, personlige og sociale udfordringer, fortæller Carrinna A. Hansen:
”Smerteløget viser, hvordan der billedligt talt bliver lagt flere lag af lidelse uden på smerten – som på et løg. Der er en kerne af smerter, man ikke kan fjerne. Men man kan pille de yderste lag af løget, så kun kernen er tilbage. Smerteløget kan hjælpe patienten med at blive opmærksom på disse ekstra lag for dernæst at kunne arbejde med dem ét for ét.”
Nina Bache tilføjer:
”Hvis man anvender smerteløget, er det vigtigt at tydeliggøre, at der ikke er tale om en fast kerne af smerter, da smerter er flukturerende og som tidligere nævnt et sammensat fænomen, der involverer biologiske, psykologiske og sociale og kulturelle komponenter.”
Hun henviser til et andet redskab, sygeplejersker kan bruge, nemlig den såkaldte destabiliserings- og rehabiliteringsparabel (29), (se Figur 3). Den illustrerer et typisk forløb for en patient med kroniske smerter, lige fra traume/sygdommen og dermed smerterne opstår, til patienten har tilpasset sit liv smerterne/sit handicap. De ord, der anvendes i parablen, er overskrifter på oplevelser og erfaringer, som mange smertepatienter kan genkende og derfor tage afsæt i, når de skal forholde sig til deres egen situation, fortæller Nina Bache:
”Det er vigtigt at påpege, at processen ikke følger punkterne slavisk, men sygeplejersker kan anvende parablen, når de skal hjælpe patienter med at forstå, hvor i processen mange er, når de har det svært og starter behandling, og hvor man ofte også taler om mål med behandlingen. Og parablen kan også bruges i samtaler, hvor man taler om overordnet tryghed i forhold til den proces, patienterne er i, uanset hvor de befinder sig i forløbet.”
Stor effekt af tværfaglig indsats
Samtaler som ovenstående kan være med til at forebygge, at kroniske smertetilstande bliver direkte invaliderende og ødelæggende for patienten, f.eks. ved at inddrage andre former for behandling end medicinsk tidligere i forløbet, fortæller Carrinna A. Hansen. Hun dvæler specifikt ved fysioterapeuternes vigtige rolle i den tværfaglige indsats.
”De senere år har jeg virkelig fået øje på, hvor stor en effekt fysioterapi kan have for kroniske smertepatienter. At de får bevæget sig og brugt hele kroppen og ikke blot lader den fod, eller hvad der nu gør ondt, være i hvile. Dette gør op med vores naturlige katastrofetankegang – hjernen siger ”Pas på, det gør ondt, der skal vi ikke hen,” men det er netop den tankegang, vi skal forebygge. Patienter med kroniske smerter skal derud og bevæge det, der er ramt (8,26).”
Nina Bache supplerer:
”De fleste fysioterapeuter er specifikt uddannet til at arbejde med såkaldt fear-avoidance, altså angst for bevægelse, som er en naturlig handling, når man har ondt. De har det her blik på hele tiden, og sygeplejersker kan jo om nogen være med til at afdække behovet for fysioterapi under samtalerne og opfordre patienter til at prøve det.”
Carrinna A. Hansen har ikke selv beskæftiget sig meget med de teoretiske aspekter af den tværfaglige indsats i forbindelse med kroniske smertepatienter. Men qua sine observationer i praksis fremhæver hun især tværfaglige konferencer med deltagelse af læger, sygeplejersker, psykologer, fysioterapeuter og socialrådgivere som effektive (26).
”Smertecentre med et reelt tværfagligt team har bedre muligheder for at hjælpe patienterne (3). Både eksisterende og nye problematikker bliver set og diskuteret ud fra perspektiverne i de forskellige faggrupper, som derefter finder ud af, hvem der kan gøre hvad for patienten,” fortæller Carrinna A. Hansen.
Aldrig smertefri
Som beskrevet i Sygeplejersken nr. 10/2021 har den kroniske smertepatient Jesper Meinert efter et længere forløb i et tværfagligt smertecenter erkendt, at han aldrig bliver smertefri. Men forløbet har givet ham redskaber til at leve et godt liv alligevel. Behandlingen er lykkedes, fastslår Nina Bache, men tilføjer:
”Netop fordi kroniske smerter er så komplekse og individuelle, er det svært at opliste nogle konkrete måleindikatorer for, hvornår behandlingen er lykkedes.”
Hun henviser dog til den danske database Pain-Data, som er et nationalt klinisk smerteregister, der sigter mod at forbedre forståelsen og behandlingen af patienter, som oplever vedvarende smerte (30).
PainData indeholder pt. data fra flere end 11.000 patienter med kroniske smerter, som har været henvist til behandling på et smertecenter fra 2015 og frem. Næste mål er at få en national klinisk database godkendt i Regionernes Kliniske Kvalitetsudviklingsprogram, RKKP, fortæller Nina Bache og uddyber:
”Til det formål er en arbejdsgruppe i gang med at finde ud af, hvilke kvalitetsindikatorer der kan anvendes i den tværfaglige behandling. Det overordnede succeskriterie for al behandling er dog, at patienten har et liv, der fungerer så godt som muligt med smerter som en del af hverdagen.”
Carrinna A. Hansen byder ovenstående arbejde meget velkomment og påpeger, at det taler lige ind i den udvikling af PREM – Patient Reported Experience Measures (på dansk ”patient- rapporteret selvvurderet oplevelse”) og PROM – Patient Reported Outcome Measures (på dansk ”patient-rapporteret vurdering af symptomer, livskvalitet og funktionsniveau i forbindelse med behandlingsresultater”), som finder sted i sundhedsvæsenet i disse år.
Hun fremhæver også, at en del forskning viser, at dedikeret arbejde med patienters selvmanagement og empowerment, altså hvordan patienter lærer at leve med de nye livsvilkår, gavner kroniske smertepatienter (31,32):
”Hvad der giver mening og livskvalitet, er så individuelt fra smertepatient til smertepatient. Her kan vi som sygeplejersker hjælpe patienterne med at få sat ord på, hvad der betyder mest for dem. For nogle er det vigtigst at bevare en tilknytning til arbejdsmarkedet, for andre at de kan følge deres søn til fodbold hver onsdag eller noget helt tredje.”
Nina Bache har endnu et bud på, hvornår behandlingen er lykkedes:
”Når patienterne holder op med at opsøge sundhedsvæsenet for at få yderligere udredning og ”hurtig” behandling for deres kroniske smerter, skyldes det forhåbentligt, at de har lært at leve så godt som muligt med smerterne” (se Boks 8).
Nogle patienter med kroniske smerter kan have svært ved at slippe behandlersystemet. Men uden fremdrift bør de afsluttes, mener Nina Bache.
”Nogle bliver henvist igen og igen. De cykler rundt mellem smertecentrene, og man skal ikke tage fejl af, at nogle af de patienter, der bliver henvist til et smertecenter for første gang, får sparring og vidner til deres liv og smerter i en grad, de ikke har prøvet før. Men her har vi nu skærpet opmærksomhed på, at der skal være fremdrift i forhold til de problematikker, der er smerterelaterede,” siger hun.
Konkret sker det ved, at der laves status på alle patienter hver 3.-4. måned.
”Mangler der fremdrift, eller oplever vi stagnation, afslutter vi dem, også selvom de ikke har fået det væsentligt bedre. Som en psykolog i smertecentret en gang påpegede, er det ikke hjælpsomt for patienterne at ”gå til smerte”. Det var en øjenåbner for mange af os. Der skal være en mening med det. Det handler også om parathed, og de kan altid komme igen, når de er klar til at arbejde med deres situation,” siger hun.
(Kilde: 31)

